Актуальность перелома шейки бедра
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке “Файлы работы” в формате PDF
Актуальность темы:
Переломы шейки бедренной кости (переломы “шейки бедра”) – это серьезная медицинская проблема. Связано это с ее высокой частотой (статистика показывает, что переломы шейки бедра составляют 6% от всех переломов) и теми поистине драматическими последствиями, которые этот перелом может повлечь за собой. Перелом шейки бедра – это в 90% участь пожилых людей старше 65 лет. К сожалению, даже в развитых странах 30% престарелых пациентов умирает в течение года после перелома шейки бедра. Это обусловлено тем, что если пациенту не выполнить операцию, то он вынужден быть длительно прикованным к постели, что у пожилых пациентов катастрофически пагубно влияет на здоровье: обостряются сопутствующие заболевания, усугубляется сердечная недостаточность, на фоне сниженной вентиляции легких возникают пневмоннии (так называемые гиповентиляционные или «застойные» пневмонии). У женщин такие переломы случаются в 4-5 раз чаще, чем у представителей сильного пола, и в возрасте 60-70 лет именно они становятся основой трагедии. Причиной тому становится дефицит эстрогенов – половых гормонов, ведущий в свою очередь к дефициту кальция в крови. Организм начинает забирать его из костей. Они становятся хрупкими и ломкими, т.е. в климактерический период у женщин в год теряется до 8% костной массы – развивается остеопороз.
Цель работы: Изучить анатомию тазобедренного сустава на натуральных анатомических препаратах, морфологические особенности кровоснабжения и иннервации данного сустава. Определить анатомические изменения при переломе шейки бедренной кости.
Материалы и методы исследования:
Были препарированы 14 тазобедренных суставов, 8 мужских и 6 женских, на базе кафедры анатомии человека ХНМУ. Изучены 25 рентгенологических снимков из архива Харьковской областной больницы.
Препарировав суставы, мы установили, что тазобедренный сустав, образован со стороны тазовой кости полушаровидной вертлужной впадиной, точнее ее полулунной поверхностью, в которую входит головка бедренной кости. По всему краю вертлужной впадины проходит волокнисто-хрящевой ободок, делающий впадину еще более глубокой, так что вместе с ободком глубина ее превосходит половину шара. Ободок этот над вырезкой вертлужной впадины перекидывается в виде мостика, образуя поперечную связку вертлужной впадины.
Вертлужная впадина покрыта гиалиновым суставным хрящом только на протяжении полулунной поверхности, a ямка вертлужной впадины занята рыхлой жировой тканью и основанием связки головки бедренной кости. Суставная поверхность сочленяющейся с вертлужной впадиной бедренной головки в общем равняется двум третям шара. Она покрыта гиалиновым хрящом, за исключением ямки головки бедренной кости, где прикрепляется связка головки. Суставная капсула тазобедренного сустава прикрепляется по всей окружности вертлужной впадины.
Прикрепление суставной капсулы на бедре спереди идет по всему протяжению межвертельной линии, а сзади проходит по бедренной шейке параллельно межвертельному гребню, отступя от него в медиальную сторону. Благодаря описанному расположению линии прикрепления капсулы на бедренной кости большая часть шейки оказывается лежащей в полости сустава.
Тазобедренный сустав имеет еще две внутрисуставные связки: упомянутую поперечную связку вертлужной впадины и связку головки, которая своим основанием начинается от краев вырезки вертлужной впадины и от поперечной связки вертлужной впадины верхушкой своей она прикрепляется к ямке головки бедренной кости. Связка головки покрыта синовиальной оболочкой, которая поднимается на нее со дна вертлужной впадины. Она является эластической прокладкой, смягчающей толчки, испытываемые суставом, а также служит для проведения сосудов в головку бедренной кости. Поэтому при сохранении этой оболочки во время переломов шейки бедренной кости головка не омертвевает. Тазобедренный сустав относится к шаровидным сочленениям ограниченного типа (чашеобразный сустав), а потому допускает движения, хотя и не столь обширные, как в свободном шаровидном суставе, вокруг трех главных осей: фронтальной, сагиттальной и вертикальной. Возможно также и круговое движение. Вокруг фронтальной оси происходит сгибание нижней конечности и разгибание. Самое большое из этих двух движений – это сгибание благодаря отсутствию натяжения фиброзной капсулы, которая сзади не имеет прикрепления к бедренной шейке.
Вокруг вертикальной оси происходит вращение нижней конечности внутрь и наружу, которое по своему объему равняется 90°.
Соответственно трем основным осям вращения располагаются наружные связки сустава: три продольные (подвздошно-бедренная, лобково-бедренная и седалищно-бедренная) – перпендикулярно горизонтальным осям (фронтальной и сагиттальной) и круговая, перпендикулярная вертикальной оси.
Подвздошно-бедренная связка расположена на передней стороне сустава. Верхушкой она прикрепляется к верхней передней подвздошной ости, а расширенным основанием – к межвертельной линии. Она тормозит разгибание и препятствует падению тела назад при прямохождении. Этим объясняется наибольшее развитие данной связки у человека, она становится самой мощной из всех связок человеческого тела, выдерживая груз в 300 кг.
Седалищно-бедренная связка находится на медиально-нижней стороне сустава, протягиваясь от лобковой кости к малому вертелу, и вплетаясь в капсулу. Она задерживает отведение и тормозит вращение кнаружи.
Седалищно-бедренная связка начинается сзади сустава от края вертлужной впадины в области седалищной кости, идет латерально над шейкой бедра и, вплетаясь в капсулу, оканчивается у переднего края большого вертела. Она задерживает вращение бедра кнутри и вместе с латеральной частью подвздошно-бедренной связки тормозит приведение.
Круговая зона имеет вид круговых волокон, которые заложены в глубоких слоях суставной капсулы под описанными продольными связками и охватывают в виде петли шейку бедра, прирастая вверху к кости под верхней передней подвздошной остью. Круговое расположение круговой зоны соответствует вращательным движениям бедра.
Суставная впадина рентгенологически делится на дно и крышу. Дно впадины ограничено с медиальной стороны конусообразным просветлением («фигура слезы»), которое соответствует передней части тела седалищной кости. Крыша суставной впадины закруглена: в патологических случаях она заостряется. Суставная головка, имеет на рентгенограмме округлую форму и гладкие контуры, за исключением ямки головки бедренной кости, где отмечается углубление с шероховатыми краями: последнее не следует трактовать как очаг разрушения кости. На рентгеновских снимках мы увидели, что между головкой бедренной кости, погруженной в вертлужную яму, и крышей вертлужной впадины определяется «рентгеновская суставная щель».
Кровоснабжение и иннервация тазобедренного сустава.
При изучении кровоснабжения тазобедренного сустава, мы смогли установить, что в нем принимают участие следующие артерии: восходящая ветвь латеральной огибающей бедро артерии, глубокая ветвь медиальной огибающей бедро артерии, артерия круглой связки, ветви нижней и верхней ягодичных артерий, ветви наружной и подчревной артерий.
Значимость этих сосудов в кровоснабжении головки бедра неодинакова. До настоящего времени существуют разные мнения относительно кровоснабжения головки бедренной кости через артерию круглой связки. Наибольшее распространение получила точка зрения, что с возрастом питание по этим сосудам уменьшается и сохраняется лишь у 20 – 30% больных. Основное питание проксимального конца бедренной кости осуществляется за счет ветвей медиальной огибающей бедро. Значительно меньшая роль в кровоснабжении тазобедренного сустава принадлежит восходящей ветви наружной огибающей артерии бедра. Сравнительно невелика роль ветвей верхней и нижней ягодичных, а также наружной подвздошной и нижней подчревной.
Таким образом, головка бедренной кости снабжается кровью в своей верхненаружной, нижневнутренней и задней частях через ветвь задней шеечной артерии; передняя часть головки бедренной кости – через ветви передней шеечной артерии, берущей начало у латеральной огибающей бедро артерии; шейка бедренной кости сверху, снизу и сзади – через ветви задней шеечной артерии бедра, выходящей из медиальной огибающей бедро артерии, спереди – ветви передней шеечной артерии, отходящей от латеральной огибающей бедро артерии (рис. 1). Следует подчеркнуть, что нижние артерии головки проходят в свободном крае складку Амантини-Саввина, которая отстоит от шейки на всем ее протяжении на 0,5 – 0,8 см. Ветвей к шейке они не дают, а непосредственно входят в нижнелатеральный сегмент головки. Внутри головки на уровне foveacapitis они достигают уровня эпифизарной линии и в 77% случаев образуют дуговой анастомоз, от которого отходят многочисленные ветви в вещество головки.
Кровеносные сосуды входят в костное вещество головки и шейки из синовиальных складок, некоторые – через круглую связку и, наконец, через сосудистые отверстия кости. Между всеми ветвями кровеносных сосудов имеется широкая сеть анастомозов. Существует также внутрикостная связь между кровеносными сосудами эпифиза, метафиза и диафиза. Отток крови из области тазобедренного сустава происходит по венам, которые сопровождают артериальные сосуды и затем впадают в бедренные вены, подчревные и подвздошные.
Тазобедренный сустав имеет богатую иннервацию, которая осуществляется за счет нервов надкостницы, околосуставных сосудисто-нервных образований, а также веточек крупных нервных стволов: бедренного, седалищного, запирательного, верхнего ягодичного, нижнего ягодичного и срамного нервов. Задненижний отдел суставной капсулы иннервируется веточками седалищного нерва, а также верхнего ягодичного и срамного, передняя часть – суставной ветвью запирательного нерва. Круглая связка и жировая подушка иннервируются задней ветвью запирательного нерва. Кроме того, в иннервации указанных структур могут участвовать ветви бедренного и верхнего ягодичного нервов.
Классификация переломов шейки бедренной кости.
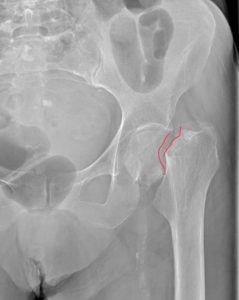
При анализе рентгенологических снимков, мы смогли разделить переломы шейки бедра по их анатомической локализации на базисцервикальные (расположенные у основания шейки бедра, наиболее удаленные от головки переломы), трансцервикальные (проходящие непосредственно через шейку бедренной кости) и субкапитальные переломы (расположенные в непосредственной близости к головке бедренной кости)
Слева: субкапитальный перелом шейки бедра, линия перелома проходит чуть ниже головки. Этот вариант самый неблагоприятный в плане прогноза сращения, поскольку головка очень плохо кровоснабжается. В центре: трансцервикальный перелом шейки бедра, линия перелома проходит по середине шейки. Справа: базисцервикальный перелом, линия перелома проходит в самом начале шейки бедренной кости. По сравнению с предыдущими двумя вариантами он более благоприятен в плане прогноза сращения.
Однако важно не только как расположена линия перелома в шейке бедренной кости, но и ее угол. В частности, чем более вертикальна линия перелома, тем выше шансы того, что перелом сместится и не срастется. Для описания переломов по этому признаку используется классификация, предложенная F. Pauwels в 1935 г. Первая степень соответствует углу менее 30°, вторая –углу от 30 до 50°, и третья – углу более 50°.
Различные варианты линии угла перелома (классификация F.Pauwels).
Достаточно часто используется классификация переломов шейки бедра по Garden. Она делит переломы шейки бедренной кости в зависимости от смещения отломков на степени – от I (неполный перелом шейки бедра без смещения) до IV (полное разобщение отломков при переломе шейки бедра).
Классификация переломов шейки бедренной кости по Garden.
Можно обобщить, что чем более вертикально расположена линия перелома шейки бедренной кости, чем ближе перелом к головке бедренной кости и чем старше пациент – тем выше шанс того, что перелом не срастется.
Симптомы перелома шейки бедренной кости
Перелом шейки бедра можно заподозрить по типичному механизму травмы, характерным клиническим признакам и подтвердить с помощью рентгеновских снимков.
Пожилые пациенты с переломом шейки бедра, как правило, отмечают случайное падение и ушиб в области тазобедренного сустава (большого вертела – костного выступа, который можно прощупать по наружной поверхности бедра в его верхней трети).
У молодых пациентов переломы шейки бедра случаются при более тяжелых травмах – при падении с высоты или при автомобильных авариях.
В состоянии покоя при переломах шейки бедра боль носит нерезкий характер. Боль в области тазобедренного сустава усиливается при попытке движений ногой. При переломах шейки бедра кровоподтеков в области тазобедренного сустава обычно не бывает. При переломах шейки бедра поколачивание по пятке вызывает боль в тазобедренном суставе, в паху.
При переломе шейки бедренной кости (“шейки бедра”) нога может быть укорочена за счет смещения отломков кости. Кроме того, наружный край стопы может лежать на поверхности постели (наружная ротация) – тоже за счет смещения отломков. При этом больной не может самостоятельно вывести ногу из этого положения. Кроме того, при переломе шейки бедра в подавляющем большинстве случаев пациент не может самостоятельно оторвать пятку от поверхности кровати. Этот признак получил свое название – “симптом прилипшей пятки”. Иногда больные с переломом шейки бедра при попытке повернуться сами отмечают хруст в области перелома. Поколачивание области большого вертела при переломе шейки бедренной кости (“шейки бедра”) обычно вызывает боль в тазобедренном суставе.
Практические рекомендации по профилактики перелома шейки бедренной кости.
Падение у человека, страдающего остеопорозом, является частой причиной перелома шейки бедра. В связи с этим профилактика перелома шейки бедра должна быть направлена на профилактику остеопороза, на лечение существующего остеопороза и на предотвращение падений.
Выводы:
В ходе нашей работы мы изучили анатомическое строение тазобедренного сустава и особенности его кровоснабжения и иннервации. Также определили характерные анатомические изменения при переломе шейки бедра.
Список использованной литературы:
Абдуразаков У.А. Внутри- и околосуставные переломы и их оперативное лечение // Автореф. дисс. докт. мед.наук. Киев. – 1988
Абузяров Р.И. Хирургическое лечение переломов шейки бедренной кости // Актуальные вопросы травматологии, ортопедии и нейрохирургии: материалы итоговой научно-практической конференции НИЦТ “ВТО” 21-22 дек 2000г. Казань – 2001
Каплан А.В. Повреждения костей и суставов. 3-е изд., доп. и переработанное – М.: «Медицина», 1979.
Некачалов В.В. – Патология костей и суставов
Шестерня Н.А. Современные аспекты лечения внутри- и околосуставных переломов.// М. НПО Союзмединформ. – 1989.
Шапошников Ю.Г. – Травматология и ортопедия. Том 2
Смит В.Р., Зайран Б.Х., Морган С.Д. – Переломы таза и вертлужной впадины
Синельников Р.Д., Синельников Я.Р., Синельников А.Я. Атлас анатомии человека: В 4 томах. – 7-е изд., испр. и доп. – Т. 1. – М.: Новая Волна, 2007. – 344 с.
Привес М.Г. Анатомия человека: Издание шестое. / М.Г. Привес, Н.К. Лысенков, В.И. Бушкевич – М.: Медицина, 1968. – 815 с.
Сапин, М.Р. Анатомия и физиология человека (с возрастными особенностями детского организма): учебник для СПО /М.Р. Сапин, В.И., Сивоглазов.- М.,2005.
8
Источник
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Виды переломов
Перелом ТБС – это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
Анатомия.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы.
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии – длинные доски или палки. Если у больного имеется кровотечение – ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Травмы бедренной кости
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС.
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте – в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Вертельные, межвертельные и подвертельные виды
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
Подвертельный перелом.
Деструкция вертлужной впадины
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины – автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Многооскольчатый перелом.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
Травмы в младшей возрастной группе
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Остеосинтез.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
Разновидность остеосинтеза.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости – у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
Особенности пожилого возраста
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
После остеосинтеза у пожилых людей могут развиваться осложнения. Частота несращений переломов с последующей резорбцией шейки бедра и формированием ложного сустава составляет 18-40%. Асептический некроз головки бедренной кости возникает у 17-25% пациентов.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний – тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования – замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой—либо сторонней помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Эндопротезирование как метод лечения
Из-за плохого кровоснабжения и остеопороза у пожилых людей практически все переломы срастаются плохо. Более того, вживление металлических штифтов или пластин активизирует процессы остеолиза – разрушения костной ткани. В результате после внутреннего остеосинтеза состояние многих пациентов лишь усугубляется.
В наши дни наиболее эффективным методом лечения переломов ТБС является эндопротезирование. Замена фрагментов тазобедренного сустава искуственными имплантами обеспечивает ранний подъем с постели, позволяет существенно сократить период реабилитации и восстановить опорную функцию нижней конечности. Это, в свою очередь, дает возможность избежать жизненноопасных осложнений, от которых многие пожилые люди гибнут в первый год после травмы.
Фиксация компонентов протеза с помощью специального цемента обеспечивает их надежное крепление к поверхностям остеопорозных костей.
Как показала практика, тотальное эндопротезирование при переломах шейки бедра дает благоприятные результаты в 90% случаев. Это значит, что полная замена тазобедренного сустава намного эффективней внутреннего и наружного остеосинтеза.
Показания и противопоказания
Замену тазобедренного сустава врачи рекомендуют всем пациентам старше 70 лет с переломами и ложными суставами шейки бедра. Также эндопротезирование выполняют всем больным, у которых развился асептический некроз головки бедренной кости. Плановую замену ТБС могут выполнять пациентам с деформирующими остеоартрозами и коксартрозами III степени. Показанием к операции также являются опухолевые процессы в области тазобедренного сустава.
Противопоказания к эндопротезированию:
- тяжелая сердечная недостаточность и нарушения сердечного ритма;
- хроническая дыхательная недостаточность ІІ-ІІІ степени;
- неспособность человека самостоятельно передвигаться;
- воспалительный процесс в области тазобедренного сустава;
- наличие несанированных очагов хронической инфекции в организме;
- перенесенная в прошлом генерализированная инфекция (сепсис);
- отсутствие костномозгового канала в бедренной кости.
При наличии противопоказаний выполнять операцию по замене тазобедренного сустава опасно. Из-за тяжелых заболеваний сердечно-сосудистой или дыхательной системы больной может попросту не перенести наркоз. Наличие инфекции в суставной полости или в любой другой части тела может привести к развитию гнойно-воспалительных осложнений в послеоперационном периоде. А неспособность пациента передвигаться без сторонней помощи очень сильно затруднит реабилитацию.
Остеосинтез шейки бедра или эндопротезирование?
Длительность реабилитации после внутреннего остеосинтеза составляет в среднем 12 месяцев, после эндопротезирования – 5-6 месяцев. В раннем послеоперационном периоде всем пациентам, которые перенесли операцию на ТБС, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений.
Пациенты после остеосинтеза находятся на постельном режиме в течение первых 3-5 дней. После этого им разрешают двигать конечностью и вставать с постели. Позже больным назначают массаж, физиотерапевтические процедуры, ЛФК, плаванье в бассейне. Физиотерапия при переломах ТБС помогает улучшить кровообращение в области сустава и тем самым ускорить выздоровление. Фиксирующие пластины или штифты удаляют лишь после полного срастания перелома и восстановления функциональной активности сустава. Как правило, это происходит через 12-18 месяцев после хирургического вмешательства.
В случае эндопротезирования восстановительный период длится намного меньше. При помощи медицинского персонала человек может вставать с постели уже на второй день после операции. Вскоре он начинает передвигаться самостоятельно, с помощью костылей или специальных ходунков. Еще через 2-3 месяца он может от них отказаться. При выполнении всех рекомендаций врача и правильной реабилитации больной возвращается к привычному образу жизни уже через полгода.
Источник
