Артроз при переломе ладьевидной кости
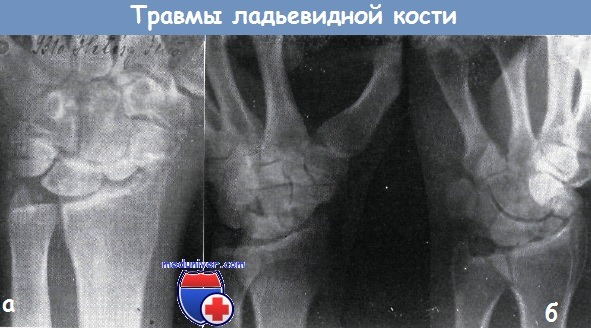
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
Проще всего найти ладьевидную кость, отведя большой палец в сторону. Кость располагается в области углубления, образованного сухожилиями, идущими к большому пальцу. Эта область называется «анатомической табакеркой» и именно здесь отмечается наибольшая болезненность при переломе ладьевидной кости.
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы ладьевидной кости обычно классифицируются в зависимости от локализации в пределах кости. Наиболее часто перелом происходит в центральной части кости, называемой «талией». Также возможны переломы проксимального или дистального полюса ладьевидной кости.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
Схематичное изображение и рентгенограмма перелома ладьевидной кости в области ее «талии». Это наиболее частая локализация перелома.
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.
Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
Физикальное обследование
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Дополнительные исследования
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Консервативное лечение
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
Хирургическое лечение
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
Современные малоинвазивные хирургические вмешательства
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
Несращение
Состояние, когда фрагменты кости не срастаются, называется «ложным суставом». Такое осложнение при переломах ладьевидной кости встречается чаще, чем при других переломах, что связано с особенностями кровоснабжения ладьевидной кости. Для сращения фрагментов очень важно сохранение хорошего кровоснабжения, поскольку кровь является источником кислорода и всех необходимых для сращения костей компонентов.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Аваскулярный некроз
При переломах ладьевидной кости, особенно переломах со смещением, кровоснабжение кости нарушается. При значительном нарушении кровоснабжения одного из фрагментов или полном его прекращении кость лишается питания и ее клетки погибают. В таких условиях нормальное сращение невозможно. Это состояния называется «аваскулярный некроз».
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Остеоартроз
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Источник статьи: https://xn—-7sbahghg9bhvbcaodkwfh.xn--p1ai/%D0%BD%D0%B0%D1%88%D0%B8-%D0%BC%D0%B5%D1%82%D0%BE%D0%B4%D1%8B-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D1%8F/%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%BF%D0%B5%D1%80%D0%B5%D0%BB%D0%BE%D0%BC%D0%BE%D0%B2/%D1%82%D1%80%D0%B0%D0%B2%D0%BC%D1%8B-%D0%BB%D1%83%D1%87%D0%B5%D0%B7%D0%B0%D0%BF%D1%8F%D1%81%D1%82%D0%BD%D0%BE%D0%B3%D0%BE-%D1%81%D1%83%D1%81%D1%82%D0%B0%D0%B2%D0%B0/%D0%BF%D0%B5%D1%80%D0%B5%D0%BB%D0%BE%D0%BC-%D0%BB%D0%B0%D0%B4%D1%8C%D0%B5%D0%B2%D0%B8%D0%B4%D0%BD%D0%BE%D0%B9-%D0%BA%D0%BE%D1%81%D1%82%D0%B8-%D0%BA%D0%B8%D1%81%D1%82%D0%B8/
Источник
Лечение переломов и вывихов ладьевидной кости
Вопреки всем стремлениям применять единую номенклатуру, кости запястья до настоящего времени имеют самые различные названия. В нижеследующей таблице, помимо названий по Базельской и Парижской номенклатурам, приведены и другие, применяемые в литературе названия.
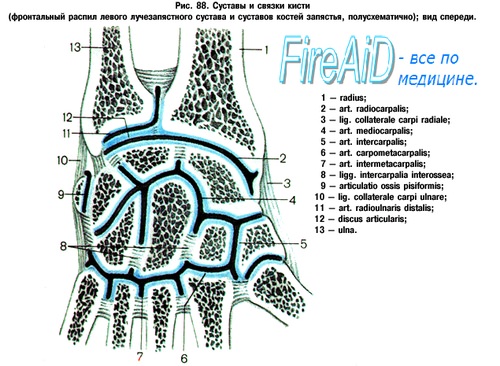
Распознавание повреждений запястья на основании клинической и рентгенологической картины входит в обязанности любого общепрактикующего врача. Необходима строгая постановка данного вопроса, ибо только таким образом можно избежать серьезных последствий недиагностированных, застарелых повреждений костей запястья. О повреждениях запястья всесторонние сведения дает руководство Першла и Яника, а в отечественной литературе работа Миклоша Херцег (Kat. orv. Szemle). На рисунке дана схема суставов запястья.
Типичные повреждения запястья по классификации Яника:
1. дисторсия запястья,
2. перелом ладьевидной кости,
3. вывих полулунной кости или окололунный вывих,
4. переломо-вывих де Кёрвена — к вывиху полулунной кости присоединяется отрыв и вывих части трехгранной косточки,
5. переломо-вывих Элеккера, при котором к вывиху полулунной кости присоединяется перелом и вывих части трехгранной кости,
6. некроз полулунной кости.
Ввиду сложного строения запястья, кроме перечисленных типичных повреждений, могут иметь место и другие разнообразные повреждения.
Дисторсия запястья встречается довольно часто. Она иногда приводит к длительно не проходящим болям, которые могут быть обусловлены переломом. В подобных случаях необходимо провести рентгеновское обследование. Если рентгенологические данные в первые дни являются отрицательными, то через 8—10 дней следует повторить снимок, так как трещины костей запястья, особенно ладьевидной кости, иногда становятся заметными в более поздние сроки. По мнению Яника, при дисторсии запястья, не излеченной в течение 14 дней, врач обязан произвести повторное рентгенологическое исследование. Лечение дисторсии: наложение дорзальной гипсовой повязки на 14 дней.
Лечение перелома ладьевидной кости
Частота этих переломов составляет 0,5— 2%. По данным Гирша, на каждые 10 переломов лучевой кости приходится 1 —2 перелома ладьевидной кости. В институте Бёлера за 11 лет находились на излечении 286 больных со свежими и 138 с застарелыми переломами ладьевидной кости. Виды перелома ладьевидной кости:
а) внесуставной перелом бугорка (отрывной),
б) внутрисуставной перелом тела от сгибания,
в) внутрисуставной компрессионный перелом с образованием центральной полости.
Бугорок ладьевидной кости отрывается внесуставно. Этот вид повреждения довольно редок, восстановление его происходит без осложнения. Наиболее часто встречается перелом от сгибания. Линия перелома в этом случае совпадает с линией межзапястного сустава. Компрессионные переломы могут быть диагностированы только в случае наличия нескольких осколков.
Перелом ладьевидной кости наступает при падении на вытянутую кисть. Он чаще встречается у мужчин, чем у женщин. Сила падения, особенно при тыльном сгибании кисти, концентрируется на ладьевидной кости. При падении на кисть, находящуюся в локтевом отведении, вследствие давления шиловидного отростка лучевой кости, начало перелома приходится на вогнутую поверхность кости, а в случае лучевого отведения кисти – на выпуклую поверхность кости. Смещение отломков обычно незначительное, что затрудняет распознавание перелома.
Характерным симптомом является локализованная болезненность. Припухлость распространяется на область всего сустава.
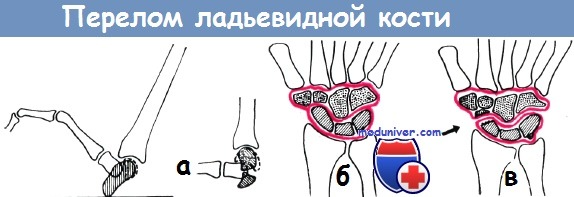
а – на рисунке представлен механизм перелома ладьевидной кости по Янику, при прямом падении на кисть, находящуюся в тыльном сгибании
б – механизм смещения отломков ладьевидной кости при движении кисти
Тыльное сгибание кисти происходит главным образом в межзапястном суставе, а ладонное сгибание — в лучезапястном. Ладьевидная кость анатомически относится к проксимальному ряду костей запястья, однако при сгибании и разгибании движется вместе с костями дистального ряда. При переломе ее проксимальный отломок следует за движением полулунной кости, а дистальный – за движением дистального ряда костей запястья. Поэтому при наличии перелома ладьевидной кости объем ладонного и локтевого сгибания ограничен лишь незначительно, но тыльное и лучевое огибание страдает в значительной мере.
Диагноз подтверждается рентгеновским исследованием. Наиболее важным является снимок в дорзо-волярной проекции. Рентгеновский снимок следует производить при незначительной супинации и локтевом отведении кисти для избежания «накладывания» лучевой кости на ладьевидную. Если лечение не дает улучшения, то несмотря на отрицательные данные первой рентгенограммы, через 8—14 дней призводится повторный снимок.
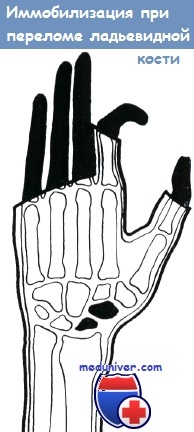
По руководству Яшка, диагноз перелома ладьевидной кости основывается на следующих данных:
а) анамнез,
б) болезненность при надавливании на припухлость в области анатомической табакерки,
в) наличие феномена Гирша: боль при постукивании по головкам I и II пястных костей, а также при лучевом сгибании III пястной кости,
г) феномен Шнека: отсутствие вырисовывания контура сухожилия лучевого сгибателя кисти при его напряжении,
д) типичное выпадение функции.
Кисты ладьевидной кости
Свежие переломы этой кости очень редко сопровождаются образованием кист. Травматические кисты имеют неправильные края. Они, по сути дела, являются лишь разрежением костной структуры.
Истинная киста — это продольно расположенная полость, имеющая острые края. Они обычно являются случайными находками и чаще всего развиваются на почве фиброзного остита.
Множественный кистозный туберкулезный остит Юнглинга отличается от фиброзного остита. При болезни Юнглинга кость раздувается в виде пузыря.
Псевдартроз ладьевидной кости
Шинц еще в 1922 году писал следующее: «Не подлежит сомнению, что исходом перелома ладьевидной кости очень часто является псевдартроз и что известные по анатомическим руководствам naviculare bipartitum или tripartitum — не что иное, как несросшиеся переломы ладьевидной кости, образующие псевдартроз». Пониженная способность регенерации ладьевидной кости обусловлена ее энхондральным происхождением, плохим кровоснабжением и небольшим периостальным покровом кости.
Образование костной мозоли зависит и от механических факторов. Кромпехер различает три вида образования костной мозоли: в ответ на сдавление образуется хрящевая мозоль, под влиянием тяги — соединительнотканная мозоль и, наконец, может образоваться и ангиогенная мозоль, в возникновении которой механические факторы не играют роли. Давление особенно благоприятно влияет на образование мозоли (Паувельс, Патти), так же действует и покой, который благодаря образованию ангиогенной мозоли приводит к развитию ценной губчатой кости.
Торсионные, сгибающие и отталкивающие движения с точки зрения образования костной мозоли и консолидации перелома являются чрезвычайно вредными. Сгибание кисти осуществляется в лучезапястном, а разгибание — в межзапястном суставе. Поэтому при каждом сгибании и разгибании, даже при локтевом и лучевом отведении отломки ладьевидной кости смещаются. Если иммобилизация недостаточная, то отломки постепенно отшлифовываются, склерозируются и ладьевидная кость разделяется на две отдельные части.
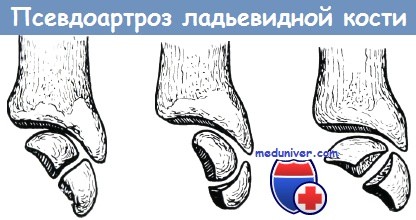
Наиболее частые формы псевдартроза, образующиеся после перелома ладьевидной кости
Движения препятствуют кровоснабжению проксимального отломка кости с дистальной поверхности. Если остальные кости запястья, ввиду наличия синдрома Зудека, являются остеопорозными, а отломок ладьевидной кости, не имеющий удовлетворительного кровоснабжения, сохраняет нормальное содержание извести, то на рентгеновском снимке он дает более интенсивную тень. Существуют и другие объяснения данного явления. Некоторые авторы считают, что подвергнутый асептическому некрозу отломок ладьевидной кости обладает повышенной способностью депонировать известь (Спид).
Псевдартроз ладьевидной кости раньше считался врожденным заболеванием naviculare bipartitum. По мнению Яника и Рейха, подобное явление наблюдается после недиагностированных переломов, остеопороза от перенапряжения или после патологических переломов, наступающих вследствие дегенерации кости.
Лечение переломов ладьевидной кости начинается с определения характера смещения отломков. Репозиция производится под наркозом, с применением тяги и противотяги. При наличии перелома кости без смещения отломков лечение осуществляется фиксацией запястья в положении разгибания до 15° тыльной гипсовой шиной, укрепленной циркулярным гипсовым бинтом. В редких случаях перелома бугорка ладьевидной кости продолжительность иммобилизации не более 3—4 недель.
Однако при переломе тела, а особенно проксимального конца кости требуется значительно более продолжительный срок иммобилизации. Он может составлять 8— 1 б недель, точный срок иммобилизации определяется на основании данных рентгеновского снимка. Бёлер наблюдал полное излечение перелома одной лишь иммобилизацией в 90%случаев, однако другие авторы не получили столь хороших результатов. Весьма целесообразно, если фиксирующая повязка распространяется на основную фалангу большого и указательного пальцев (Нитше).

а – застарелый перелом ладьевидной кости. В лучезапястном суставе тяжелая форма деформирующего артрита. Псевдартроз ладьевидной кости
б – оскольчатый перелом ладьевидной кости с образованием псевдартроза. В отломках признаки рассасывания кости. От дорзальной поверхности трехгранной кости оторван небольшой отломок и смещен в дорзальную сторону.
В лучезапястном суставе: деформирующий артроз. Перелом в течение двух лет после травмы оставался нераспознанным. Жалобы 46-летнего сапожника были связаны в первую очередь с деформирующим артрозом.
Лечение: в место повреждения вводился преднизолон, кисть была фиксирована кожаным тутором. Трудоспособность больного стала удовлетворительной
Новокаиновая блокада звездчатого узла может ускорить срок регенерации (Лериш). Ожидать успеха от консервативного лечения можно только в тех случаях, если края отломков не склерозировались (Херцег).
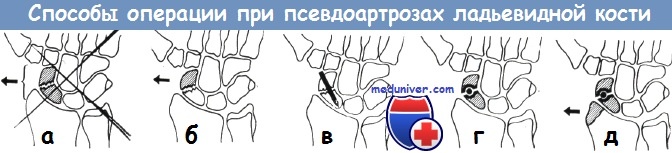
В 20—25% случаев переломов ладьевидной кости наступает образование псевдоартроза, что приблизительно в половине случаев является причиной серьезных жалоб. Яник различает три наиболее часто встречающиеся формы псевдоартроза ладьевидной кости: а) псевдартроз в середине кости, б) псевдоартроз с образованием головки и углубления, в) псевдоартроз с двумя выгнутыми суставными поверхностями. Способы операции для исправления псевдартроза ладьевидной кости по Херцегу:
1. просверливание поверхностей ложного сустава (способ Бекка);
2. удаление ладьевидной кости целиком, или же удаление проксимального ее отломка. После удаления обоих отломков стабильность кисти уменьшается, она принимает положение лучевого отведения;
3. внутренняя фиксация сломанной кости при помощи металлического гвоздя, винта или костного штифта;
4. соединение отломков костным гвоздем, приготовленным из шиловидного отростка лучевой кости;
5. освежение поверхностей сломанной кости и заполнение полости губчатым веществом (Матти). Бернар и Стаббин соединяют отломки при помощи костного штифта, взятого из лучевой кости. Херцег у 7 больных заполнил полость перелома губчатым веществом, взятым из ости подвздошной кости и у б из них достиг костного сращения перелома.
Как уже было сказано, количество переломов остальных костей запястья, вместе взятых, не является столь большим, как количество переломов ладьевидной и полулунной костей. Перелом трехгранной кости может быть поперечным, косым и оскольчатым. Симптомы: местная болезненность и ограниченные движения безымянного пальца и мизинца. Он часто осложняется переломом шиловидного отростка локтевой кости.
При переломе большой и малой многогранной костей, помимо ограничения движения запястья, ограничено и противопоставление большого пальца, а при переломе последней даже и указательного пальца. Перелом головчатой кости может возникать под непосредственным действием силы или же при падении на сжатую в кулак кисть, когда сила толчка посредством III пястной кости действует на головчатую кость. Помимо ограничения движения запястья отмечается болезненность при надавливании на III пястную кость и иногда имеет место и крепитация. Смещение отломков вызывает симптомы (давления локтевого нерва. У крючковатой кости может иметь место перелом и тела и крючка.
Помимо локальной болезненности отмечается боль при надавливании на безымянный палец и мизинец. Иногда наступает вывих кости в волярную сторону. Перелом гороховидной кости чаще всего наступает под непосредственным действием силы. Кость хорошо прощупывается, и перелом ее ясно виден на рентгеновском снимке.
Лечение переломов перечисленных костей ни в чем не отличается от лечения перелома ладьевидной кости. В таких случаях на запястье в положении тыльного сгибания кисти накладывается гипсовая повязка на 4—6 недель.
Видео нормальной анатомии костей кисти
– Также рекомендуем “Лечение переломов и вывихов полулунной кости”
Оглавление темы “Лечение травм кисти”:
- Лечение вывихов пальцев кисти и пястных костей
- Лечение переломов и вывихов ладьевидной кости
- Лечение переломов и вывихов полулунной кости
- Принципы ампутации пальцев кисти и костей запястья
- Лечение дефекта кончика пальца
- Методы пластики дефекта кончика пальца и их результаты
- Лечение травматических ампутаций пальцев кисти – принципы, рекомендации
- Ампутации кисти на уровне пястных костей – показания, рекомендации
- Техника ампутации кисти
- Прогноз ампутации кисти – результаты
Источник
