Бинты при переломе шейки бедра
Статистика показывает, что переломы шейки бедра составляют 6% от всех переломов. Это часто встречающийся в пожилом возрасте (до 90% больных) перелом, который опасен не только сам по себе, но и своими последствиями. Шейка бедра (более точное название – «шейка бедренной кости») – это участок между бедренной костью и головкой бедренной кости, которая входит в суставную впадину тазобедренного сустава.
При переломе шейки бедра повреждается не только кость, но и питающие тазобедренный сустав сосуды. Лишенный кровоснабжения костный отломок (головка и часть шейки бедренной кости) может либо полностью разрушиться, либо не прирасти. Это приводит к тяжелейшим осложнениям – вплоть до невозможности нормально ходить.
Особенно высок риск не сращения после перелома шейки бедра у пожилых людей. Из-за того, что пожилые пациенты с переломами шейки бедра проводят много времени в постели, возрастает риск осложнений: сердечной недостаточности и тромбоэмболии. В 30% случаев осложнения приводят к гибели пациента.
Лечение шейки бедра производят хирургическим путем. У молодых людей выполняют остеосинтез тремя винтами. Пожилым людям зачастую показано эндопротезирование. После восстановления кости важно как можно быстрее вернуться к активной жизни.
Чтобы уменьшить риск тромбоэмболии – то есть закупорки глубоких вен сгустком крови (тромбом), восстановить кровоснабжение и как можно скорее снять посттравматический отек, после перелома тазобедренного сустава на ноги накладывают медицинский эластичный бинт.
Компрессионный бинт «Интекс» представляет собой тканую эластичную ленту, которая при правильном наложении оказывает на ноги распределенное давление. Распределенное давление стимулирует приток крови к области перелома. Это не только помогает восстановить питание заживающих отломков кости, но и уменьшает риск застоя крови, из-за которого могут образовываться тромбы.
Стимулируя работу лимфовенозной системы, эластичный бинт «Интекс» ускоряет эвакуацию жидкой части крови и лимфы из мягких тканей ног. Это позволяет быстро справиться с отеками после операции на тазобедренный сустав. При травмах нижних конечностей эластическая компрессия проводится для профилактики тромбоза глубоких вен. Компрессионные бинты стимулируют работу вен, имитируя работу мышечной «помпы», которая не работает при лежании.
Для бинтования ног при переломе шейки бедра используют эластичный бинт «Интекс» длиной 5 м и шириной 10-12 см. Применяют медицинский бинт низкой растяжимости, способный растягиваться только на 50% от собственной длины.
Эластичные бинты накладывают на обе ноги в утренние часы, когда еще не успел развиться сильный отек. Ноги бинтуют полностью, от пальцев до паховых складок. Каждый новый тур (оборот) бинта должен перекрывать предыдущий как минимум на треть. Максимальное натяжение бинта задают в нижней части ног. По мере продвижения к бедру натяжение бинта нужно постепенно ослаблять. Закрепляют бинты в области паховых складок при помощи двух специальных клипс.
Подниматься с кровати, ходить и выполнять упражнения можно только после наложения эластичного бинта. Срок применения эластичных бинтов в каждом конкретном случае нужно обсуждать с лечащим врачом.
Опубликовано в рубрике Бинты
Источник
По данным Российской ассоциации по остеопорозу, ежегодно 3,8 миллионов человек в России страдают от переломов. Подсчитав соотношение и частоту травм, ученые выяснили, что каждую минуту 7 человек ломает позвонки, а каждые 5 минут — шейку бедра.
Переломами шейки бедра в 90% случаев страдают люди 50 лет и старше. Это связано с нарушением обмена кальция и проблемами с кровоснабжением костей при остеопорозе, с возрастными гормональными сбоями и повышенной нагрузкой на ноги.
Современные методы лечения перелома включают прием лекарств, помогающих контролировать возрастное разрушение костей, и операцию остеосинтеза — скрепление сломанной шейки бедра тремя винтами до полного заживления. Через 4 месяца после операции начинают реабилитацию, важную роль в которой играет медицинский эластичный бинт.
Что такое эластичный бинт?
Эластичный, или компрессионный бинт «Интекс» представляет собой тканую ленту из латекса, хлопка и полиэфирного волокна. Эластичный бинт создает распределенное (компрессионное) давление на голень и на бедро, облегчая восстановление после перелома шейки бедра.
Три причины бинтовать ноги при переломе шейки бедра
Причина №1
Остеосинтез – обширная операция, при которой нарушается целостность кровеносных сосудов. Поврежденные клетки сосудов выбрасывают в кровь вещества, замедляющие кровоток и повышающие свертываемость крови. Если учесть, что при переломе шейки бедра пациент на 4 месяца лишается возможности двигаться, застой крови неизбежен. Неудивительно, что смертность от тромбозов – закупорки жизненно важных кровеносных сосудов сгустками крови (тромбами) в первый год после перелома достигает 40%.
Правильно наложенный на ноги эластичный бинт «Интекс» стимулирует отток крови от нижних конечностей по направлению к сердцу. Поскольку бинт помогает избежать застоев крови, уменьшается риск образования тромбов.
Причина №2
Во время остеосинтеза повреждаются лимфатические сосуды. Поскольку лимфатическая сеть перестает справляться с выведением лимфы из мышц и подкожной клетчатки, возникает обширный отек. Лимфатическая жидкость содержит белок, которого не должно быть в мышцах и подкожной клетчатке. Если отек не лечить, иммунная система начинает бороться с белком лимфы. Возникает воспалительная реакция, разрушающая мягкие ткани и увеличивающая риск образования тромбов.
Эластичный бинт «Интекс» стимулирует работу лимфатической системы. В результате лимфатическая система быстро восстанавливается и выводит лимфу из мягких тканей до начала иммунной реакции.
Причина №3
Скорость заживления кости при остеосинтезе зависит от доступности для кости кальция, кислорода и питательных веществ. Эластичный бинт «Интекс» улучшает кровоток в ногах, снабжая молодую кость кислородом и питательными веществами, и улучшая доставку лекарств, помогающих бороться с остеопорозом.
Как правильно накладывать бинт на ноги при переломе шейки бедра?
1. Используйте эластичный бинт «Интекс» низкой растяжимости (до 50% длины), длиной 5 м и шириной 10-12 см.
2. Накладывайте эластичный бинт на обе ноги. Поскольку больной не двигается, тромб может сформироваться в сосудах неповрежденной ноги.
3. Бинтуйте ноги в утренние часы, когда отек минимальный.
4. Бинтуйте ноги от оснований пальцев до паховых складок. Следите, чтобы каждый новый тур бинта на 1/3 перекрывал предыдущий.
5. Натягивайте бинт в области стопы и щиколоток. По мере бинтования голеней и колен постепенно ослабляйте натяжение, чтобы на середине бедра оно стало минимальным.
6. Закрепите бинт в области паховых складок при помощи клипсы, которая входит в набор с бинтом «Интекс».
Опубликовано в рубрике Бинты
Источник
Lyuda_Garshina
15.06.2009, 21:47
Здравствуйте! Впервые на форуме. Обращаюсь с просьбой к компетентным людям: посоветуйте, как снять сильный отек всей ноги после перелома шейки бедра. Перелом без смещения. 2 месяца мама лежала, сейчас начала понемногу ходить. К вечеру нога вся сильно отекает и краснеет.
Спасибо за внимание.
Вы говорили врачу об этом? Ангиохирург или хирург смотрел ее? Когда нога стала отекать? Фото ноги и рентгенограммы можете показать? Где-нибудь болит?
Это проявление сниженного тонуса вен из-за долго постельного режима. Постепенно все нормализуется.
Обязательно (!) необходимо исключить тромбоз глубоких вен. Для этого нужно выполнить ультразвуковое исследование – дуплексное сканирование вен – нижних конечностей. Исследование следует провести в срочном пордке.
Если изменения будут найдены – не забудьте предоставить полную информацию по пациентке.
При травмах нижних конечностей,особенно у пожилых пациентов,обязательно бинтование эластичными бинтами-обеих нижних конечностей,от пальцев до паховых складок.Ходить и вообще спускать ноги с кровати-только после наложения бинтов.
Присоединяюсь к рекомендации Iluhin -обязательно произвести ультразвуковое ангиосканирование,дальнейшая тактика-в зависимости от его результатов.
alex2006mobile
17.06.2009, 10:49
При травмах нижних конечностей,особенно у пожилых пациентов,обязательно бинтование эластичными бинтами-обеих нижних конечностей,от пальцев до паховых складок.Ходить и вообще спускать ноги с кровати-только после наложения бинтов.
Этот совет больше уместен при варикозном расширении вен. А при травмах нижних конечностей эластическая компрессия проводится для профилактики тромбоза глубоких вен, поэтому бинты нужны в первую очередь при лежании, когда мышечная “помпа” не работает.
Sereda Andrey
17.06.2009, 17:43
При травмах нижних конечностей,особенно у пожилых пациентов,обязательно бинтование эластичными бинтами-обеих нижних конечностей,от пальцев до паховых складок.
Можно попросить вас уточнить источник, который рекомендует столь высокое бинтование? Мы как-то только голень бинтуем. Спасибо.
Учитывая возможность образования тромбов не только в венах голени,но и выше(подколенная вена,вены бедра),считая конечность единым анатомо-функциональным образованием,ангиохируги нашей клиники рекомендуют производить эластическую компрессию всей конечности.Разумеется,”до паховой складки” выражение условное-все зависит от размера бедра-особо объемные только до нижней или средней трети удается забинтовать,дальше бинт просто скрутится в жгут…Но ведь есть еще и компрессионный трикотаж.По поводу конкретных литературных источников -поспрашиваю наших ангиохирургов при случае.
Я попробую немного прояснить ситуацию с послеоперационной компрессией.
В рекомендациях АССР 2008 вопросу механической тромбопрофилактики в послеоперационном периоде отводится отдельный подраздел. Я позволю себе процитировать его целиком – он не очень большой, но дает представление о современной оценке роли компрессии в профилактике ТГВ.
Кстати, заметьте, речи о бинтах в гайдлайнах не идет, хотя в публикациях о них иногда говорится. Это связано с необходимостью стандартизации компрессионного воздействия.
Итак (раздел приведен в сокращенном виде):
Prevention of Venous Thromboembolism
American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition)
1.4.3 Mechanical Methods of Thromboprophylaxis
Specific mechanical methods of thromboprophylaxis, which include graduated compression stockings (GCS ), intermittent pneumatic compression (IPC) devices, and the venous foot pump (VFP), increase venous outflow and/or reduce stasis within the leg veins… While all three of the mechanical methods of thromboprophylaxis have been shown to reduce the risk of DVT in a number of patient groups, they have been studied much less intensively than anticoagulant-based approaches and they are generally less efficacious than anticoagulant thromboprophylaxis. No mechanical thromboprophylaxis option has been studied in a large enough sample to determine if there is a reduction in the risk of death or PE. Special caution should be exercised when interpreting the reported risk reductions ascribed to mechanical methods of thromboprophylaxis for a number of reasons. First, most trials were not blinded, increasing the chance of diagnostic suspicion bias. Second, in the earlier studies that used fibrinogen leg scanning to screen for DVT, mechanical thromboprophy-laxis may have lowered the 10 to 30% false-positive rate seen with the fibrinogen uptake test (FUT) [caused by venous pooling], while the rate remained unchanged in the nonmechanical treatment/control group. Third, a great variety of mechanical devices are available without any accepted physiologic standards and with minimal comparative data. IPC devices differ with respect to their length (calf only vs calf-plus-thigh), single-chamber vs sequential compression, asymmetric compression vs circumferential compression, and the particular pump parameters (compression/relaxation cycle, cycle duration, pressure generation characteristics). GCS are also heterogeneous with respect to stocking length, ankle pressure, gradients in pressure, and fit. The effects of the specific design features of each of the mechanical devices on the prevention of DVT are unknown. In fact, mechanical thromboprophy-laxis methods do not even have to demonstrate that they provide any protection against VTE in order to be approved and marketed. Although many of these devices have never been assessed in any clinical trial, there is an unsubstantiated assumption that they are all effective and equivalent.
“Воздействие специфических свойств каждого механического средства на профилактику ТГВ неизвестно. В сущности, методы механической тромбопрофилактики еще не показали, что они обеспечивают какую-либо защиту от ТГВ, для того чтобы быть одобренными и продаваемыми. Хотя многие из этих средств никогда не оценивались в каком-нибудь клиническом исследовании, имеются необоснованное допущение, что они все эффективны и равноценны”.
Because of relatively poor compliance with optimal fitting and use of all mechanical options, they are unlikely to be as effective in routine clinical practice as in research studies where major efforts are made to optimize proper use. Finally, the use of all of the mechanical methods of thromboprophylaxis are associated with substantial costs related to their purchase, storage, and maintenance, as well as to their proper fitting and the intensive strategies required to ensure optimal compliance. In the recommendations that follow, use of mechanical thromboprophylaxis is the preferred option for patients at high risk for bleeding. If the high bleeding risk is temporary, consideration should be given to starting pharmacologic thromboprophylaxis once this risk has decreased. Mechanical thrombo-prophylaxis may also be considered in combination with anticoagulant thromboprophylaxis to improve efficacy in patient groups for which this additive effect has been demonstrated. In all situations where mechanical thromboprophylaxis is used, clinical staff must carefully select the correct size of the devices, must properly apply them, and must ensure optimal compliance (ie, they should be removed for only a short time each day when the patient is actually walking or for bathing). Furthermore, care should be taken to ensure that the devices do not actually impede ambulation.
Recommendations: Mechanical Methods of Thromboprophylaxis
1.4.3.1. We recommend that mechanical methods of thromboprophylaxis be used primarily in patients at high risk of bleeding (Grade 1A), or possibly as an adjunct to anticoagulant-based thromboprophylaxis (Grade 2A).
1.4.3.2. For patients receiving mechanical methods of thromboprophylaxis, we recommend that careful attention be directed toward ensuring the proper use of, and optimal adherence with, these methods (Grade 1A).
Добавлю, что компрессия, которую создает чулок на бедре очень мала. Если мы бинтуем ногу вручную, то, формируя градиент давления, мы также снизим его на бедре до малого значения.
Кстати, именно поэтому при “флебологических” манипуляциях с большой подкожной веной (БПВ) мы либо укладываем в проекции БПВ валик для “эксцентрической компрессии”, либо дополнительно временно бинтуем бедро эластичным бинтом – даже для частичной компрессии БПВ равномерно циркулярно распределенного давления недостаточно, что уж говорить о глубоких венах.
Так что, с позиции EBM требование создать компрессию до паховой складки звучит неубедительно, с моей точки зрения оно чрезмерно, но ломать по этому поводу копья я бы не стал. Правда, призываю подумать, что бинтуя ногу до паха вручную, мы рискуем создать на бедре “удавку” (сами ошибемся, бинт сдвинется). Бинтование голени представляется достаточной, безопасной, простой и не утомляющей больного процедурой.
Sereda Andrey
18.06.2009, 19:52
Спасибо. Продолжим бинтовать только голень.
Upd.
Натолкнулся на систематический обзор работ, сравнивающих эффективность компрессионных гольфов и чулок (т.е. компрессию до колена и выше) у оперированных пациентов и при длительных перелетах.
Eur J Vasc Endovasc Surg. 2006 Dec;32(6):730-6. Epub 2006 Aug 23.
Knee versus thigh length graduated compression stockings for prevention of deep venous thrombosis: a systematic review.
Sajid MS, Tai NR, Goli G, Morris RW, Baker DM, Hamilton G.
Department of Vascular Surgery, Royal Free Hospital and University College Medical School, Royal Free Campus, Pond Street, Hampstead, London, NW3 2QG, UK.
RESULTS: 14 randomized control trials were analysed. Thirty six of 1568 (2.3%) participants randomised to KL stockings developed a deep venous thrombosis, compared with 79 of 1696 (5%) in the TL control/thigh length group. Substantial heterogeneity was observed amongst trials. KL stockings had a significant effect to reduce the incidence of DVT in long haul flight passengers, odds ration 0.08 (95%CI 0.03-0.22). In hospitalised patients KL stockings did not appear to be far worse than TL stockings, odds ratio 1.01 (95%CI 0.35-2.90). For combined passengers and patients, there was a benefit in favour of KL stockings, weighted odds ratio 0.45 (95% CI 0.30-0.68). CONCLUSION: KL graduated stockings can be as effective as TL stockings for the prevention of DVT, whilst offering advantages in terms of patient compliance and cost.
Так что свидетельств о преимуществах “высокой” компрессии не имеется.
Vigor1288
23.07.2009, 12:44
Получается, что они предназначены только для профилактической цели.
alex2006mobile
23.02.2010, 10:47
Ходить и вообще спускать ноги с кровати-только после наложения бинтов.
Этот совет больше актуален для варикоза. А в такой ситуации эластическая компрессия нужна на период сниженной двигательной активности, т.е. постельного режима. А после активизации, вставания как раз мышечная помпа уже и так начинает действовать.
Вот только постельный режим пожилому пациенту с переломом проксимального отдела бедра в случае консервативного лечения совершенно не нужен…А тонус мышц поврежденной конечности снижен,-на нее же нагрузки практически нет(особенно в первые дни-недели).А на здоровую конечность нагрузка повышена…Да и общая двигательная активность пациента не высока.Так что в нашей клинике предпочитают применять бинтование эластичными бинтами в составе комплекса мероприятий по профилактике тромбозов вени нижних конечностей.
alex2006mobile
23.02.2010, 14:16
[…]Так что в нашей клинике предпочитают применять бинтование эластичными бинтами в составе комплекса мероприятий по профилактике
Гм. Кто бы осуждал вообще “бинтование… в составе комплекса”. Речь только вот про этот совет:
Ходить и вообще спускать ноги с кровати-только после наложения бинтов
Как раз важнее в кровати быть в бинтах, а не при ходьбе, когда их как раз можно снять. Как пишут выше, “they should be removed for only a short time each day when the patient is actually walking […]”.
Как раз важнее в кровати быть в бинтах, а не при ходьбе, когда их как раз можно снять.
А вот про это подробнее, если можно. Возможно я что-то упустил, но у нас та же установка , что и у HelgaW.:ah:
alex2006mobile
25.02.2010, 16:12
А вот про это подробнее, если можно. Возможно я что-то упустил, но у нас та же установка , что и у HelgaW.:ah:
Пока пациент лежит, все эти неблагоприятные факторы наиболее выражены. А когда он встает и ходит, мышцы работают, кровоток как раз и ускоряется.
Пока пациент лежит, все эти неблагоприятные факторы наиболее выражены. А когда он встает и ходит, мышцы работают, кровоток как раз и ускоряется.
Артериальный!
Артериальный!
И венозный, потому как мышцы сокращаясь этому способствуют. А в покое кровоток замедляется, повышается риск тромбоза.
А при варикозе ситуация другая: в вертикальном положении венозный отток затрудняется и без компрессии повышается риск тромбоза и роль мышц уже не важна, проблема в поражении клапанного аппарата вен.
Так я себе представляю сказанное Алексом 🙂
Ps:флебологов прошу не кидаться тухлыми яйцами :ag:
Источник
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
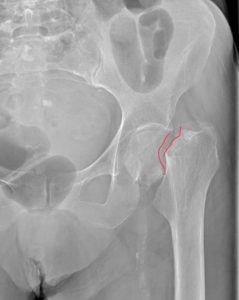
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Виды переломов
Перелом ТБС – это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
Анатомия.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы.
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии – длинные доски или палки. Если у больного имеется кровотечение – ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Травмы бедренной кости
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС.
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте – в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Вертельные, межвертельные и подвертельные виды
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
Подвертельный перелом.
Деструкция вертлужной впадины
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины – автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Многооскольчатый перелом.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
Травмы в младшей возрастной группе
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Остеосинтез.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
Разновидность остеосинтеза.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости – у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
Особенности пожилого возраста
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
После остеосинтеза у пожилых людей могут развиваться осложнения. Частота несращений переломов с последующей резорбцией шейки бедра и формированием ложного сустава составляет 18-40%. Асептический некроз головки бедренной кости возникает у 17-25% пациентов.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний – тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования – замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой—либо сторонней помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Эндопротезирование как метод лечения
Из-за плохого кровоснабжения и остеопороза у пожилых людей практически все переломы срастаются плохо. Более того, вживление металлических штифтов или пластин активизирует процессы остеолиза – разрушения костной ткани. В результате после внутреннего остеосинтеза состояние многих пациентов лишь усугубляется.
В наши дни наиболее эффективным методом лечения переломов ТБС является эндопротезирование. Замена фрагментов тазобедренного сустава искуственными имплантами обеспечивает ранний подъем с постели, позволяет существенно сократить период реабилитации и восстановить опорную функцию нижней конечности. Это, в свою очередь, дает возможность избежать жизненноопасных осложнений, от которых многие пожилые люди гибнут в первый год после травмы.
Фиксация компонентов протеза с помощью специального цемента обеспечивает их надежное крепление к поверхностям остеопорозных костей.
Как показала практика, тотальное эндопротезирование при переломах шейки бедра дает благоприятные результаты в 90% случаев. Это значит, что полная замена тазобедренного сустава намного эффективней внутреннего и наружного остеосинтеза.
Показания и противопоказания
Замену тазобедренного сустава врачи рекомендуют всем пациентам старше 70 лет с переломами и ложными суставами шейки бедра. Также эндопротезирование выполняют всем больным, у которых развился асептический некроз головки бедренной кости. Плановую замену ТБС могут выполнять пациентам с деформирующими остеоартрозами и коксартрозами III степени. Показанием к операции также являются опухолевые процессы в области тазобедренного сустава.
Противопоказания к эндопротезированию:
- тяжелая сердечная недостаточность и нарушения сердечного ритма;
- хроническая дыхательная недостаточность ІІ-ІІІ степени;
- неспособность человека самостоятельно передвигаться;
- воспалительный процесс в области тазобедренного сустава;
- наличие несанированных очагов хронической инфекции в организме;
- перенесенная в прошлом генерализированная инфекция (сепсис);
- отсутствие костномозгового канала в бедренной кости.
При наличии противопоказаний выполнять операцию по замене тазобедренного сустава опасно. Из-за тяжелых заболеваний сердечно-сосудистой или дыхательной системы больной может попросту не перенести наркоз. Наличие инфекции в суставной полости или в любой другой части тела может привести к развитию гнойно-воспалительных осложнений в послеоперационном периоде. А неспособность пациента передвигаться без сторонней помощи очень сильно затруднит реабилитацию.
Остеосинтез шейки бедра или эндопротезирование?
Длительность реабилитации после внутреннего остеосинтеза составляет в среднем 12 месяцев, после эндопротезирования – 5-6 месяцев. В раннем послеоперационном периоде всем пациентам, которые перенесли операцию на ТБС, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений.
Пациенты после остеосинтеза находятся на постельном режиме в течение первых 3-5 дней. После этого им разрешают двигать конечностью и вставать с постели. Позже больным назначают массаж, физиотерапевтические процедуры, ЛФК, плаванье в бассейне. Физиотерапия при переломах ТБС помогает улучшить кровообращение в области сустава и тем самым ускорить выздоровление. Фиксирующие пластины или штифты удаляют лишь после полного срастания перелома и восстановления функциональной активности сустава. Как правило, это происходит через 12-18 месяцев после хирургического вмешательства.
В случае эндопротезирования восстановительный период длится намного меньше. При помощи медицинского персонала человек может вставать с постели уже на второй день после операции. Вскоре он начинает передвигаться самостоятельно, с помощью костылей или специальных ходунков. Еще через 2-3 месяца он может от них отказаться. При выполнении всех рекомендаций врача и правильной реабилитации больной возвращается к привычному образу жизни уже через полгода.
Источник
