Допустимое смещение кости при переломе
Второй основной рентгенологический симптом перелома, а именно смещение отломков, имеет большее диагностическое значение, чем наличие линии перелома. Строго говоря, перелом кости может стать рентгенологически определяемым только в том случае, когда налицо смещение — хотя бы самое ничтожное, в пределах долей миллиметра.
Смещение отломков есть решающий практический признак перелома, ибо смещение в пределах одной кости мыслимо лишь при нарушенной целости этой кости. Правда, смещение может иметь место и при псевдартрозе, но отличие между свежим переломом и ложным суставом с элементарной легкостью проводится анамнестически, клинически и на основании других рентгенологических признаков. Поэтому и в тех случаях, где на рентгенограмме обнаруживается несомненное смещение отломков, а сама линия перелома не видна, диагноз перелома может считаться установленным без сомнений.
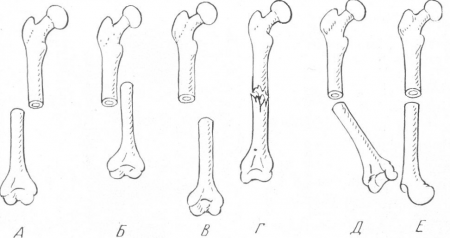
Рис. 18. Схема различных видов смещения отломков. А — боковое смещение; Б — продольное смещение с захождением отломков; В — продольное смещение с расхождением отломков; г— продольное смещение с вклинением отломков; Д — угловое смещение; Е — периферическое смещение.
Отломки могут сместиться в различных плоскостях (рис. 18), смещение может быть : А — боковое, Б, В, Г — продольное, причем в случае Б отломки могут заходить один задругой, В — расходиться и Г — вклиниться один в другой. Смещение может происходить Д — под углом (угловое смещение), и, наконец, Е — с поворотом по окружности, периферическое смещение.
Боковое смещение (рис. 18, А) происходит часто. Оно легко узнается на снимке по штыкообразному положению отломков, а при небольших степенях — по тому признаку, что прямая линия, проведенная через корковый слой одного из отломков, проходит за линию перелома либо по костномозговому каналу второго отломка — неполное боковое смещение, либо по мягким тканям, оставаясь параллельной длинной оси второго отломка — полное боковое смещение. Снимок дает правильное представление о степени бокового смещения только в том случае, когда плоскость смещения параллельна плоскости рентгеновской пленки, или, другими словами, когда центральный луч перпендикулярен к плоскости смещения. При обратных условиях небольшое боковое смещение остается просмотренным; значительное смещение еще может быть распознано, так как контуры отломка, лежащего ближе к пленке, резче, чем контуры другого отломка, стоящего ближе к аноду (рис. 19).
Рентгенологическая картина продольного смещения зависит в первую очередь от того, в каком направлении подлиннику кости смещены отломки — с расхождением, с захождением или с вклинением. Продольное смещение с захождением (рис. 18, Б) встречается довольно часто при переломах диафизов больших трубчатых костей. Рентгенологическое заключение безошибочно лишь в том случае, когда на снимке отломки лежат рядом. Если же снимок произведен в такой проекции,
что концы отломков расположены по ходу центрального луча один за другим, то их тени накладываются друг на друга, сливаются, происходит так называемая суперпозиция теней с увеличением интенсивности тени в 2 раза. Поэтому, имея перед собой один единственный подобный снимок цилиндрической кости, рентгенолог не может исключить вклинения отломков. При переломах плоских костей, например лопатки, суперпозиция отломков имеет большое диагностическое значение, так как сама линия перелома в виде просветления не видна, она дает только полоску затемнения, и смещение служит собственно единственным рентгенологическим симптомом перелома (рис. 20, 87).
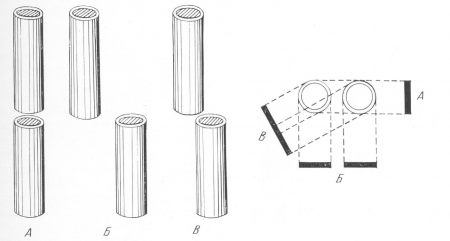
Рис. 19. Схема бокового смещения отломков в рентгеновском изображении. А — отломки смещены в плоскости, перпендикулярной к пленке; в этой проекции смещение рентгенологически не определяется; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает истинное представление о характере и степени смещения; В — промежуточное положение, неправильно ориентирующее исследователя.
Определение продольного смещения с расхождением отломков (см. рис. 18, В) — это всегда самая легкая задача для рентгенодиагностики. Этот вид смещения встречается редко, он характерен для переломов надколенной чашки, локтевого отростка локтевой кости, одного из вертелов бедра и различных костных выступов, к которым прикрепляются сильно сокращающиеся мышцы. Попадается диастаз отломков иногда и при переломах плечевой кости, где сказывается действие силы тяжести дистальной части конечности, или при применении слишком большого вытяжения. При любом обычном положении исследования рентгенограмма дает точное представление о степени смещения.
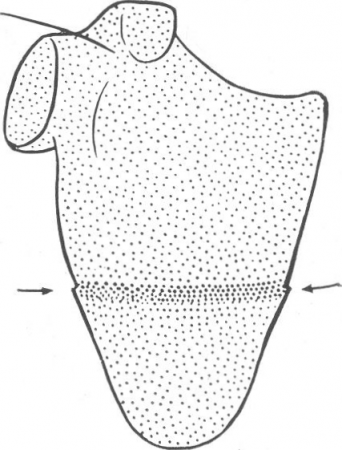
Рис. 20. Перелом лопатки. Продольное и боковое смещение с захождением отломков является единственным симптомом перелома. Линия перелома видна как полоска затемнения.
Вклиненные (вколоченные, импактированные, имплантированные) переломы (см. рис. 18, Г) встречаются главным образом близ суставных концов длинных трубчатых костей. Как правило, крепкий корковый слой диафиза врезывается в эпифизарное губчатое вещество, вызывая подчас большое разрушение костных балок. Типичные места для вклинения отломков — это шейка бедра, верхний конец плеча, дистальный эпифиз лучевой кости, проксимальный эпифиз первой пястной кости и т. д. Некоторые авторы, как, например, К. Ф. Вегнер, проводят резкую грань между „вклиненными” и „сколоченными” переломами; при вклиненном переломе один из отломков разрушен, расколот на несколько частей, при сколоченном же переломе непременным условием является шероховатая поверхность обоих отломков, вследствие чего отдельные зубцы и выступы сцепляются друг с другом, и отломки фиксированы.
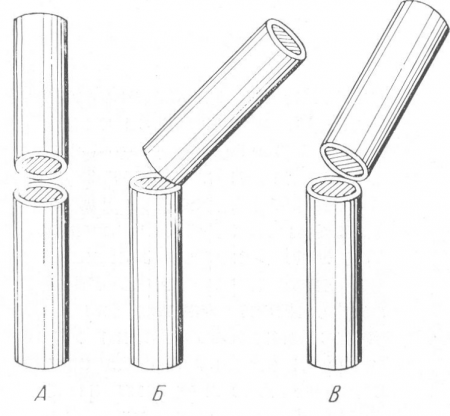
Рис. 21. Схема углового смещения отломков в рентгеновском изображении. А — отломки лежат в плоскости, перпендикулярной I? пленке; смещения не видно; Б — отломки смещены в плоскости, параллельной пленке; рентгенограмма дает правильное представление о характере и степени смещения; В — промежуточное положение, показывающее на рентгенограмме меньшее смещение, чем в действительности.
Вколоченные переломы могут представлять значительные трудности при клинической диагностике, так как основные симптомы перелома (подвижность в пределах кости, боли, нарушение функции, крепитация, припухлость и пр.) могут отсутствовать. Поэтому рентгенологическое исследование является здесь особенно ответственным. Рентгенодиагностика не трудна, если на снимке видна линия перелома или если имеется еще другое смещение, кроме вклинения, хотя бы и самое незначительное. Нередко, однако, линия перелома в губчатом веществе не видна, а всякое другое смещение отсутствует; в этих случаях распознавание вклиненного перелома и рентгеновыми лучами представляет нелегкую задачу. Единственным рентгенологическим симптомом вклинения может иногда служить деформация кости, как, например, варусная деформация при переломе шейки бедра.
Угловое смещение (см. рис. 18,Д) — это наиболее частый вид смещения, и он происходит при всевозможных переломах. Оси отломков образуют угол, величина которого колеблется в широких пределах, от нескольких градусов до почти прямого угла. Длинная ось одного из отломков, продолженная за линию перелома, при этом проходит мимо длинника другого отломка. Рентгенограмма дает истинное представление о направлении угла и о его размерах только в том случае (рис. 21), если центральный луч идет перпендикулярно к той плоскости, в которой лежат смещенные под углом отломки и которая параллельна плоскости пленки. Если же отломки лежат в плоскости центрального луча, то смещение под углом не видно совсем или же едва только намечается по одному вторичному признаку. Этот косвенный рентгенологический симптом выражается в том, что резкость контуров отломков нарастает по направлению к линии перелома, когда верхушка угла смотрит в сторону пленки, или же, наоборот, когда более резко контурируются в случае направления угла смещения вверх эпифизарные концы трубчатой кости. Таким образом, если на одном снимке определяется большое смещение под углом, а на втором снимке, произведенном в плоскости, перпендикулярной к плоскости первого снимка, углового смещения не видно совсем, то, значит, первый снимок показывает максимальную, т. е. истинную величину угла. Если же угловое смещение обнаруживается на обоих снимках, то рентгенограммы.
Если угловое смещение обнаруживается на обоих снимках, то рентгенограммы показывают промежуточную, какую-то среднюю степень смещения, и истинное смещение отломков на самом деле еще больше, чем это видно на каждой рентгенограмме в отдельности. Этот вид смещения всегда имеет важное клиническое значение, и даже небольшое угловое смещение, особенно вблизи суставов, должно быть в протоколе рентгенологического исследования подчеркнуто (рис. 22).

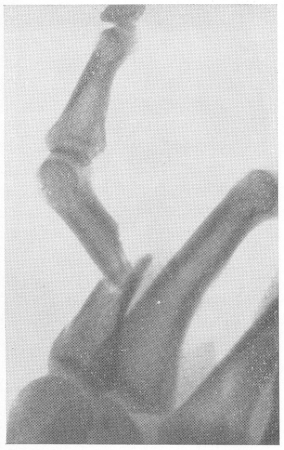
Рис. 22. Резко выраженное угловое смещение отломков при переломе диафиза основной фаланги одного из пальцев руки. Всякое угловое смещение, даже самое незначительное, требует исправления.
Смещение по периферии (рис. 18, Е), наконец, также встречается часто, почти при всех переломах конечностей, причем вокруг длинной оси конечности обычно поворачивается дистальный отломок. Таково, например, характерное периферическое смещение при переломах диафиза бедра, когда надколенник и передний конец стопы смотрят наружу, и поэтому по одному виду нижних конечностей на носилках под одеялом опытный травматолог правильно оценит положение. Рентгенодиагностика этого вида смещения является простым делом в том случае, если на снимке видны оба эпифизарных конца длинной трубчатой кости с характерными опознавательными образованиями; поворот кости обнаруживается по косому или боковому рисунку одного суставного конца кости при неизмененной картине другого эпифиза. Вообще, смещение по периферии легче узнать, если линия перелома находится вблизи сустава. Просматривается же этот, наиболее трудный для рентгенологического исследования вид смещения в том случае, если снимок произведен на небольшой пленке, захватывающей только небольшую область перелома, в особенности же если переломана трубчатая цилиндрическая кость. Поэтому в принципе прав Г. А. Зедгенидзе, когда он выставляет требование всегда производить рентгенологическое исследование при переломах костей так, чтобы на снимках были захвачены обязательно оба соседних с переломом сустава и прилегающие к ним кости, т. е. когда он распространяет на рентгенологическое исследование общеизвестный принцип фиксации отломков при их лечении. Периферическое смещение и степень его определяются клинически и проще и точнее, чем рентгенологически.
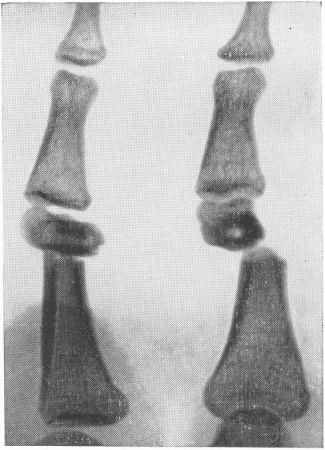
Рис. 23. Т-образное смещение отломков при поперечном переломе диафиза основной фаланги пальца руки.
Практически смещение отломков происходит при переломах не в одной плоскости, а в нескольких, т. е. имеется комбинация различных только что описанных элементарных видов смещения. Так, например, продольное смещение с захождением отломков невозможно без бокового смещения. При переломе диафиза может одновременно быть и боковое, и угловое, и продольное, и периферическое смещение отломков. Примером значительного комбинированного смещения может служить Т-образное смещение, когда один из отломков „сидит верхом”, т. е. своим корковым слоем упирается в конец другого отломка (рис. 23). Для типичных переломов в определенных местах костей в зависимости от механизма происхождения перелома и натяжения мышц, как известно, типичным является и характер смещения. Наиболее резкие смещения отломков наблюдаются при огнестрельных переломах. При описании смещения в заключении в каждом отдельном случае лучше не следует пользоваться словами „большое”, „небольшое”, „значительное” и пр.; здесь в особенности подобные выражения слишком субъективны и ведут к недоразумениям, поэтому необходимо давать точные цифры — число градусов, измеренное простым гониометром при угловом смещении, сантиметры и миллиметры при других видах, а также, само собой разумеется, направление смещения (в анатомических выражениях — дистально, в латеральном направлении и т. д.).
Для правильной оценки смещения отломков с клинических позиций голая рентгенологическая характеристика совершенно недостаточна. Рентгенолог должен вкладывать и в это дело, как во всех областях клинической рентгенодиагностики, компетентное знание клиники травматических повреждений. Ведь некоторые, совсем небольшие смещения при одних переломах могут давать очень плохие клинические исходы и поэтому обязательно требуют немедленного исправления, между тем как при других переломах грубые и бросающиеся в глаза смещения отломков относительно безразличны для будущей функции, поэтому вполне терпимы и исправлению совсем не подлежат.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Переломы шейки II-V пястных костей. Диагностика и лечение
Класс Б: Переломы шейки II-V пястных костей. Почти все переломы шейки пястных костей нестабильны и имеют тенденцию к угловой деформации в ладонную сторону. После репозиции также сохраняется тенденция к смещению дистального фрагмента в ладонном направлении.
Точность репозиции зависит от степени подвижности поврежденной пястной кости. При переломе V пястной кости, нормальная экскурсия которой составляет 15—25°, допустима угловая деформация до 30— 40°, которая не нарушает нормальной функции. При переломе IV пястной кости допустима угловая деформация до 20° без нарушения нормальной функции. Однако угловая деформация совершенно недопустима при переломах II и III пястных костей, для восстановления нормальной функции которых требуется анатомически точная репозиция.
К переломам шейки часто приводит действие прямой вколачивающей силы, например, при ударе сжатым кулаком. Перелом шейки V пястной кости еще называют «переломом боксера», который является очень частым повреждением.
Над поврежденным пястно-фаланговым сочленением будет отмечаться болезненная припухлость. Эти переломы могут сопровождаться ротационными смещениями, которые следует выявлять и корригировать как можно раньше.
При диагностике переломов этого типа, а также в определении степени искривления и смещения одинаково показательны снимки, сделанные в прямой, боковой и косой проекциях.
Сопутствующие повреждения при переломах этого типа встречаются редко. Иногда этот перелом сопровождается повреждениями нервов пальца.

Лечение переломов шейки пястных костей
При лечении переломов шейки пястных костей следует подчеркнуть два момента:
1. Ротационные деформации выявляют и корригируют как можно раньше.
2. Допустимое угловое смещение в ладонную сторону зависит от нормальной подвижности поврежденной пястной кости.
Переломы шейки пястных костей делят на две группы: переломы IV и V и переломы II и III пястных костей.
Класс Б: I тип (переломы IV и V пястных костей без поперечного и углового смещения). Лечение этого перелома включает лед, приподнятое положение конечности и иммобилизацию желобоватой лонгетой от локтя до проксимальных межфаланговых суставов, захватывающей соседний неповрежденный палец. Запястье должно быть в положении 20° разгибания, пястно-фаланговые суставы согнуты на 50°, а проксимальные межфаланговые суставы свободны. Лонгету можно удалить через 2 нед, затем начинают двигательные упражнения.
Класс Б: I тип (переломы IV и V пястных костей с угловым смещением менее 40 градусов). Репозиция этого перелома оптимальна при переломе V пястной кости, но может быть предпринята и при переломе IV пястной кости. В большинстве случаев эти переломы можно репонировать, последовательно выполняя следующие этапы:
1. Блокадой локтевого нерва обеспечивают адекватную анестезию.
2. Для расклинивания за поврежденные пальцы осуществляют вытяжение в течение 10—15 мин.
3. После расклинивания пястно-фаланговые и оба фаланговых сустава сгибают под углом 90°.
4. Затем врач оказывает давление на диафиз пястной кости в ладонном направлении, одновременно стараясь сместить в дорсальном направлении за согнутый проксимальный межфаланговый сустав дистальный фрагмент. На этом этапе должна наступить репозиция.
5. От локтя до кончиков пальцев накладывают лонгету при разогнутом до 20° лучезапястном суставе. Пястно-фаланговые суставы сгибают под углом 50—60°, проксимальные межфаланговые суставы под углом 20—30°, а дистальные межфаланговые суставы следует согнуть до угла 10—15°.
6. Сразу же после репозиции, а также через неделю после нее для контроля положения фрагментов выполняют рентгенографию.
7. Иммобилизацию лонгетой продолжают до 2 нед, затем начинают двигательные упражнения.
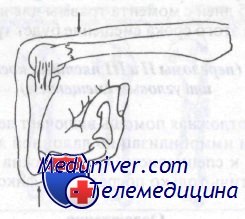
Репозиция переломов пястных костей по методу 90х90. Проксимальную фалангу используют для выведения фрагментов пястной кости в правильное положение
Класс Б: II тип (переломы IV и V пястных костей с поперечным или угловым смещением более 60 градусов). При этих переломах репозиция обязательна. Проводить ее следует описанным ранее и показанным на рисунке методом 90×90. После репозиции накладывают желобоватую лонгету по способу, описанному в предыдущем разделе для переломов со степенью углового смещения менее 40°. Эти переломы требуют тщательного последующего ведения, так как, несмотря на иммобилизацию желобоватой лонгетой, имеют тенденцию к формированию углового смещения в ладонную сторону.
Обязательны повторные частые рентгенологические исследования, включая снимки непосредственно после репозиции. При нестабильной репозиции необходимы фиксация спицей и направление к специалисту.
Класс Б: I тип (переломы II и III пястных костей без поперечного и углового смещения). Рекомендуемая терапия включает лед, приподнятое положение конечности и иммобилизацию желобоватой лонгетой от локтя до проксимальных межфаланговых суставов. Лечезапястный сустав должен находиться в положении 20° разгибания, пястно-фаланговый сустав — в положении 50—60° сгибания, проксимальный межфаланговый сустав свободен. Возможны угловые или ротационные смещения, поэтому необходимо тщательное последующее наблюдение.
Предостережение: эти переломы требуют повторной рентгенографии через 4—5 дней с момента травмы для исключения вторичного смещения. Позже этого срока смещение будет трудно корригировать.
Класс Б: II тип (переломы II и III пястных костей с поперечным или угловым смещением). Оказываемая неотложная помощь включает лед, приподнятое положение конечности и иммобилизацию ладонной лонгетой с последующим направлением к специалисту. Очень важна точная репозиция, и часто ее можно достичь только посредством фиксации спицей.
Осложнения переломов шейки пястных костей
Переломы шейки пястных костей могут сопровождаться рядом серьезных осложнений:
1. Повреждением коллатеральной связки и асимметрией вследствие неправильного положения костных фрагментов.
2. Повреждениями сухожилия разгибателя.
3. Смещением по периферии, выявить и скорригировать которые необходимо как можно раньше.
4. Нарушением разгибательного механизма вследствие деформации кости в дорсальную сторону. Этого осложнения можно избежать: а) адекватной иммобилизацией; б) точной репозицией с последующим контролем правильности положения фрагментов; в) приподнятым положением конечности для уменьшения отека.
5. При попытке разгибания может развиться неправильное положение или когтеобразная деформация пальца, если репозиция неполная или нестабильная.
– Также рекомендуем “Переломы диафиза II-V пястных костей. Диагностика и лечение”
Оглавление темы “Переломы костей кисти”:
- Внесуставные переломы проксимальных фаланг кисти. Диагностика и лечение
- Внесуставные переломы диафиза средней фаланги кисти. Диагностика и лечение
- Внутрисуставные переломы проксимальной фаланги кисти. Диагностика и лечение
- Внутрисуставные переломы средней фаланги кисти. Диагностика и лечение
- Переломы головок пястных костей. Диагностика и лечение
- Переломы шейки II-V пястных костей. Диагностика и лечение
- Переломы диафиза II-V пястных костей. Диагностика и лечение
- Переломы основания II-V пястных костей. Диагностика и лечение
- Переломы I пястной кости. Диагностика и лечение
- Переломы костей запястья. Классификация, диагностика
Источник
