Как перелом ноги при диабете заживает

На конечностях располагаются диабетические раны. Сахарный диабет – хроническое заболевание, вызывающее множество осложнений в организме, в том числе кожных.
Кожа становится шершавой, шелушится, на ней появляются болезненные трещинки. Малейшая царапина может долго не заживать и доставлять пациенту дискомфорт.
Почему при диабете плохо заживают ранки
Нормой заживления ран при сахарном диабете считается период 1-2 недели. У больных сахарным диабетом этот срок увеличивается до 1-2 месяцев. У пациента снижается способность к регенерации, увеличивается разрушение нервных окончаний и кожа становится чрезмерно восприимчивой. Незаживающие раны на ногах известны как синдром диабетической стопы. Раны диабета могут плохо зажить по следующим причинам:
- плохое снабжение клеток питательными веществами и кислородом из-за густой крови в результате высокого уровня сахара в крови;
- снижение иммунитета;
- диабетическая невропатия (снижение чувствительности кожи);
- хрупкие кровеносные сосуды;
- лазерная, магнитотерапия;
- УФ-излучение.
Несвоевременное ранение может вызвать образование язвы и последующее развитие гангрены.
Незаживающие раны на ногах и руках типичны для диабета, но могут возникать и в других местах.
Лечение раны при сахарном диабете
Обнаружив на теле рану или травму, первым делом обработайте ее любым мягким антисептиком, например, перекисью, раствором хлоргексидина или фурацилином, а затем наложите стерильную повязку.Своевременное лечение не приведет к ожидаемому результату. Если лечение сахарного диабета долго не приходит, а даже ухудшается, следует немедленно обратиться к врачу.
Раны при сахарном диабете лечат следующими мероприятиями и методами лечения:
- антибактериальная терапия;
- витаминный комплекс;
- диета с преобладанием белков;
- физиотерапия;
- укрепление иммунитета;
- Хирургическое вмешательство.
Рекомендуемое лечение зависит от стадии заболевания, характера поражений и возраста пациента.
Для диабета характерны незаживающие раны на ногах.
Диабетическая нейропатия
При невропатии на ногах появляются язвы, требующие серьезного лечения. Потеря чувствительности приводит к тому, что пациент не замечает ссадин, которые быстро переходят в гнойные раны. Для лечения диабетической невропатии используются следующие методы:
- нормализация уровня сахара в крови;
- нормализация артериального давления;
- прием препаратов, восстанавливающих чувствительность, и обезболивающих;
- избавление от вредных привычек.
Хорошим подспорьем являются средства народной медицины. Камфорное масло прикладывают к больному месту и укладывают повязкой. Повязки меняют каждые 2-3 часа.
Гнойные диабетические раны смазывают огуречным соком и делают компрессы. После очистки раны выполните меры, предписанные врачом.
Диабетическая стопа, раны на ногах при диабете
Диабетическая стопа – это некротическое поражение стопы, возникшее в результате невылеченных язв. Раны стопы часто бывают очень глубокими и требуют клинического вмешательства. Чтобы быть эффективным, необходимо выполнить следующие шаги:
- снизить нагрузку на стопу;
- Носите удобную обувь;
- принимать спазмолитики и обезболивающие;
- уравновешивает уровень сахара в крови;
- уменьшить потребление углеводов.
Лечение проводится во время и под чутким контролем специалиста.
Мази для лечения раны при сахарном диабете
Хороших результатов можно добиться, используя специальные мази для заживления ран при диабете. Терапия не сопровождается болезненными и неприятными ощущениями.
Препараты для наружного применения назначают в зависимости от характера поражения. Если у пациента наблюдается повышение температуры тела, болезненность раненого участка, отек и гнойное воспаление, назначают мази с антибиотиками, например «Левосин».
По этиологии раны делятся на трофические, открытые и гнойные.
Мази для трофических поражений:
- «Делаксин»- в состав входит синтетический танин, который способствует сушке, регенерации клеток, снимает воспаление и зуд;
- «Альгофин» – относится к антибактериальным средствам;
- «Солкосерил» – ускоряет обменные процессы, в результате чего раны быстрее заживают;
- «Фузикутан» – антибиотик, произведенный на основе фузидиевой кислоты.
Мазь Солкосерил, ускоряющая обменные процессы
При открытых язвах прописывают:
- «Банеоцин» – в его состав входят бацитрацин и неомицин, сильнейший антибиотик;
- Цинковая мазь подсушивает рану;
- «Левомеколь» – регенерирует ткани, дезинфицирует и снимает воспаление.
«Банеоцин» назначают при открытых язвах.
На гнойные раны наносят:
- Мазь ихтиоловая – выводит гной, обезболивает и дезинфицирует;
- Мазь Вишневского – борется с затвердеванием, применяется в виде примочек;
- Мазь «Синтомицин» – антибиотик разностороннего действия, способствует более быстрому заживлению ран при диабете.
Обязательной процедурой перед применением препарата является очистка раны от гноя, мусора и омертвевших фрагментов кожи.
Травы, способствующие заживлению раны при сахарном диабете
Помимо медикаментозной терапии раны можно обрабатывать различными травами. Используйте их для приготовления компрессов, примочек, ванн … Также рецепты с травами не должны исключать лечения традиционными методами.
- Листья чистотела. Его можно есть свежим или сушеным. Заваренные ранее листья кладут на больное место, перевязывают и выдерживают некоторое время.
- Корень лопуха и сельдерей. Равномерно измельченные корни разбавить 100 мл подсолнечного масла (можно использовать оливковое масло), переложить в кастрюлю или другую подходящую емкость и варить 10-15 минут. Процедить раневой состав 3 раза в день в течение 2-3 недель.
- Ванны с использованием настоя трав. Он состоит из 2 частей листьев эвкалипта, 3 частей листьев малины и побегов мяты перечной. Залить 3 л кипятка и настоять 2 часа. Развести в ванне и принять 15 минут.
- Календула. Две столовые ложки цветов залить кипятком и дать настояться 2 часа. Этот настой используют для примочек.
Использование народной медицины имеет определенные ограничения, поэтому использовать их без консультации врача недопустимо.
Профилактика
Каждый пациент должен заботиться о гигиене и своем питании. Определенные продукты, такие как овощи, фрукты, яйца, овсянка и печень, содержат много витаминов и микроэлементов. Их употребление способствует быстрому заживлению ран при диабете и предотвращает образование новых очагов поражения.
Для того, чтобы снизить риск травм и пролежней, предотвратить осложнения, принимайте меры профилактики и соблюдайте определенные правила:
- контролировать уровень сахара в крови;
- Ежедневно проверяйте наличие ран или синяков;
- остерегайтесь острых предметов и нагревательных приборов;
- Носите удобную нескользящую обувь;
- отдавайте предпочтение одежде, а особенно носкам и нижнему белью из натуральных тканей.
Помните, что диабет – это не приговор, а соблюдение простейших правил безопасности убережет вас от травм и осложнений.
Источник
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев – 22 дня;
кости запястья – 29 дней;
лучевая кость – 29-36 дней;
локтевая кость – 61-76 дней;
кости предплечья – 70-85 дней;
плечевая кость – 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость – 35-42 дня;
плюсневая кость – 21-42 дня;
лодыжка – 45-60 дней;
надколенник – 30 дней;
бедренная кость – 60-120 дней;
кости таза – 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Нарушение метаболизма.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Источник
Автор Хусаинов Руслан Халилович На чтение 5 мин. Опубликовано 06.12.2016 16:25 Обновлено 13.11.2018 13:54
Люди с диабетом имеют высокий уровень сахара в крови, что может привести к серьезным осложнениям, если его не лечить. Особенно опасны два серьезных осложнения – это повреждение нерва и заболевания периферических артерий, которые могут привести к необходимости ампутации конечности.
 (с) ISTOCK/VISUALCOMMUNICATIONS
(с) ISTOCK/VISUALCOMMUNICATIONS
Что такое сахарный диабет?
Сахарный диабет относится к группе болезней обмена веществ, когда организм не может вырабатывать инсулин или использовать его должным образом. Инсулин является гормоном, который помогает организму усваивать сахар в крови клетками. В клетках он используется для получения энергии.
Основными типами сахарного диабета являются диабет 1 типа и 2 типа. Другой тип – гестационный диабет, который развивается только во время беременности. Этот тип приводит к высокому риску развития диабета 2 типа в будущем.
Диабет 1 типа является аутоиммунным заболеванием, при котором иммунная система ошибочно разрушает инсулин-продуцирующие клетки в поджелудочной железе. Люди с диабетом 1 типа не могут вырабатывать инсулин. Лечение, как правило, состоит из инъекций инсулина. Пока нет никакого способа предотвратить развитие сахарного диабета 1-го типа.
Сахарный диабет 2 типа является наиболее распространенной формой диабета. Он развивается, когда клетки организма становятся устойчивыми к инсулину. Это означает, что клетки не могут получить достаточное количество сахара из крови, необходимого для производства энергии.
Ожирение является важным фактором риска развития диабета 2 типа. Клетки вырабатывают устойчивость к инсулину в ответ на избыток жировой ткани. Другими факторами риска является наследственность, отсутствие физических упражнений, а также преддиабет или гестационный диабет. Сахарный диабет 2 типа иногда может пройти при изменении образа жизни.
Гестационный диабет является одной из форм сахарного диабета 2 типа, который начинается во время беременности. Он обычно исчезает после родов. У 9% всех беременных женщин развивается гестационный диабет.
Симптомы диабета
Многие из симптомов диабета 1 и 2 типа являются одинаковыми. Наиболее распространенными симптомами являются чрезмерная жажда и частое мочеиспускание. Другими симптомами, общими для обоих типов диабета, являются:
- Интенсивный голод;
- Усталость;
- Потеря веса;
- Замедленное заживление ран;
- Нечеткое зрение.
Если у человека появились какие-либо из перечисленных симптомов, следует обратиться к врачу. Диабет диагностируется с помощью измерения уровня сахара в крови.
Диабет является серьезным заболеванием, люди с диабетом имеют высокий риск сердечно-сосудистых заболеваний и инсульта.
Осложнения сахарного диабета
Вот некоторые осложнения сахарного диабета:
- Проблемы с почками, приводящие к почечной недостаточности;
- Проблемы со зрением, такие как катаракта или глаукома;
- Пищеварительные расстройства, такие как гастропарез, который задерживает опорожнение желудка;
- Заболевание десен.
Заболевание периферических артерий возникает, когда кровеносные сосуды сужаются. Это происходит потому, что стенки артерий имеют жировые отложения. Сужение может привести к закупориванию артерии, что является заболеванием периферических артерий. Примерно 1 из 3-х человек с диабетом имеет заболевания периферических артерий. Зачастую люди не знают, что они имеют заболевания периферических артерий, но могут появиться такие симптомы, как боль и припухлость в нижней части ноги, боль или спазмы во время ходьбы, хромота. Заболевание периферических артерий обычно поражает артерии ног, но может влиять и на артерии, идущие к другим частям тела.
Уменьшенный приток крови к ногам может сделать человека восприимчивым к инфекции. При сильной закупорке артерий инфекция может привести к гангрене. Это означает, что некоторые ткани отмирают. Запущенные случаи заболевания периферических артерий приводят к ампутации.
Высокий уровень сахара в крови может привести к повреждению нервов – нейропатии. Диабетическая нейропатия чаще всего поражает стопы. Человек с повреждением нерва может получить травму, не чувствуя это. Травма или рана, которая не лечится, может привести к серьезным проблемам, в том числе к ампутации.
Симптомы периферической нейропатии включают в себя:
- Онемение;
- Покалывание или острые боли;
- Слабость ног;
- Потерю координации;
- Снижение рефлексов в лодыжке;
- Инфекции и язвы ног.
Кто находится в группе риска ампутации?
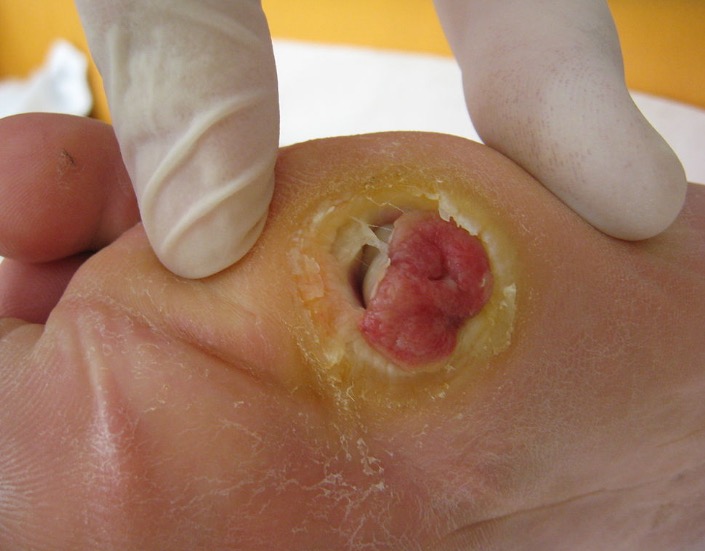 Фото: Википедия
Фото: Википедия
Люди с высоким содержанием сахара в крови и высоким артериальным давлением подвергаются большему риску ампутации. Осложнения сахарного диабета, в том числе нейропатия и заболевания периферических артерий, увеличивают риск необходимости ампутации. Осложнения диабета делают ноги уязвимыми к инфекции и повреждениям тканей.
Иногда ампутация рекомендуется, чтобы сохранить жизнь пациента.
Каждым 12 – 15 людям из 100 000 больных ежегодно проводят ампутацию вследствие заболевания периферических артерий. Большинство из этих людей страдают диабетом. Причиной ампутации является удаление воспаленной или мертвой ткани, вызванное отсутствием кровотока.
Ампутацию можно предотвратить, если принять следующие меры:
Измерение уровня глюкозы в крови, чтобы убедиться, что он остается в пределах нормы. Людям с диабетом 1 типа, возможно, потребуется регулярное измерение глюкозы.
Поддержание здорового веса, которое имеет решающее значение, особенно для людей с диабетом 2-го типа.
Регулярная физическая активность и физические упражнения. Рекомендуется 30 минут умеренных физических упражнений 5 дней в неделю или в общей сложности 150 минут. Некоторые физические упражнения безопасны для людей с повреждением нервов.
Наблюдение за симптомами диабетической невропатии. Раннее выявление и лечение может сохранить здоровье конечностей.
Хороший уход за ногами и проверка состояния ног. Это важно, так как человек не чувствует боли. Пациенты должны быть осторожны при мытье и сушке ног.
Носить хорошую и качественную обувь.
Ампутация становится необходимой, когда существует серьезная угроза здоровью, такая как гангрена. Операция включает в себя срезание мертвой ткани и восстановление поврежденных артерий. Осложнения ампутации аналогичны другим видам хирургических вмешательств. Они включают в себя осложнения, связанные с анестезией, инфекцией, повреждением нервов и кровеносных сосудов, кровотечением или тромбами.
Литература
Sharma A Norton P Zhu D Conditions presenting with symptoms of peripheral arterial disease – Seminars in interventional radiology – 2014 vol: 31 (4) pp: 281-91
Понравилась новость? Читайте нас в Facebook
Источник
