Когда после перелома можно делать остеосинтез
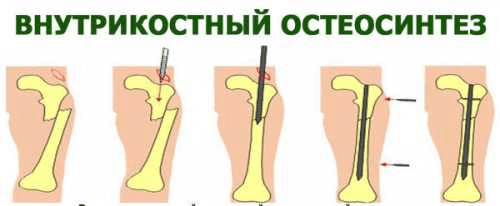
К определению сроков оперативного вмешательства подходят по-разному. Одни хирурги предпочитают остеосинтез производить в первые сутки после травмы, другие — не ранее двух суток, третьи— в течение 7—10 дней. Наш опыт показал, что оперативное вмешательство в первые сутки оправдано, если ткани мало пропитаны кровью и хорошо дифференцируются.
В остальных случаях эти сроки определяются временем, необходимым для решения вопроса о неэффективности консервативных методов лечения. А так как любой перелом должен быть репонирован бескровно не позже первых 3—5 суток после травмы, то оптимальным сроком для открытого остеосинтеза являются 7—8 суток. К этому времени общее состояние пострадавшего, как правило, нормализуется, а временные противопоказания исчезают, т. е. создаются наиболее благоприятные предпосылки для плановой операции.
Остеосинтез, предпринимаемый на 3—5-й день после травмы, мало оправдан, так как в эти сроки мягкие ткани, особенно мышцы, сильно пропитаны кровью, нередко представляют собой бесформенную массу, легко рвутся, а это, в свою очередь, не только ограничивает действия хирурга, но и отражается на исходе операции.
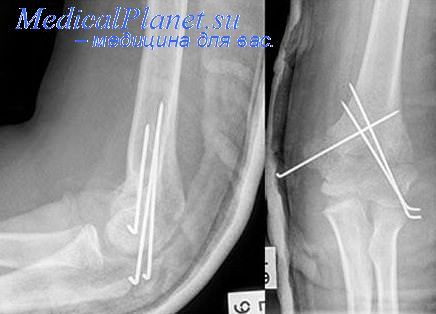
Наиболее распространенной ошибкой в восстановительной хирургии переломов является неправильный выбор фиксатора. В качестве примера приведем следующее наблюдение.
Пострадавшая Ц., 49 лет, получила перелом средней трети обеих костей правой голени со смещением костных фрагментов. В тот же день в больнице по месту жительства был произведен металлоостеосинтез большеберцовой кости пластиной Новикова с наложением на костные отломки металлических серкляжных швов. В послеоперационном периоде — иммобилизация конечности с помощью циркулярной гипсовой повязки в течение одного месяца, в последующие полтора месяца — задней гипсовой лонгетой до коленного сустава.
Нагружать конечность больная начала через 2,5 месяца после операции, а через 6 месяцев произошел перелом пластины Новикова.
В последующем по поводу ложного сустава правой голени в клинике был произведен металлоостеосинтез правой белынеберцовой кости штифтом Кюнчера. Концы костных отломков предварительно были обработаны «елочкой» и обложены костной щебенкой. В послеоперационном периоде — фиксация конечности циркулярной гипсовой повязкой в течение 3,5 месяца, затем — задняя гипсовая лонгета на 1 месяц. Через 5,5 месяца после операции наступила полная консолидация фрагментов, а через 7 месяцев функция конечности полностью восстановилась, и больная приступила к работе.
В приведенном наблюдении кратковременная и неполноценная иммобилизация конечности привела к несращению отломков с последующим переломом пластины, которую нельзя считать оптимальной при переломах костей голени. Подобные погрешности встречаются довольно часто и связаны они в основном с неправильным выбором металлоконструкции, незнанием анатомо-физиологических особенностей поврежденного сегмента конечности и прежде всего анатомической вариабельности костно-мозговой полости.
– Читать далее “Внутрикостная фиксация при остеосинтезе. Спицевая фиксация переломов”
Оглавление темы “Остеосинтез в травматологии”:
1. Пример ошибок скелетного вытяжения. Разбор ошибок скелетного вытяжения
2. Метод одномоментной репозиции отломков. Осложнения репозиции отломков
3. Ошибки наложения гипсовых повязок. Пример осложнений неправильных гипсовых повязок
4. Ошибки репозиции переломов. Требования к репозиции переломов
5. Физиологически изгибы репозиции переломов. Срок иммобилизации при репозиции в травматологии
6. Оперативное лечение переломов. Значение остеосинтеза в травматологии
7. Остеосинтез при закрытых переломах. Показания к остеосинтезу закрытых переломов
8. Осложнения остеосинтеза закрытых переломов. Преимущества и недостатки видов остеосинтеза
9. Сроки остеосинтеза при переломах. Неправильный выбор фиксатора в травматологии
10. Внутрикостная фиксация при остеосинтезе. Спицевая фиксация переломов
Источник
Остеосинтез: насколько это безопасно, эффективно и больно?
Остеосинтез – хирургическая операция, проводимая для крепления и фиксацию отдельных костных обломков после тяжелых переломов.
Процедура назначается, когда консервативные способы не дали (или точно не дадут) должного результата. Существует несколько видов (техник) выполнения остеосинтеза, различающихся по сложности исполнения и вероятности возможных послеоперационных осложнений.
1 Что такое остеосинтез: общее описание
Цель проведения остеосинтеза – исправление нарушения целостности сегмента кости. Процедура проводится для «сбора» осколков с созданием условий для их дальнейшей регенерации (сращения).
Во время операции производится репозиция (сбор и скрепление на нужных местах) обломков, которые фиксируются при помощи пластин, проволоки и нескольких других элементов. Для таких целей изначально может применяться консервативная терапия, но в случае ее неудачи остается лишь хирургический остеосинтез.
Ход операции контролируется под микроскопом, поэтому при правильном исполнении осложнения после нее случаются редко.
Металлические конструкции для осуществления остеосинтеза
Основным показанием является сломанная кость (чаще нижних конечностей – обычно именно с ними возникают проблемы при попытках консервативной репозиции). Для скрепления осколков используются специальные металлоконструкции (шурупы, винты, для предупреждения отторжения организмом – обычно титановые).
к меню ↑
1.1 Для каких частей тела проводят?
Чаще всего процедура проводится для сращения костей бедра, голени, лодыжки, лучевой кости, ключицы. Большая часть операций связана со сращением осколков при переломах ноги, особенно при травме бедренной кости и костей таза. Несколько реже – при травмах лодыжки или голени.
Переломы руки реже нуждаются в подобной процедуре, очень часто дело обходится консервативной репозицией. Для верхних конечностей чаще всего операция требуется для сращения осколков локтевой кости, предплечья, плечевой кости, гораздо реже – кисти.
Процедуру проводят с применением специальных фиксирующих инструментов. Комплект применяемых деталей: винты, штифты, проволока, спицы и титановые пластины, стержни, биологические инертные импланты.
к меню ↑
1.2 Эффективно ли это?
Если консервативная терапия оказалась безуспешной, сращение костных отломков возможно только с помощью хирургических процедур. Остеосинтез в этом плане крайне эффективная процедура, дающая положительный результат в более чем 90% случаев.
Сама процедура сопряжена с некоторыми проблемами для пациента: болезненным и неудобным является «ношение» дистракционных аппаратов (которые фиксируют костные обломки, удерживая их на нужном месте на период заживления).
к меню ↑
1.3 Возможные осложнения и последствия
После остеосинтеза есть вероятность осложнений, но встречаются они сравнительно редко. Обычно проблемы возникают у людей старше 60 лет (из-за замедленной регенерации и истонченной костной ткани, особенно если у пациента есть остеопения или остеопороз).
Результат остеосинтеза на рентгенографическом снимке
- тромбоэмболия из-за длительной неподвижности конечности, жировая эмболия;
- развитие гнойного поражения в области крепления металлоконструкции;
- развитие остеомиелита (гнойное поражение кости);
- несращение костных обломков;
- в ранние сроки после процедуры возможны достаточно сильные боли, температура (вплоть до лихорадки), отек;
- поломка фиксатора с последующим повреждением мягких тканей;
- некротизация краев раны, загноение шва.
Все перечисленные проблемы развиваются в основном из-за неправильных действий врача или неправильном уходе за раной. Если процедуру проводили правильно и аккуратно, пациент младше 55-60 лет, и у него нет проблем с иммунитетом и костным аппаратом, риск осложнений минимален.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.
Проведение остеосинтеза пальца руки
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
2.1 Противопоказания
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
3 Виды операции и краткое описание разных техник
Остеосинтез проводится двумя методами – погружным либо наружным. Погружная методика делится на 3 подвида по технике проведения: накостная, чрескостная и внутрикостная техника выполнения.
- Погружной остеосинтез – фиксирующий элемент ставится прямо в область перелома, а сама конструкция подбирается с учетом специфики травмы.
- Наружный остеосинтез – проводится компрессионно-дистракционное воздействие, обнажение участка перелома не делается. Фиксирующими элементами выступают спицы (по технике Илизарова), которые проводятся через поврежденные костные сегменты.
Ниже рассмотрим погружные методики более подробно.
к меню ↑
3.1 Накостный
Накостный погружной остеосинтез подразумевает установку фиксаторов по внешней стороне поврежденных костей. Процедура проводится лишь в случае неосложненных переломов и переломов без смещения.
Для фиксации используются металлические пластины, которые скрепляются винтами. Также нередко используются другие фиксирующие и упрочняющие устройства:
Чаще всего скрепляющие компоненты делаются из титана, реже – нержавеющей стали и композитных материалов.
к меню ↑
3.2 Чрескостный наружный
Методика позволяет скрепить костные отломки, не нарушив подвижность суставной связки в месте травмы. Так можно упростить и ускорить регенерацию костной и хрящевой ткани в послеоперационный период.
Интрамедуллярный остеосинтез часто проводится на костях верхних конечностей
Проводится при переломах большеберцовой кости, а также при открытых переломах голени и плеча. Для процедуры применяются аппараты Илизарова, Ткаченко, Акулича или Гудушаури, которые представляют собой фиксирующие стержни с кольцами и перекрещенными спицами.
Эти элементы предотвращают отхождение отломков, прочно стыкуя их на время сращивания. Для травматолога процедура закрепления сложна, так как требуется высочайшая точность движений и правильный расчет сборки аппарата.
Предоперационная подготовка не требуется, а ее эффективность при правильном исполнении крайне высока. Период восстановления занимает не больше месяца.
3.3 Чрескостный погружной
При такой процедуре фиксирующие компоненты вводятся в кость прямо в месте перелома по поперечному или наклонно-поперечному направлению. Целесообразно использовать данную методику только при винтообразных переломах (они же «спиральные» переломы).
Фиксация отломков требует применения винтов с размером, который позволяет соединительному элементу немного выступать за пределы диаметра кости. Шляпка шурупа закручивается для плотного соединения костных фрагментов друг с другом, и за счет этого можно добиться небольшого компрессионного воздействия.
При косом переломе с крутой линией излома используется методика создания костного шва. В этом случае обломки связывают с помощью фиксирующей ленты (обычно это круглая проволока, реже – гибкая лента из нержавейки).
Создание костного шва чаще всего используется при повреждениях мыщелка плеча, а также при переломах надколенника и локтевого отростка. Процедура используется очень часто, так как в случае переломов локтя и колена консервативная терапия практически неэффективна.
Чрескостный погружной остеосинтез делается после серии рентгеновских снимков поврежденной кости. Если травма простая – используется техника по Веберу (применяют титановые спицы и проволоку), при сложной травме применяют металлические пластины с винтами.
к меню ↑
3.4 Остеосинтез перелома плечевой кости (видео)
к меню ↑
3.5 Внутрикостный
Внутрикостный (интрамедуллярный) остеосинтез проводится 2 способами: закрытым и открытым.
Закрытая методика делается в 2 этапа:
- Проводится сопоставление костных отломков с направляющим аппаратом.
- В костномозговой канал вводится металлический стержень.
Установку фиксирующего элемента проводят под постоянным контролем с помощью рентгеновского аппарата. В конце процедуры на операционную рану накладываются швы.
Открытый способ подразумевает обнажение кости в месте перелома и сопоставление костных обломков с помощью хирургических инструментов, никакая аппаратура не используется. Процедура проще, чем закрытая, но сопряжена с большими рисками – кровотечением, развитием гнойных заражений, повреждением мягких тканей.
После операции на бедренной кости гипс не накладывается, при оперировании костей предплечья, лодыжки или голени после операции накладывается иммобилизационная шина. Послеоперационные осложнения встречаются сравнительно редко.
к меню ↑
4 После остеосинтеза: как проходит реабилитация?
После удаления фиксирующих элементов, ограничивающих двигательные возможности конечности, пациента направляют на восстановление.
Восстановительный период проходит для каждого пациента индивидуально, в зависимости от места и сложности травмы (самые главные факторы), возраста и состояния здоровья. Пациенту обязательно назначается лечебная физкультура, также могут назначаться физиотерапевтические процедуры. Также рекомендуется соблюдать высококалорийную диету и высыпаться, чтобы организму было проще восстанавливаться.
После остеосинтеза пациенту назначают препараты для стимуляции регенерации и болеутоляющие средства (на несколько дней)
В послеоперационный период при оперировании локтевого сустава нередко у пациентов очень сильно болит место операции. Сильные боли могут длиться несколько дней. Но даже на фоне болей нужно проводить реабилитационные мероприятия, разрабатывать руку.
Из медикаментов могут назначаться:
- Обезболивающие (в случае сильной боли).
- Витамины (курс на протяжении всего периода реабилитации).
- Иммуномодуляторы.
- Препараты с кальцием.
- НПВС (при воспалении раны).
- Стероиды.
Разработка тазобедренных или коленных суставов проводится с применением тренажеров, обязательно проводится лечебный массаж.
Продолжительность реабилитации в среднем составляет 3-6 месяцев (если проводился погружной остеосинтез). При чрескостном наружном остеосинтезе реабилитация обычно занимает 1-2 месяца от снятия фиксаторов.
5 Сколько стоит операция?
Сколько стоит процедура – зависит от способа проведения и какую именно кость необходимо оперировать. Также имеет значение серьезность повреждения, количество и размер костных обломков.
- Оперирование надколенника под ЭОП – 38000 рублей.
- Оперирование проксимального сегмента плечевой кости под ЭОП – 29000 рублей.
- Оперирование диафиза и головки лучевой кости под ЭОП – 26000 рублей.
- Оперирование диафиза и головки плечевой кости под ЭОП – 37000 рублей.
- Оперирование проксимального эпиметафеза большеберцовой кости – 39000 рублей, малоберцовой – 25000 рублей.
- Оперирование мелких костей стопы и кисти под ЭОП – 29000 рублей.
- Оперирование ключицы – 26500 рублей, надколенника – 31000 рублей.
- Коррегирующий остеосинтез мелких трубчатых костей – 15000 рублей за одну кость.
В государственных медицинских учреждениях процедуру можно пройти по полису ОМС (бесплатно). Стоимость операции в частных клиниках может быть примерно на 30-50% дороже, чем в государственных.
Источник статьи: https://osankino.ru/operacii/osteosintez.html
Источник
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период

Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
