Костная пластика при переломе руки
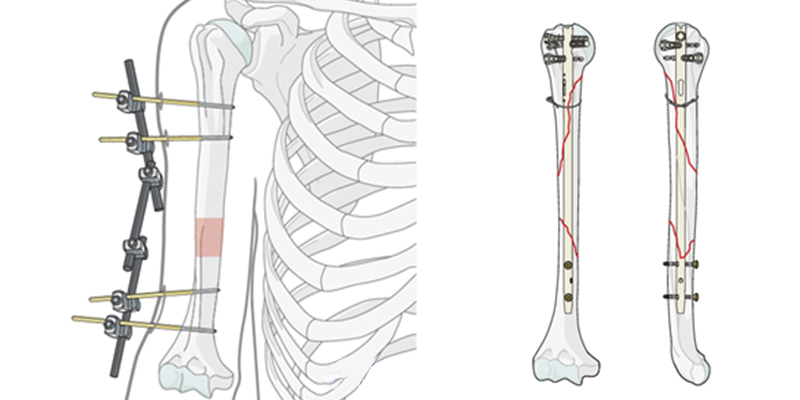
Остеосинтез при переломах плечевой кости
При переломах плечевой кости используют погружную или внешнюю фиксацию. Внешний фиксатор оптимален для временного использования. Его можно быстро установить в любой операционной, его можно при необходимости регулировать уже после операции.
В каких случаях лучше использовать внешнюю фиксацию плечевой кости:
- Серьезные травмы у пациента со множественными повреждениями различных костей конечностей.
- Тяжелые повреждения плечевой кости, включая обширные повреждения мягких тканей.
В остальных случаях применяют различные погружные фиксаторы. Острые и патологические переломы лучше фиксировать гвоздями.
Для выравнивания множественных отломков используют пластину. При переломах с заметно смещенной проксимальной частью, крайне важно добиться анатомической репозиции, особенно если пациент в возрасте и имеется риск несрастания и потери функциональности руки. Для этого пластина должна обеспечивать достаточные точки фиксации в проксимальном отделе плечевой кости / плечевой головке. Она также должна быть достаточно длинной.
При переломах, в которых костные фрагменты могут быть сжаты, используют пластину с компрессионной обшивкой.
В зависимости от морфологии перелома иногда целесообразно получить стабильную фиксацию с помощью затяжных винтов, а затем закрепить ее нейтрализующей пластиной. В качестве альтернативы, возможно, лучше не вмешиваться в зону перелома, а просто применить мостовую пластину.
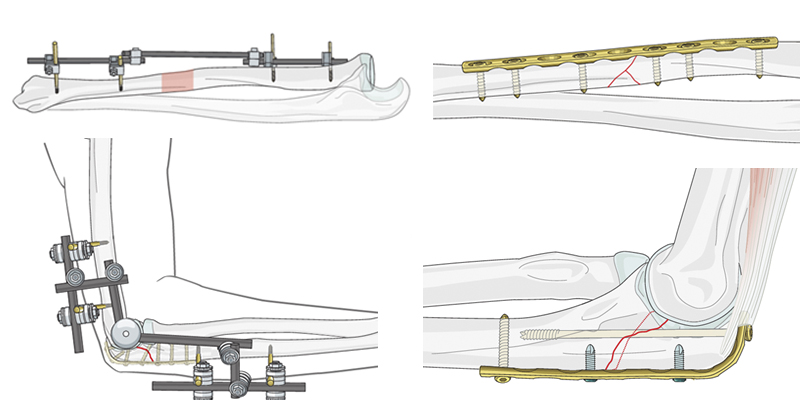
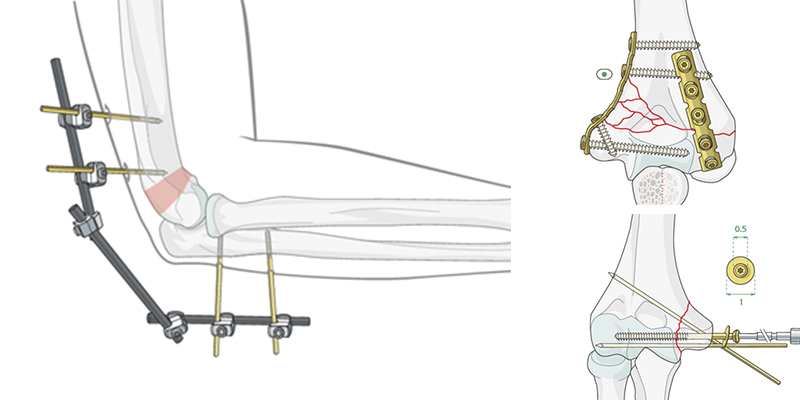
Остеосинтез при переломах нижней (дистальной) части плеча
В экстренных случаях и при сложных множественных переломах используют внешнюю фиксацию.
В остеопоротической кости дистальный суставной фрагмент может быть очень коротким, и в локтевом или лучевом столбе могут присутствовать различные степени метафизарного измельчения.
Самая сложная задача-стабилизировать очень короткий суставной фрагмент, когда качество кости оставляет желать лучшего. Это может быть достигнуто с помощью стандартных методов, предпочтительно с предварительно настроенной угловой стабильной пластиной.
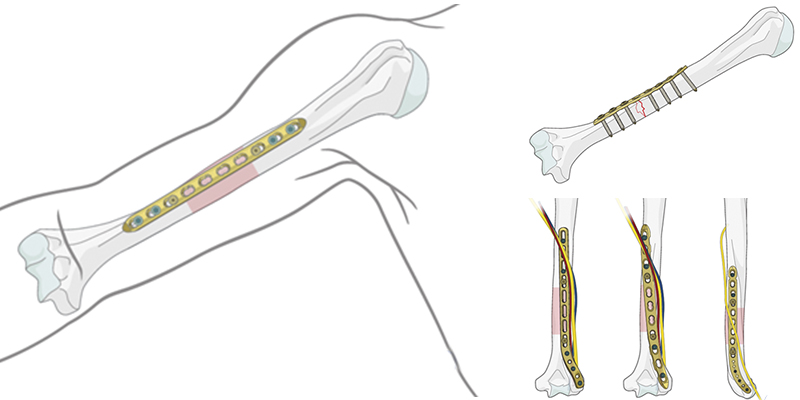
Остеосинтез при переломах предплечья
При поперечных или коротких косых переломах шейки лучевой кости фиксация головки к диафизу достигается за счет Т-образной и плакировки (восстанавливление удерживающей связки поверх пластины).
Проксимальные метафизарные переломы локтевой кости обычно являются частью более сложной травмы с подвывихом или вывихом проксимального луче локтевого сустава. В таких случаях используется внешняя фиксация (при сложных переломах) или пластина (в качестве шины при смещении).
Поперечные переломы локтевого отростка без фрагментации могут быть обработаны натяжной лентой проводки или пластиной. Такая операция подойдет только молодым активным людям.
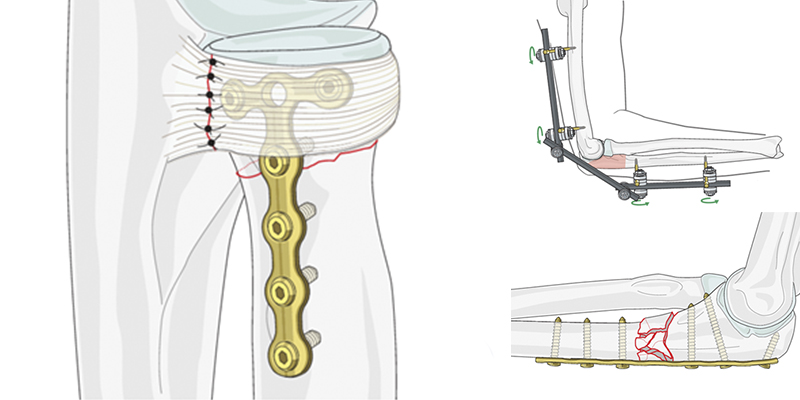
Сложные множественные переломы верхней части предплечья лечатся только внешней (как правило, шарнирной) фиксацией.
Схожая методика фиксаций применяется и к переломам дистальной части предплечья.
Что касается переломов лучевой и локтевой кости. Открытые переломы, требующие оперативного лечения фиксируются внешним чрескожным модулем. В остальных случаях используют пластину при необходимости добавляя резьбовые фиксаторы.

Остеосинтез при переломах запястья
Ладьевидные переломы являются наиболее распространенными переломами запястья. В большинстве случаев перелом фиксируется винтом, иногда чрескожным винтом. При смещениях винтом в сочетании со спицами.
Перилунарные вывихи – это чистые повреждения связок. Они возникают в результате высокоэнергетической травмы. Они могут привести к серьезному нарушению анатомии запястья, что приведет к глубоким изменениям биомеханики запястья.
Разрыв скафолунной связки является первым событием в любой последовательности разрывов перилунарной связки. Это самая распространенная причина нестабильности запястья. Лечится фиксацией спицами и наложением швов на связки.
Таким же образом лечатся и лечатся и перилунарный перелом-вывих. Переломы соседних костей запястья могут возникать вместо разрывов связок, когда разрушающая сила воздействует на срединно-запястный сустав.
Распознавание и восстановление всех костных и компонентов мягких тканей имеют важное значение для восстановления стабильности запястья и предотвращения посттравматического дегенеративного заболевания суставов.
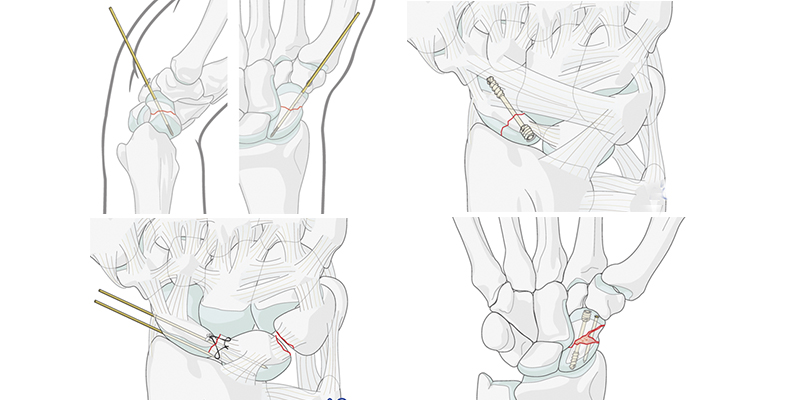
Остеосинтез при переломах костей кисти
Простые переломы головки пястной кости обычно являются результатом осевой нагрузки на кисть. Они часто происходят от удара по твердому объекту, такому как стена или противник. Фиксация происходит спицами.
Переломы головки пястной кости могут быть простыми, но часто они состоят из нескольких отломков. В таких случаях используют винты.
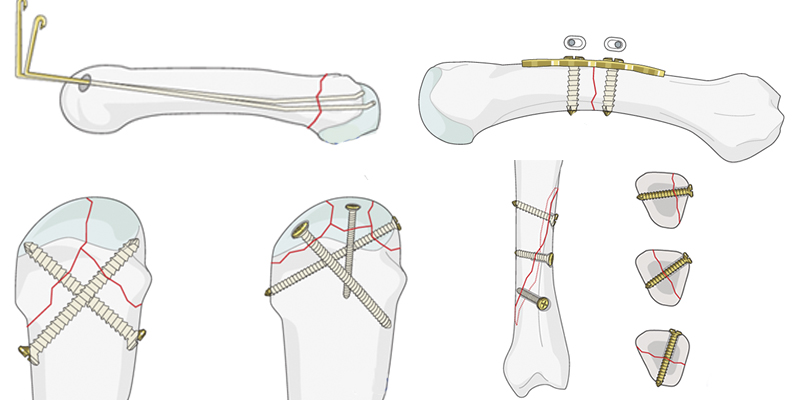
При переломе самой пястной кости накладывают пластину. При открытом или очень косом переломе – несколько винтов.
Частым местом переломов основания пястной кости является пятая пястная кость. Большинство из этих переломов являются оскольчатыми и вдавленными, и часто связаны с дислокациями переломов запястно-пястной кости. Эти переломы обычно фиксируются пластинами или спицами в случае небольших фрагментов.
Нестабильные переломы большого пальца и фаланговых костей фиксируются спицами, винтам, пластинами в зависимости от места и сложности перелома.
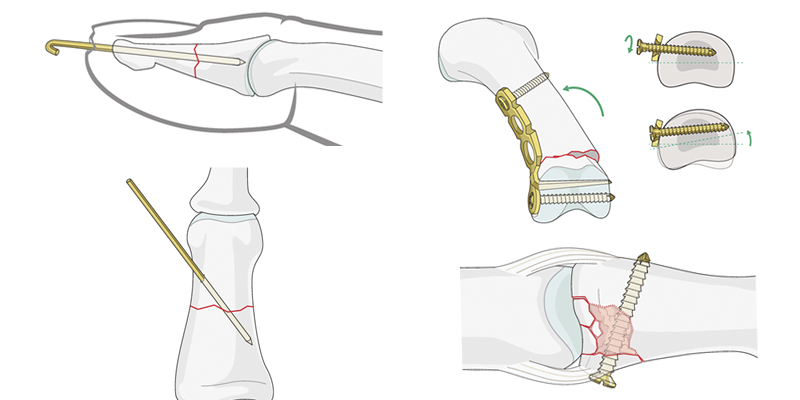
Проконсультируйтесь с нашими специалистами или запросите второе врачебное мнение травматолога-ортопеда по уже полученным рекомендациям.
Источник
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев – 22 дня;
кости запястья – 29 дней;
лучевая кость – 29-36 дней;
локтевая кость – 61-76 дней;
кости предплечья – 70-85 дней;
плечевая кость – 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость – 35-42 дня;
плюсневая кость – 21-42 дня;
лодыжка – 45-60 дней;
надколенник – 30 дней;
бедренная кость – 60-120 дней;
кости таза – 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Нарушение метаболизма.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Источник
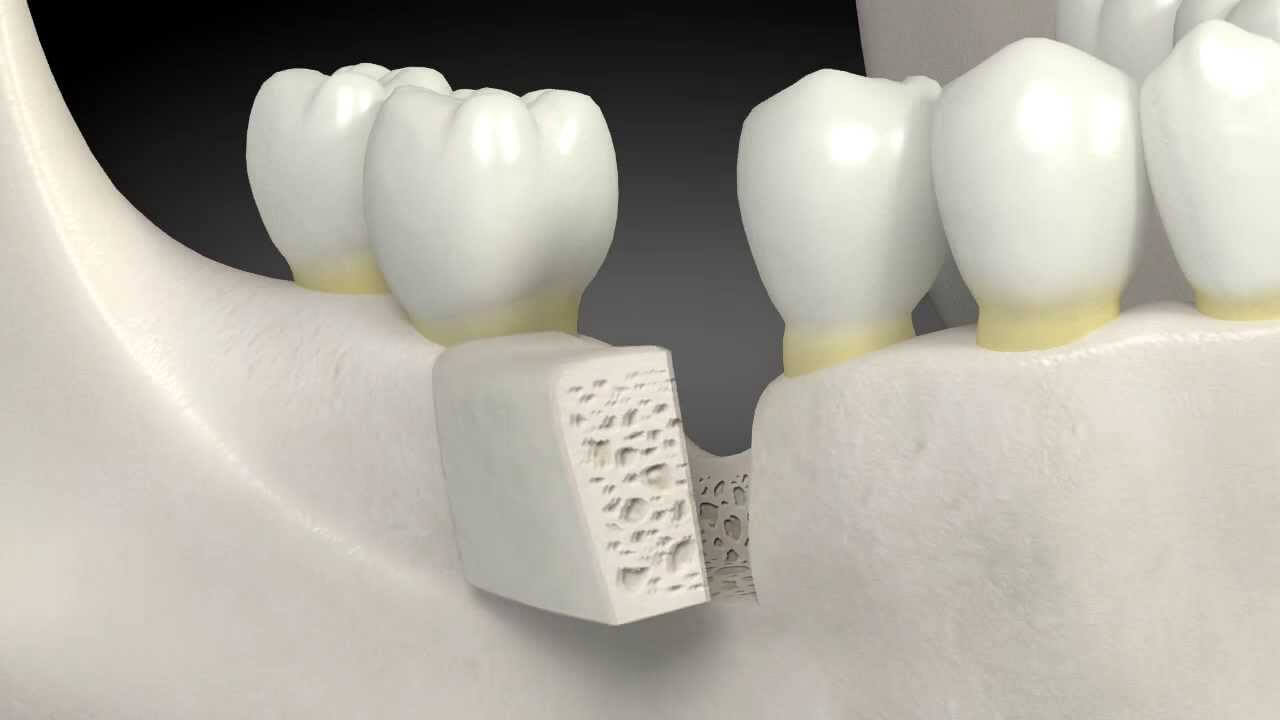
Остеопластика позволяет восстанавливать кости практически по всему телу. Хирург может взять фрагмент ткани у самого пациента или использовать донорскую кость. Например, с трупа. Но не все так страшно, как кажется на первый взгляд.
Благодаря новым технологиям остеопластика превратилась в эффективную и безопасную процедуру. Материалы перед процедурой обязательно очищают от чужеродных веществ и стерилизуют, поэтому даже трупная кость 100% безвредна.
Большая часть скелета состоит из костного матрикса. Это твердый материал, который придает скелету прочность. Внутри находятся живые костные клетки, которые создают и поддерживают структуру матрикса. Эти клетки «подчиняются» особым белкам – факторам роста, используемым для регенерации костей.
Когда кость ломается, сразу начинается невидимый процесс регенерации. Если расстояние между фрагментами невелико, наши клетки могут справиться сами. Но при потере значительного объема ткани правильное сращение переломе невозможно.
Здесь на помощь хирургам приходят костные материалы.
Остеопластика может быть частью более масштабной медицинской процедуры. Например, операции по удалению опухоли.
Зачем нужна костная пластика?
Каждый год в мире выполняются миллионы подобных процедур.
Мы стареем, чаще страдаем остеопорозом и становимся жертвами переломов. Зубы тоже не становятся моложе, поэтому количество процедур в развитых странах растет на 10-15% в год.
Вот некоторые показания для костной пластики:
- Перелом, который не заживет без графта
- Заболевания костей, такие как остеонекроз и рак
- Операция задний спондилодез при лечении остеохондоза
- Потеря костной ткани в результате инфекции
- Подготовка к дентальной имплантации
- Эндопротезирование суставов
Какие бывают костные трансплантаты?
Костные трансплантаты (графты) могут служить основой для роста новой полноценной кости. Челюсть, бедро, голень и позвоночник – типичные места, где может потребоваться остеопластика.
Чаще всего врачи используют:
- Аллотрансплантат: материал, полученный от живого донора или же трупного происхождения, очищенный и упакованный.
- Аутотрансплантат: материал, который берут у самого пациента из других частей тела, таких как ребро, подвздошная кость.
- Ксенотрансплантат: материал животного происхождения, который подвергается высокотехнологичной очистке (Остеоматрикс).
Иногда применяют искусственные заменители кости (например, полимерные и керамические графты). Выбор конкретного материала зависит от многих факторов. Каждый из них имеет плюсы и минусы.
С одной стороны, аутотрансплантат отлично приживается и не отторгается. С другой стороны, для его получения необходим еще один разрез, а это лишняя боль, кровопотеря, дополнительный риск инфекций и других серьезных осложнений.
Некоторые осложнения при заборе подвздошной кости:
- кровотечение
- послеоперационная инфекция
- случайное повреждение нервных волокон
- глубокая гематома, требующая оперативного лечения
- псевдоаневризма подвздошной артерии
- приобретенная грыжа кишечника
- повреждение мочеточника
- перелом (крайне редко)
- тазовая нестабильность
- косметический дефект
- хроническая боль
Поговорите с врачом, что имеет смысл лично для вас.
Осложнения костной пластики
Остеопластика считается безопасной процедурой, но, как при всяком хирургическом вмешательстве, осложнения встречаются:
- послеоперационная инфекция
- инфекция от донорской кости (редко)
- осложнения после анестезии
- повреждение нервов
- кровотечение
- тромбоз
Есть риск, что материал будет плохо приживаться, и восстановление затянется. Более того, может потребоваться повторная операция.
Осложнения при костной пластике трудно предугадать: многое зависит от конкретного заболевания (травмы), конкретного материала, наличия сопутствующих заболеваний и возраста больного.
Например, риск осложнений повышен у людей с нарушениями свертывания крови, сахарным диабетом, иммунодефицитными состояниями, а также у курильщиков.
Вопросы врачу перед операцией
Прежде чем давать согласие на проведение костной пластики или анализов, обязательно выясните следующие моменты:
- Как называется конкретная процедура?
- Для чего она нужна и можно ли ее избежать?
- Что будет, если вы откажетесь?
- Какие есть альтернативы, их плюсы и минусы?
- Каковы ожидаемые результаты и что они означают?
- Каковы возможные побочные эффекты или осложнения?
- Когда и где вам придется пройти процедуру?
- Кто ее проводит и какова квалификация врача?
- Когда и как вы получите результаты?
- Сколько вам придется заплатить за процедуру?
- Потребуется ли пребывание в больнице?
- Могут ли возникнуть непредвиденные расходы?
Эти ключевые вопросы следует задать врачу перед любым диагностическим исследованием и лечебной манипуляцией, чтобы осознанно принимать решения, касающиеся вашего здоровья.
Подготовка к костной пластике
Поговорите со своим врачом, как готовиться к операции.
Возможно, придется прекратить прием некоторых лекарств (аспирин). Если вы курильщик, то отказ от сигарет ускорит восстановление.
Нужно сообщать врачу о любых подозрительных изменениях состояния здоровья (например, о температуре). В некоторых случаях лучше отложить операцию до полного выздоровления.
При подготовке к костной пластике могут потребоваться дополнительные диагностические процедуры, такие как рентген, компьютерная томография или МРТ.
Продумайте заранее, как управляться с повседневными делами по возвращении из больницы. Сможете ли вы переносить вес на больную ногу? Потребуется ли помощь в готовке, уборке, других делах?
После полуночи в ночь перед операцией ничего не ешьте. Это необходимо для профилактики осложнений во время анестезии.
Восстановление после костной пластики
Что ожидать после процедуры? Нельзя сказать, что разрез костей проходит совершенно безболезненно, но современная медицина располагает арсеналом лекарств от любой боли.
После процедуры врачи будут контролировать успех лечения при помощи снимков и анализов. В зависимости от тяжести травмы и вашего состояния, можно рассчитывать на возвращение домой в тот же день или несколькими сутками позже.
Главное в восстановительном периоде – строго соблюдать все рекомендации врача и бережно относиться к ране. Обрабатывайте, избегайте чрезмерных нагрузок и травм, выполняйте план реабилитации, составленный специалистами.
Возможно, понадобятся лекарства для профилактики тромбов, питание с повышенным содержанием кальция и витамина D, специальные препараты для ускорения регенерации костной ткани.
Курение после операции мешает нормальному восстановлению.
Если появилась сильная боль, отек и покраснение вокруг раны, повысилась температура – это может указывать на присоединение инфекции. В этом случае срочно обратитесь к врачу!
Источник
