Мыщелковый перелом плечевой кости у детей
Локтевой сустав занимает второе место по частоте переломов у детей. Большинство этих переломов над-мыщелковые. Оставшаяся часть принадлежит переломам мыщелка, надмыщелков и переломам дистальной части лучевой и локтевой костей. Мальчики страдают чаще девочек, а возраст большинства пациентов не достигает 10 лет.
Обычный механизм травмы – падение на локоть, более часто на выпрямленную руку с варусной или вальгусной перегрузкой локтевого сустава. Боль и отек – наиболее частые симптомы этой травмы, которые делают обследование затруднительным. Интерпретация данных рентгенографии также имеет свои трудности из-за того, что концы костей представлены хрящом и поэтому не могут быть оценены в полной мере. При наличии смещения, для его определения необходимо прекрасное знание анатомии.
а) Основные анатомические ориентиры. Локтевой сустав – это сложное соединение костей, обеспечивающее необходимую мобильность верхней конечности, которое характеризуется сгибанием, разгибанием и ротацией. Оно достаточно стабильно, чтобы обеспечить сжимание, тягу, давление и другие, необходимые в повседневной жизни действия. Прочность сустава обеспечивается конгруэнтным соединением локтевой и плечевой костей, травмирование которых определяет тяжесть состояния. Окружающие мягкие ткани также играют важную роль, особенно капсула и латеральная связка, мышцы в меньшей степени. Разрыв связок приводит к нестабильности.
Предплечье в норме имеет легкий вальгус по отношению к плечу. У детей этот угол может достигать 15° (получены данные от 5 до 25°). При сгибании же предплечья, оно располагается строго напротив плеча. При исследовании этого параметра необходимо сравнивать пораженную конечность со здоровой.
При согнутой в локтевом суставе верхней конечности надмыщелки и локтевой отросток образуют равнобедренный треугольник, а при разогнутом локтевом суставе они располагаются на одной линии напротив друг друга.
На рентгенограммах определяются центры вторичной оссификации эпифиза, которые нельзя принимать за перелом! Примерный возраст появления вторичных центров оссификации можно запомнить с помощью аббревиатуры. ГЛМБО: головочка блока – два года; лучевой кости головка – четыре года; медиальный надмыщелок – шесть лет; блок – восемь лет; отросток локтевой кости – десять лет. До появления этих центров окостенения оценить степень смещения при переломах эпифиза трудно. Рентгенологическим признаком для определения смещения считается угол Baumenn.
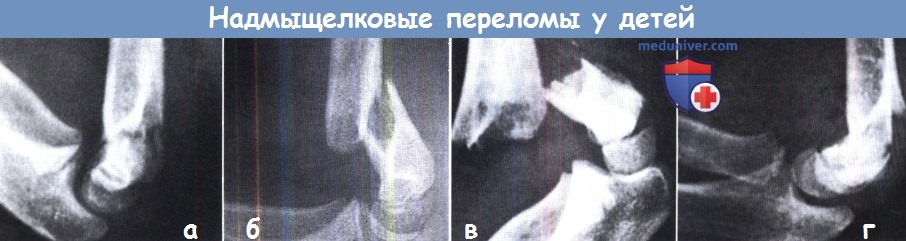 Надмыщелклвые переломы у детей. Представлены рентгенограммы переломов по степени нарастания тяжести.
Надмыщелклвые переломы у детей. Представлены рентгенограммы переломов по степени нарастания тяжести.
(а) Без смещения. (б) смещение дистального отломка кзади с сохранением контакта между отломками,
(в) смещение дистального отломка кзади без сохранения контакта между отломками, (г) смещение дистального отломка кпереди.
б) Механизм перелома. Надмыщелковые переломы наиболее распространенные переломы у детей. Дистальный отломок может оказаться смещенным как назад, так и вперед.
Заднее смещение (95% случаев) возникает из-за гиперэкстензии при травме. Обычно вследствие падения на выпрямленную руку. Плечевая кость обычно ломается выше мыщелка. Дистальный фрагмент смещается назад и внутрь по причине пронации предплечья. Заостренный конец проксимального отломка врезается в мягкие ткани расположенные спереди и иногда повреждает плечевую артерию или срединный нерв.
Смещение вперед происходит гораздо реже. Оно чаще результат прямого воздействия (падение на локоть) при согнутом локтевом суставе.
в) Классификация надмыщелкового перелома плечевой кости:
Тип 1 перелом без смещения
Тип 2 перелом со смещением, но с сохранением заднего кортикального слоя
2А – легкое повреждение с незначительной угловой деформацией.
2Б – тяжелое повреждение со значительной угловой деформацией и ротацией отломков.
Тип 3 перелом с полным смещением, требующий хирургического вмешательства.
г) Симптомы и клиника. После падения возникает резкая боль и нарастает отек. При смещении назад локтевой сустав имеет S-образную форму, а костные выступы не соответствуют нормальному профилю. Необходимо проверить пульс и симптом «белого пятна». Пассивное разгибание в локтевом суставе безболезненно. Требуется осмотр кисти на предмет неврологического дефицита.
д) Рентгенологическая картина. Особенно хорошо перелом определяется на боковой рентгенограмме. При переломе без смещения подозрения должен вызвать симптом жировой подушки: треугольник, определяемый спереди от плечевой кости образован жировой прослойкой капсулы, которая выдавливается гематомой.
В случае заднего смещения линия перелома располагается косо сверху вниз и кпереди, а дистальный отломок смещен или/и наклонен назад. При переднем смещении линия перелома располагается косо сверху вниз и кзади, а дистальный отломок наклонен кпереди. На стандартной боковой рентгенограмме линия, проведенная вдоль переднего края диафиза кости должна пересечь середину головочки блока. Если линия расположена преимущественно кпереди, то должно возникнуть подозрение на перелом второго типа.
Получение передне-задней рентгенограммы затруднительно из-за наличия болевого синдрома и требует анестезиологического пособия. Она может показать боковое смещение или ротацию. Измерение угла Baumenn помогает оценить степень бокового углового смещения до и после репозиции.
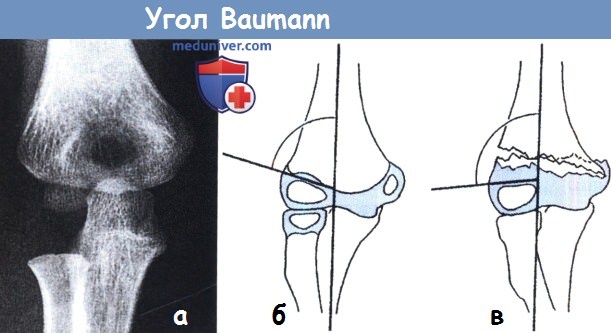
 Угол Baumann. На прямых рентгенограммах иногда трудно поставить правильный диагноз перелома мыщелка,
Угол Baumann. На прямых рентгенограммах иногда трудно поставить правильный диагноз перелома мыщелка,
особенно если локоть находится в положении сгибания.
Помогает измерение угла Baumann, который образован осью плечевой кости и линией проходящей через верхушку ядра окостенения головочки блока мыщелка как показано на рисунке (а).
(б) Диаграмма нормального угла, который составляет 80° и менее.
(в) Диаграмма при увеличении угла и варусной деформации.
е) Лечение надмыщелкового перелома плечевой кости у детей. Даже если есть подозрение на перелом локтевой сустав необходимо фиксировать под утлом 30° в положении сгибания, чтобы предотвратить движение и возможное повреждение сосудистонервного пучка во время проведения рентгенологического исследования.
1. Лечение перелома у детей типа 1 – без смещения. Локтевой сустав фиксируют в положении под прямым углом и среднем положении между пронацией и супинацией легким циркулярным гипсом в косыночной повязке. Необходимо проведение контрольных рентгенограмм на 5-7 сутки на предмет вторичного смещения. Гипсовую повязку снимают через три недели и начинают активную ЛФК.
Расположение головочки блока к диафизу плечевой кости в норме составляет 30°. Если угол равен нулю, то есть вероятность ее ремоделирования.
Даже если произошел перелом 1-го типа необходимо аккуратно измерять угловое смещение в медиальную сторону на переднне-задней рентгенограмме, в противном случае можно получить варусную деформацию. Измеряйте угол Baumenn.
2. Лечение перелома типа 2А – перелом с задним угловым смещением. В этих случаях отек незначительный и риск развития сосудистого осложнения не высок. При сохранении заднего кортикального слоя перелом можно репони-ровать под общим обезболиванием, применяя следующую тактику: (1) тракция 2-3 минуты по длине с противотягой выше локтевого сустава; (2) коррекция бокового углового смещения или по ширине и ротации (для сравнения используют здоровую конечность); (3) постепенное сгибание в локтевом суставе до 120° и пронация предплечья при сохранении тракции с давлением большим пальцем на дистальный фрагмент для коррекции заднего смещения. Затем исследуют пульс и проверяют симптом белого пятна – при наличии подозрения на нарушение кровообращения немедленно разгибают локтевой сустав до улучшения состояния.
Рентгенография подтверждает репозицию отломков. Необходимо тщательно оценивать конечность на предмет варусной и вальгусной деформации и ротационного компонента. Передне-задняя рентгенограмма не информативна при согнутом локтевом суставе, но важный показатель -угол Baumenn хорошо определяется. И снова необходимо отслеживать медиальное угловое смещение и ротацию дистального фрагмента! Если нет возможности достичь острого угла в локтевом суставе не нарушая циркуляцию или если отломки нестабильны, а большинство таких переломов нестабильны, то их необходимо фиксировать перекрещивающимися спицами Киршнера чрезкожно и быть начеку, чтобы не повредить локтевой нерв.
После репозиции конечность фиксируется косыночной повязкой и гипсовой лонгетой, а затем в течение суток необходимо постоянно оценивать нейроциркуляторные расстройства. Рентгеноконтроль на 3-5 сутки помогает определить наличие вторичного смещения. Повязку необходимо носить три недели, после чего начинают ЛФК.
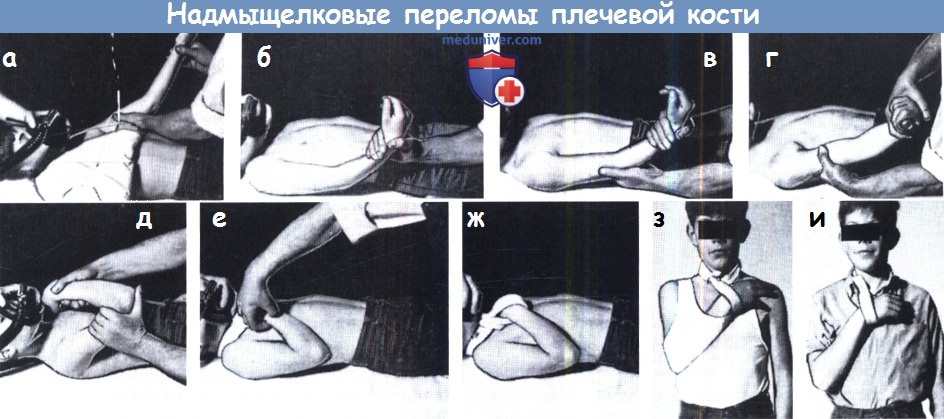 Надмыщелковые переломы. Лечение. (а) Сначала исследуется здоровая рука.
Надмыщелковые переломы. Лечение. (а) Сначала исследуется здоровая рука.
(б) Тракция по оси. (в) Устранение бокового смещения по ширине и углового смещения.
(г) Коррекция ротационных изменений. (д) Устранение передне-заднего смещения по ширине и углового смещения.
(е) Исследование пульса (ж) проводится в положении согнутого локтевого сустава.
(з) Первые три недели руку носят под одеждой, (и) после этого срока поверх одежды.
3. Лечение перелома у ребенка типа 2Б и типа 3. Перелом с ротационным и угловым смещением или с полным смещением кзади (разгибательный перелом). Такие переломы обычно сопровождаются тяжелым отеком, они трудны для репозиции и часто нестабильны. Более того всегда существует риск развития нейроциркуляторных расстройств или ухудшение кровообращения вследствие развития отека. Перелом репонируют под общим обезболиванием так скоро как это возможно по методике, описанной выше, и обязательно производят фиксацию спицами Киршнера. Последнее обстоятельство освобождает от вынужденного положения локтевого сустава под острым углом.
Необходимо использовать мягкие спицы (это уменьшает риск повреждения зоны роста) и быть осторожным, чтобы не повредить лучевой, локтевой и срединный нервы. Послеоперационное лечение такое же как при переломах типа 2А.
4. Операция при надмыщелковом переломе у ребенка. Такой вариант лечения необходим в следующих случаях (1) при нерепонируемых переломах; (2) при открытых переломах или (3) при сопутствующем поражении сосудистого компонента. Отломки выводятся в рану (обычно через два разреза по обеим сторонам локтевого сустава), гематома эвакуируется, а перелом репонируется и фиксируется двумя перекрещивающимися спицами Киршнера.
5. Скелетное вытяжение при надмыщелковом переломе плечевой кости у детей. Тракцию за локтевой отросток с конечностью над головой можно использовать при; (1) нерепонируемый перелом с сильным смещением; (2) отсутствие пульса при согнутом локтевом суставе 100°, исчезновение пульса и неспособность разрешить проблему с помощью ЭОП и разогнуть локтевой сустав; (3) при тяжелых открытых повреждениях или множественных травмах конечности. Когда отек спадает можно производить попытку закрытой репозиции.
6. Лечение сгибательного перелома – перелома со смещеним дистального отломка кпереди. Это редкое повреждение (менее 5% всех надмыщелкковых переломов). Однако «задние» переломы труднее репонировать чем «передние» по причине применения сильной тракции.
Переломы репонируются тягой за предплечье со слегка согнутым локтевым суставом и давлением на дистальный фрагмент с последующим полным разгибанием предплечья. Для стабилизации используются перекрещивающиеся спицы Киршнера чрезкожно. Задний гипсовый лонгет накладывается на три недели. Детям разрешено совершать сгибание в локтевом суставе после такой иммобилизации.
– Вернуться в оглавление раздела “Травматология”
Оглавление темы “Переломы плечевой кости и лучевой кости.”:
- Признаки перелома проксимального конца плечевой кости и его современное лечение
- Признаки переломовывиха плеча и его современное лечение
- Особенности перелома проксимального конца плечевой кости у детей
- Признаки перелома диафиза плечевой кости и его современное лечение
- Признаки перелома нижней трети плечевой кости и его современное лечение
- Признаки перелома головочки блока плечевой кости и его современное лечение
- Признаки перелома головки лучевой кости и его современное лечение
- Признаки перелома локтевого отростка лучевой кости и его современное лечение
- Признаки вывиха локтевого сустава и его современное лечение
- Признаки надмыщелкового перелома плечевой кости у ребенка и его современное лечение
Источник
Переломы плечевой кости у детей относятся к категории достаточно распространенных травм. Повреждение чаще возникает вследствие падения или удара. Иногда причиной становится резкое выкручивание руки (во время драки, игры или борьбы), дорожно-транспортное происшествие либо падение с высоты. Симптомы могут существенно различаться в зависимости от уровня перелома. Типичными проявлениями являются резкие боли, припухлость и ограничение движений. Нередко наблюдается патологическая подвижность, синюшность кожи или гематомы в области повреждения. При смещении может быть заметна деформация конечности. Диагностика проводится на основании осмотра и изучения рентгеновских снимков. Иногда требуются дополнительные исследования (КТ, МРТ) и консультации других специалистов. Лечение обычно консервативное, при тяжелых переломах проводится в стационаре, при повреждениях без смещения – амбулаторно.
Общие сведения
Переломы плечевой кости у детей преимущественно возникают в быту, во время игр или занятий спортом, вследствие падения либо прямого удара. Гораздо реже причиной травмы становятся масштабные происшествия: падения с высоты, автомобильные аварии, сдавления при обвалах (во время землетрясений или игр в опасных местах, например, на стройках). При бытовых травмах повреждения обычно изолированные, при масштабных происшествиях нередко наблюдается сочетание с другими травмами: переломами других костей, ЧМТ, повреждениями грудной клетки, мочеполовой системы и органов брюшной полости.
Переломы верхних и средних отделов плечевой кости наблюдаются относительно редко. Наибольшее количество случаев приходится на нижний отдел плеча – самый сложный в плане лечения и чреватый различными осложнениями из-за близости сустава и определенных анатомических особенностей (сложная конфигурация кости, близость сосудов и нервов, склонность к прогрессирующему отеку мягких тканей и т.д.).
В классификации переломов плечевой кости у детей выделяют три группы повреждений: повреждения верхнего метаэпифиза, повреждения диафиза и повреждения дистального отдела. Переломы дистального отдела, в свою очередь, подразделяются на внесуставные и внутрисуставные.
Переломы плечевой кости у детей
Переломы верхнего метаэпифиза плеча
В верхнем отделе возможно возникновение переломов хирургической шейки и чрезбугорковых переломов (остеоэпифизеолизов головки). Ребенок жалуется на резкую боль, которая усиливается при попытке движений. При обычных повреждениях (как со смещением, так и без) движения ограничены, при вколоченных переломах больной может двигать рукой в значительных пределах. В месте повреждения возникает припухлость, при смещении может быть видна деформация. Пальпация болезненна. Диагноз уточняют, направляя ребенка на рентгенографию плечевого сустава. Снимки выполняются в специальных проекциях, в сомнительных случаях дополнительно проводится КТ или МРТ плечевого сустава.
Тактика лечения определяется видом травмы. При вколоченных переломах пациенту накладывают облегченную марлево-гипсовую повязку, лечение проводят амбулаторно, в травмпункте. Срок иммобилизации 10-16 дней. При обычных переломах без смещения тактика лечения та же, но пациента направляют в травматологическое отделение, а срок иммобилизации увеличивается на 5-10 дней.
При наличии смещения выполняется репозиция, накладывается марлево-гипсовая повязка или тыльный лонгет от здоровой лопатки до кисти больной руки. При угрозе повторного смещения используется торакобрахиальная повязка. Лечение стационарное, иммобилизация продолжается от 20-28 дней. Если отломки не удается сопоставить консервативно, выполняется операция – открытая фиксация спицами Киршнера. Спицы удаляют на 10-12 день, гипс снимают через 4 недели.
Переломы диафиза плеча
Диафизарные переломы плечевой кости у детей возникают редко редко и могут быть спиральными, косыми или поперечными. Клиника во всех случаях одинакова: резкая боль, деформация, припухлость и ограничение движений. При пальпации часто выявляется патологическая подвижность. Для подтверждения диагноза обычно достаточно рентгенографии плечевой кости, МРТ или КТ плечевой кости, как правило, не требуются. В процессе обследования назначают консультацию детского невролога, чтобы исключить повреждение (сдавление или разрыв) лучевого нерва. Ребенка госпитализируют в травматологическое отделение. Выполняют репозицию под наркозом, накладывают гипс на 21-30 дней.
Внесуставные (околосуставные) переломы дистального отдела плеча
Надмыщелковые переломы сопровождаются ограничением движений, болью и отеком в нижней трети плеча. При смещении выявляется деформация. Дифференциальный диагноз с другими переломами проводится путем изучения рентгенограмм. В сложных случаях назначают МРТ либо КТ локтевого сустава. Повреждения без смещения подлежат лечению в травмпункте, гипс накладывают на 21 день. При наличии смещения ребенка направляют в стационар, осуществляют репозицию и накладывают гипс на 21-28 дней.
Переломы внутреннего надмыщелка без смещения сопровождаются стертой симптоматикой. Боли нерезкие, движения почти в полном объеме. Наблюдается некоторая сглаженность контуров сустава. При повреждениях со смещением боли резкие, возникает выраженный отек и кровоизлияния. Движения ограничены, ощупывание резко болезненно. Рентгеновские снимки позволяют подтвердить диагноз. У больных младше 6 лет распознавание перелома иногда затруднено, в подобных случаях показаны КТ, МРТ или сравнительная рентгенография обоих суставов. При таких повреждениях возможно сдавление или разрыв локтевого нерва, потому обследование включает в себя консультацию детского нейрохирурга или невропатолога. Лечение консервативное: при отсутствии смещения накладывается гипс, при наличии смещения предварительно осуществляется репозиция. Срок иммобилизации зависит от особенностей перелома и колеблется от 7 до 14 дней.
Переломы наружного надмыщелка наблюдаются редко, обычно – у детей старше 10 лет. Сопровождаются болью, ограниченной припухлостью, ограничением движений. Пальпация болезненна. Рентгенография позволяет подтвердить диагноз. Смещение при таких переломах обычно отсутствует, поэтому большинство детей после наложения гипса наблюдается в травмпункте. Гипс накладывают на 10-12 дней.
Внутрисуставные переломы дистального отдела плеча
Чрезмыщелковые переломы сопровождаются вынужденным положением конечности. Отмечается выраженная деформация, обусловленная смещением, гемартрозом и отеком мягких тканей. Из-за быстро нарастающего отека прощупывание костных отломков может быть затруднено. Пальпацию осуществляют осторожно, стараясь не вызвать дополнительного смещения фрагментов. Активные движения отсутствуют, проверку пассивных движений также производят очень осторожно.
Наряду с рентгенографией локтевого сустава, обязательной частью обследования больных с такой травмой является консультация детского нейрохирурга или невропатолога, поскольку смещение отломков (особенно выраженное) может стать причиной сдавления локтевого, срединного или лучевого нерва. При подозрении на сдавление сосудов дополнительно назначается консультация сосудистого хирурга. Разрывы сосудов и нервов при таких переломах наблюдаются редко, поэтому оперативное вмешательство обычно не требуется, достаточно устранить смещение и назначить специальную терапию для восстановления функции нервных стволов.
Лечение включает в себя репозицию и наложение гипсового лонгета. Ребенка обязательно госпитализируют. Через сутки проводят осмотр и повторную рентгенографию, при увеличении отека, синюшности и онемении кисти повязку аккуратно ослабляют. ЛФК и УВЧ назначают со второго дня, гипс снимают на 8-16 день в зависимости от возраста ребенка. В последующем продолжают занятия лечебной гимнастикой. Массаж не назначают, поскольку он может спровоцировать усиленное образование костной мозоли и оссификацию сустава.
Остеосинтез мыщелков требуется, если после повторной репозиции сохраняется выраженное смещение, которое в последующем может повлечь за собой нарушение функции и формы конечности. Для фиксации фрагментов используют спицы Киршнера или длинные инъекционные иглы. На руку накладывают гипс. В послеоперационном периоде состояние конечности тщательно контролируют, при увеличении отека гипс ослабляют. ЛФК назначают со 2 дня, спицы удаляют через 7-10 дней, после этого проводят курс УВЧ.
Эпифизарные переломы сопровождаются выраженной симптоматикой. Рука полусогнута и развернута ладонью книзу. Сустав отечен, его контуры сглажены, отек больше выражен по наружной поверхности. Разница в диаметре суставов с больной и здоровой стороны может достигать 3-5 см. При разгибании выявляется отклонение предплечья в сторону. Пальпация и движения болезненны. Диагноз выставляется после рентгенографии локтевого сустава. При повреждениях без смещения для уточнения может потребоваться КТ или МРТ локтевого сустава.
При эпифизеолизе головчатого возвышения симптомы обычно выражены не так ярко. Деформации нет, выявляется незначительная или умеренная локальная припухлость в области локтя, контуры сустава сглажены, движения ограничены, особенно затруднено вращение. При полном смещении и сопутствующем вывихе предплечья симптоматика становится более выраженной. Выявляется резкая деформация, движения отсутствуют, при попытке пассивных движений отмечается пружинящее сопротивление. Диагноз выставляется после изучения рентгеновских снимков.
Перелом блока плечевой кости сопровождается болью, гемартрозом, умеренным отеком (преимущественно по внутренней поверхности сустава) и ограничением движений. Рука полусогнута. При смещении может выявляться деформация. Диагноз выставляется после рентгенографии, в сомнительных случаях выполняют сравнительные снимки обоих суставов, МРТ или КТ. Переломы без смещения не требуют госпитализации. Срок иммобилизации зависит от вида повреждения и составляет от 7-8 до 20-21 дня. При наличии смещения детей госпитализируют и выполняют репозицию. Гипс снимают через 14-21 день. Операция показана при «неудержимых» переломах, когда фрагмент после репозиции не удерживается и соскакивает. Отломок фиксируют спицей Киршнера, накладывают гипс, назначают ЛФК. Спицу удаляют на 10-12 день, гипс снимают на 14-16 день.
Источник
