Неотложная помощь при ушибах век орбиты ранениях век и орбиты
Механические повреждения глаз включают ранения и тупые травмы глазного яблока, его придаточного аппарата и костного ложа. Механические повреждения могут сопровождаться кровоизлияниями в мягкие ткани и структуры глаза, подкожной эмфиземой, выпадением внутриглазных оболочек, воспалением, снижением зрения, размозжением глаза. Диагностика механических повреждений глаз основывается на данных осмотра пострадавшего офтальмохирургом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом; рентгенографии орбиты, биомикроскопии, офтальмоскопии, ультразвуковой эхографии и биометрии, пробы с флюоресцеином и др. Способ лечения механических повреждений глаз зависит от характера и объема травмы, а также развившихся осложнений.
Общие сведения
Ввиду своего поверхностного расположения на лице, глаза чрезвычайно уязвимы к различного рода повреждениям – механическим травмам, ожогам, внедрению инородных тел и пр. Механические повреждения глаз довольно часто влекут за собой осложнения инвалидизирующего характера: ослабление зрения или слепоту, функциональную гибель глазного яблока.
Тяжелые травмы глаз чаще случаются у мужчин (90%), чем у женщин (10%). Около 60% повреждений органа зрения получают взрослые в возрасте до 40 лет; 22% травмированных составляют дети до 16 лет. По статистике, среди травм органа зрения первое место занимают инородные тела глаза; второе – ушибы, контузии глаза и тупые травмы; третье – ожоги глаз.

Механические повреждения глаз
Классификация
В офтальмологии механические повреждения глаз классифицируются по механизму возникновения, локализации, степени тяжести. По механизму травмирующего действия различают ранения, тупые травмы глаза (контузии, сотрясения). В свою очередь, ранения глаза могут быть непроникающими, проникающими и сквозными; неинфицированными и инфицированными; с внедрением или без внедрения инородного тела; с выпадением и без выпадения оболочек глаза.
По локализации повреждений выделяют травмы защитного аппарата глаза (век, орбиты, слезного аппарата), глазного яблока, сочетанные повреждения придатков и внутренних структур глаза, комбинированные механические повреждения глаз и других областей лица.
Степень механических повреждений глаз зависит от вида травмирующего объекта, а также силы и скорости воздействия. По тяжести глазной травмы выделяют:
- легкие повреждения, обусловленные попаданием инородных тел на конъюнктиву или поверхность роговицы, ожогами I-II ст., несквозными ранениями и гематомами век, временной офтальмией и др.
- повреждения средней тяжести, характеризующиеся явлениями резко выраженного конъюнктивита и помутнениями роговицы; разрывом или частичным отрывом века; ожогами век и глазного яблока II-IIIA ст.; непрободным ранением глазного яблока.
- тяжелые повреждения, сопровождающиеся прободным ранением глазного яблока; ранениями век со значительными дефектами ткани; контузией глазного яблока с повреждением более 50% его поверхности; снижением зрения вследствие разрыва внутренних оболочек, травмы хрусталика, отслойки сетчатки, кровоизлияний в полость глаза; повреждением костей глазницы и экзофтальмом; ожогами IIIБ-IV ст.
По обстоятельствам и условиям возникновения механических повреждений глаз различают промышленный, сельскохозяйственный, бытовой, детский и военный травматизм.
Причины
Поверхностные травмы глаза часто происходят при повреждениях век, конъюнктивы или роговой оболочки ногтем, контактной линзой, частями одежды, ветками деревьев.
Тупые механические повреждения глаз могут возникать при ударе по глазному яблоку или лицевому скелету объемным предметом (кулаком, мячом, палкой, камнем и др.), при падении на твердый предмет. Тупые травмы нередко сопровождаются кровоизлияниями в ткани век и глаза, переломами стенок орбиты, контузией глаза. Тупые механические повреждения глаз часто сочетаются с закрытой черепно-мозговой травмой.
Проникающие ранения глаз обусловлены механическим повреждением век или глазного яблока острыми предметами (канцелярскими и столовыми приборами, деревянными, металлическими или стеклянными осколками, проволокой и т. д.). При осколочных ранениях нередко отмечается внедрение инородного тела внутрь глаза.
Симптомы
Тупые травмы глаза
Субъективные ощущения при механических повреждениях глаз не всегда соответствуют реальной тяжести травмы, поэтому при любых глазных травмах необходима консультация офтальмолога. Тупые травмы глаза сопровождаются различного рода кровоизлияниями: гематомами век, ретробульбарными гематомами, субконъюнктивальными геморрагиями, гифемой, кровоизлияниями в радужку, гемофтальмом, преретинальными, ретинальными, субретинальными и субхориоидальными кровоизлияниями.
При контузии радужки может развиться травматический мидриаз, обусловленный парезом сфинктера. При этом утрачивается реакция зрачка на свет, отмечается увеличение диаметра зрачка до 7-10 мм. Субъективно ощущается светобоязнь, понижение остроты зрения. При парезе цилиарной мышцы развивается расстройство аккомодации. Сильные механические удары могут привести к частичному или полному отрыву радужки (иридодиализу), повреждению сосудов радужной оболочки и развитию гифемы – скоплению крови в передней камере глаза.
Механическое повреждение глаза с травмирующим воздействием на хрусталик, как правило, сопровождается его помутнениями различной степени выраженности. При сохранности капсулы хрусталика происходит развитие субкапсулярной катаракты. В случае травмы связочного аппарата, удерживающего хрусталик, может возникнуть сублюксация (подвывих) хрусталика, который приводит к расстройству аккомодации и развитию хрусталикового астигматизма. При тяжелых травмах хрусталика происходит его люксация (вывих) в переднюю камеру, стекловидное тело, под конъюнктиву. Если сместившийся хрусталик затрудняет отток водянистой влаги из передней камеры глаза, может развиться вторичная факотопическая глаукома.
При кровоизлияниях в стекловидное тело (гемофтальме) в дальнейшем может возникать тракционная отслойка сетчатки, атрофия зрительного нерва. Нередко следствием тупого механического повреждения глаза служат разрывы сетчатки. Достаточно часто контузионные травмы глаза приводят к субконъюнктивальным разрывам склеры, для которых характерны гемофтальм, гипотония глазного яблока, отеки век и конъюнктивы, птоз, экзофтальм. В постконтузионном периоде нередко возникают ириты и иридоциклиты.
Ранения глазного яблока
При непроникающих ранениях глазного яблока целостность роговой и склеральной оболочек глаза не нарушается. При этом чаще всего происходит поверхностное повреждение эпителия роговицы, что создает условия для инфицирования – развития травматического кератита, эрозии роговицы. Субъективно непроникающие механические повреждения сопровождаются резкой болью в глазу, слезотечением, светобоязнью. Глубокое проникновение инородных тел в роговичные слои может приводить к рубцеванию и образованию бельма.
К признакам проникающего ранения роговицы и склеры относят: зияющую рану, в которую выпадают радужка, цилиарное или стекловидное тела; наличие отверстия в радужке, наличие внутриглазного инородного тела, гипотонию, гифему, гемофтальм, изменение формы зрачка, помутнение хрусталика, понижение остроты зрения различной степени.
Проникающие механические повреждения глаз опасны не только сами по себе, но и их осложнениями: развитием иридоциклита, нейроретинита, увеита, эндофтальмита, панофтальмита, внутричерепных осложнений и др. Нередко при проникающих ранениях развивается симпатическая офтальмия, характеризующаяся вялотекущим серозным иридоциклитом или невритом зрительного нерва неповрежденного глаза. Симптоматическая офтальмия может развиваться в ближайшем после ранения периоде или спустя месяцы и годы после него. Патология проявляется внезапным снижением остроты зрения здорового глаза, светобоязнью и слезотечением, глубокой конъюнктивальной инъекцией. Симптоматическая офтальмия протекает с рецидивами воспаления и, несмотря на лечение, в половине случаев заканчивается слепотой.
Повреждения орбиты
Травмы орбиты могут сопровождаться повреждением сухожилия верхней косой мышцы, что приводит к косоглазию и диплопии. При переломах стенок глазницы со смещением отломков может увеличиваться либо уменьшаться емкость орбиты, в связи с чем развивается западение (эндофтальм) или выпячивание (экзофтальм) глазного яблока. Травмы орбиты сопровождаются подкожной эмфиземой и крепитацией, затуманиванием зрения, болью, ограничением подвижности глазного яблока. Обычно встречаются тяжелые сочетанные (орбитокраниальные, орбито-синуальные) травмы.
Механические повреждения орбиты и глаза часто заканчиваются внезапной и необратимой слепотой вследствие обширных кровоизлияний в глазное яблоко, разрыва зрительного нерва, разрывов внутренних оболочек и размозжения глаза. Повреждения орбиты опасны развитием вторичной инфекции (флегмоны орбиты), менингита, тромбоза кавернозного синуса, внедрением инородных тел в придаточные пазухи носа.
Диагностика
Распознавание характера и степени тяжести механических повреждений глаз производится с учетом анамнеза, клинической картины травмы и дополнительных исследований. При любых травмах глаза необходимо проведение обзорной рентгенографии орбиты в 2-х проекциях для исключения наличия костных повреждений и внедрения инородного тела.
Обязательным диагностическим этапом при механических повреждениях является осмотр структур глаза с помощью различных методов (офтальмоскопии, биомикроскопии, гониоскопии, диафаноскопии), измерение внутриглазного давления. При выпячивании глазного яблока проводится экзофтальмометрия. При различных нарушениях (глазодвигательных, рефракционных) исследуется состояние конвергенции и рефракции, определяется запас и объем аккомодации. Для выявления повреждений роговицы применяется флюоресцеиновая инстилляционная проба.
Для уточнения характера посттравматических изменений на глазном дне выполняется флюоресцентная ангиография сетчатки. Электрофизиологические исследования (электроокулография, электроретинография, зрительные вызванные потенциалы) в сопоставлении с клиникой и данными ангиографии позволяют судить о состоянии сетчатки и зрительного нерва.
С целью выявления отслойки сетчатки при механических повреждениях глаз, оценки ее локализации, величины и распространенности проводится УЗИ глаза в А и В режимах. С помощью ультразвуковой биометрии глаза судят об изменении размеров глазного яблока и соответственно – о постконтузионной гипертензии или гипотоническом синдроме.
Пациенты с механическими повреждениями глаз должны быть проконсультированы хирургом-офтальмологом, неврологом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом. Дополнительно может потребоваться проведение рентгенографии или КТ черепа и придаточных пазух.
Лечение
Многообразие факторов возникновения механических повреждений глаза, а также различная степень тяжести травмы определяют дифференцированную тактику в каждом конкретном случае.
При травмах век с нарушением целостности кожных покровов производится первичная хирургическая обработка раны, при необходимости – иссечение размозженных тканей по краям раны и наложение швов.
Поверхностные механические повреждения глаз, как правило, лечатся консервативно с помощью инстилляций антисептических и антибактериальных капель, закладывания мазей. При внедрении осколков производится струйное промывание конъюнктивальной полости, механическое удаление инородных тел с конъюнктивы или роговицы.
При тупых механических повреждениях глаз рекомендуется покой, наложение защитной бинокулярной повязки, инстилляции атропина или пилокарпина под контролем внутриглазного давления. С целью скорейшего рассасывания кровоизлияний могут назначаться аутогемотерапия, электрофорез с йодистым калием, субконъюнктивальные инъекции дионина. Для профилактики инфекционных осложнений назначаются сульфаниламиды и антибиотики.
По показаниям осуществляется хирургическое лечение (экстракция вывихнутого хрусталика с последующей имплантаций ИОЛ в афакичный глаз, наложение швов на склеру, витрэктомия при гемофтальме, энуклеация атрофированного глазного яблока и др.). При необходимости в отсроченном периоде производятся реконструктивные операции: рассечение синехий, пластика радужки, реконструкция переднего отрезка глаза, восстановление иридохрусталиковой диафрагмы.
При постконтузионных отслойках сетчатки осуществляются различные хирургические вмешательства: склеропластика, баллонирование, лазерная коагуляция, введение силикона и др. При развитии посттравматической катаракты обязательно ее удаление одним из принятых методов.
В случае атрофии зрительного нерва производится медикаментозная и аппаратная терапия, направленная на стимуляцию сохранившихся нервных волокон (ультразвуковая терапия, электро- и фонофорез лекарственных веществ, микроволновая терапия, гипербарическая оксигенация, лазеро-, электро- и магнитостимуляция). При факогенной глаукоме требуется проведение антиглаукоматозного хирургического вмешательства.
Хирургическое лечение травм орбиты осуществляется совместно с отоларингологами, нейрохирургами, хирургами-стоматологами.
Прогноз и профилактика
Неблагоприятными исходами механических повреждений глаз могут быть образование бельма, травматической катаракты, развитие факогенной глаукомы или гипотонии, отслойка сетчатки, сморщивание глазного яблока, снижение зрения и слепота. Прогноз механических повреждений глаз зависит от характера, локализации и тяжести ранения, инфекционных осложнений, своевременности оказания первой помощи и качества последующего лечения.
Профилактика механических повреждений глаза требует соблюдения техники безопасности на производстве, осторожности в быту при обращении с травмоопасными предметами.
Источник
Абсцесс века – тепловые процедуры (УВЧ, синий свет). Внутримышечно – антибиотики, сульфаниламиды внутрь. Местно: инстилляции 30% раствора сульфацила натрия или антибиотиков (гентамицин, окацин, флоксал). При наличии флюктуации – вскрытие абсцесса (разрез параллельно краю века с введением в рану турунды с гипертоническим раствором и в рану порошок левомицетина).
Рожистое воспаление век – общая антибиотикотерапия, сульфаниламиды внутрь, десенсибилизирующие средства (лекролин, сперсаллерг в виде капель), при необходимости сердечно-сосудистые средства.
Отек век аллергический (или ангионевротический – болезнь Квинке). Десенсибилизирующие средства (см. выше).
Лагофтальм (острый) связан с параличом или парезом круговой мышцы глаза. Показано закапывание жиросодержащих капель, мази. Верхнее веко фиксируется книзу полоской пластыря (веко – щека). Вопрос о хирургическом лечении решает специалист.
Дакриоаденит (острый) возникает как осложнение простудных и общих инфекционных заболеваний. Тепловые процедуры (сухое тепло, УВЧ), внутримышечно антибиотики, внутрь сульфаниламиды, при появлении флюктуации под кожей показана операция, как при абсцессе века. В конъюнктивальный мешок инстиляции сульфацила натрия 30% или антибактериальные мази.
Флегмона слезного мешка(острый дакриоцистит) – внутримышечно антибиотики, внутрь сульфаниламиды, тепловые процедуры (грелки, синий свет, УВЧ). В конъюнктивальный мешок – 30% раствор альбуцида при наличии флюктуации вскрытие с введением в рану турунды с гипертоническим раствором.
Ячмень – острое воспаление волосяного мешочка или сальной железки у основания ресницы. В стадии инфильтрации – смазывание области воспаления 70% спиртовым раствором бриллиантового зеленого. В конъюнктивальный мешок – дезинфицирующие капли. При повышении температуры тела – общая антибиотикотерапия.
Мейбомит (острый)- внутренний ячмень. Первая помощь, как при ячмене.
Каналикулит грибковый. Первая помощь – показано оперативное вмешательство, так как грибковые «конкременты» не могут самопроизвольно выйти через слезную точку, а такую операцию может сделать только офтальмолог.
Острый конъюнктивит – при всех острых бактериальных конъюнктивитах в глаз инстилируется 30% раствор альбуцида или 0,25% раствор левомицетина каждые 3 часа. Промывание конъюнктивальной полости бледно розовым раствором марганцовки, фурациллином 1:5000.
При подозрении на аденовирусный конъюнктивит инстилируют интерферон 6 раз в день, полудан (100 ME в 0,5 мл дистиллированной воды) 6 раз в день, 0,1% раствор водного раствора оксолина 6 раз в день. Закапывание 0,25% раствора левомицетина, 4% раствора гентамицина, витабакта, флоксала.
При гонококковом конъюнктивите общая антибиотикотерапия, сульфаниламиды внутрь, а при дифтерийном срочная изоляция больного, введение противодифтерийной сыворотки, не менее 15.000 АЕ, Местное лечение как при бактериальных конъюнктивитах.
При аллергических конъюнктивитах – сперсаллерг или аллергодил 0,05% 2-З раза в день и общая десенсибилизирующая терапия.
Язва роговицы (гнойная)- местно частые инстиляции 30% раствора альбуцида, 0,25% раствора левомицетина, 0,3% раствора гентамицина, витабакта, флоксала, окацина. Только специалист после устранения возбудителя болезни проводит специфическую и патогенетическую фармакотерапию.
Острый иридоциклит – закапывание мидриатиков (1% раствор мидриацила или 1% раствор атропина), 10% димексида, кортикостероиды, тепловые процедуры (грелки, УВЧ), медицинские пиявки на кожу виска или на область сосцевидного отростка, общая десенсибилизирущая терапия.
Острый приступ первичной закрытоугольной глаукомы – закапывание миотиков (1% раствора пилокорпина) каждые 15 минут в течение первого часа, затем каждый час в зависимости от степени снижения внутриглазного давления.
Внутрь дать диакарб 0,25, затем осмотический диуретик глицерол из расчета 1,3 г/кг веса больного на фруктовом соке. Если одновременно у больного имеется гипертонический криз, то следует внутримышечно ввести «литическую смесь», состоящую из 0,5 мл 2,5% раствора аминазина, 1,0 мл 0,1% раствора димедрола и 1,0 мл 2% раствора промедола (противопоказания – острые заболевания почек, печени, болезни крови, сердечно-сосудистая недостаточность 3 ст., выраженная артериальная гипотензия).
При отсутствии необходимых медикаментов можно начать купировать приступ, рекомендовав ножные горячие ванны, горчичники на затылок, если не показаны горячие ножные ванны (гипертонический криз), то горчичники на икроножные мышцы.
Срочное направление в офтальмологический стационар, через 24 часа хирургическое вмешательство.
Острая непроходимость центральной артерии сетчатки – проявляется в спазме, тромбозе и эмболии. Под язык таблетку нитроглицерина, под кожу 1,0 мл 10% раствора кофеина, ретробульбарно – 0,5 мл 0,1% раствор атропина или раствор прискола 10 мг на одно введение, 0,3-0,5 мл 15% раствора компламина. Смочить ватку 3-5 каплями амилнитрита и поднести ее к носу больного на 1-2 минуты. Можно надавить двумя пальцами на 2-3 секунды через сомкнутые веки на глазное яблоко – это на короткий срок резко повысит ВГД, после окончания нажатия происходит отчетливое расширение сосудов. Внутривенно вводят 10 мл 2,4% эуфиллина, разведенного в 20 мл 20% раствора глюкозы (вводить медленно в течение 5 минут, при положении больного лежа).
Тромбоз центральной вены сетчатки. Срочно ввести 10 мл 2,4% раствора эуфиллина, предварительно разведенного в 20 мл 20% раствора глюкозы. Вводить медленно при положении больного лежа.
Внутримышечно 10 мл 25% раствора магния сульфата. Пиявки на висок. Ретробульбарно 2000 ЕД гепарина, который является антикоагулянтом прямого действия.
Далее больного лечат в стационаре.
Неврит зрительного нерва. Антибиотики внутримышечно широкого спектра действия, сульфаниламиды, уротропин 40% внутривенно с 40% раствором глюкозы.
Ретробульбарно 0,5 мл дексазона. Сосудорасширяющие средства, дегидратирующие (диакарб), десенсибилизирующие (супрастин, диазолин, тавегил, кларитин и т. д.). Инъекция витамина В12и срочная госпитализация.
Флегмона орбиты. Антибиотикотерапия, сульфаниламиды внутрь. Инъекция 1мл 1% раствора промедола. В глаз инсталлируют 30% раствор альбуцида, 0,25% раствор левомицетина. Дегидратирующая терапия. Срочная госпитализация.
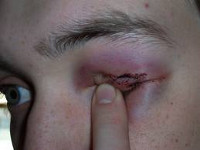
При изолированном повреждении века – ввести внутримышечно 1500-3000 ЕД ПСС по Безредке, внутрь антибиотики или сульфаниламиды, туалет раны, стерильная повязка и направление к специалисту.
Туалет раны проводится так: с помощью тугой ватной турунды, смоченной любым дезинфицирующим водным раствором, рана механически очищается от видимого загрязнения. Кожа вокруг смазывается 1% раствором бриллиантового зеленого. До этого в конъюнктивальный мешок закапывают 0,25% раствор дикаина, 30% раствор альбуцида, стерильная повязка и направление к специалисту.
Если веко оторвано полностью, его необходимо положить в стерильную салфетку и вместе с больным отправить в глазной стационар.
Не забыть при сквозном ранении век осмотреть тщательно глазное яблоко на предмет прободного ранения.
Проникающее ранение глазного яблока – накладывается стерильная бинокулярная повязка, вводится ПСС, детям столбнячный анатоксин 0,5 мл, не вакцинированным и ревакцинированным больным 2 года назад дополнительно ПСС (3000АЕ по Безредке). Внутрь сульфаниламиды, внутримышечно антибиотики. Дать сердечные, успокаивающие средства и лежа транспортировать в офтальмологический стационар, даже если есть только подозрение на прободное ранение.
При инородных телах роговицы и конъюнктивы – закапывается 0,5-1% раствор дикаина. Влажным ватным тампоном удаляется инородное тело. Если не удается таким путем удалить инородное тело, то необходимо это сделать при помощи копьевидной иглы или долотца. В глаз инстиллируется 30% раствор сульфацила натрия, закладывается 1% тетрациклиновая мазь (или другая дезинфицирующая) и затем продолжается лечение в условиях поликлиники.
Эрозия роговицы – закапывание дезинфицирующих капель и закладывание за веки дезинфицирующей мази.
Первая помощь при ожогах глаза. При ожогах век (легких) – пораженную кожу век смазывают дезинфицирующей мазью. При ожогах век средней степени повреждаются конъюнктива и роговица. Кожу вокруг обожженных участков век обрабатывают 70% спиртом, пузыри вскрывают инъекционной иглой, на обожженную поверхность наносят сульфаниламидную пудру, а сверху – дезинфицирующую мазь. В конъюнктивальный мешок закапывают раствор дикаина, альбуцида и закладывают дезинфицирующую мазь.
Тяжелый термический ожог век вызывает некроз, с глубоким поражением всех слоев кожи, а иногда мышечных волокон и хряща. После оказания первой помощи и введения ПСС при ожоге средней и тяжелой степени больной подлежит срочной госпитализации.
Первая помощь при химических ожогах глазного яблока – длительное обильное, но осторожное промывание конъюнктивальной полости водой, закапывание дезинфицирующих капель (30% раствора альбуцида или 0,25% раствора левомицетина), закладывание мазей (5% левомицетиновой или 30% альбуцидовой).
Удалить все частички негашеной извести, кристаллы марганцовки. Срочная госпитализация в специализированное учреждение.
При ожоге анилиновыми красителями. Удаляют все частички красителя после капельной анестезии, конъюнктивальную полость обильно промывают свежеприготовленным 5% раствором танина, при его отсутствии – крепким холодным чаем. Затем закладывают дезинфицирующую мазь.
При ожоге ультрафиолетовыми лучами – клинически проявляется через 4-6 часов после воздействия лучей, необходимы длительные холодные примочки (водой из крана), многократное закапывание в глаз 0,25% раствора дикаина или 2% раствора новокаина, а затем 30% раствора сульфацила натрия.
При отравлении метиловым спиртом. Быстрое и обильное промывание желудка 1% раствором гидрокарбоната натрия. В качестве антидота – этиловый спирт 100 мл 30% раствора внутрь, затем каждые 3 часа по 50 мл, а в последующие сутки уже в условиях стационара по 100 мл 2 раза в день. В случае коматозного состояния – внутривенно капельно 5% раствор этилового спирта (до 1 мл/кг в сутки в расчете на 96% спирт), поддерживая необходимую концентрацию этанола в крови 100 мг%, капельное введение раствора глюкозы с аскорбиновой кислотой. Люмбальная пункция. Сердечно-сосудистые стимуляторы. При ацидозе назначают 4% раствор натрия гидрокарбоната внутривенно до 1000-1500 мл/сутки, при возбуждении и судорогах – 10 мл 25% раствора магния сульфата внутримышечно. Рекомендуется введение преднизолона, тиамина, глюкозо-новокаиновой смеси (200 мл 40% раствора глюкозы и 20 мл 2% раствора новокаина) внутривенно капельно.
В случае отравления окисью углерода – пораженного переносят на свежий воздух, укладывают, согревают, дают сердечные средства, внутривенно вводят раствор глюкозы и витамины.
При отравлении сероводородом – первая врачебная помощь та же: анестетики, сульфаниламидные препараты, витамины группы В.
В случае отравления свинцом и его соединениями – необходимо промыть желудок, дать рвотные средства, солевое слабительное (10% – 500 мл), внутривенно 10% раствор тиосульфата натрия в дозе 10 мл, при колике атропин под кожу.
При отравлении ртутью – применяют унитиол, Д-пеницилламин, сукцимер, аминолон, витамины B1,В12.
При отравлении мышьяком – унитиол (британский антилюизит в виде 5% раствора или 10% мази), тиосульфат натрия, витаминотерапия.
Отравления сельскохозяйственными ядохимикатами (хлорорганическими соединениями) – выведение пострадавшего из загрязненной зоны, смывание»яда с кожи, промывание слизистых оболочек 2% раствором соды, внутривенно введение 40% глюкозы, внутрь молоко с содой.
Фосфороорганическими соединениями – смыть ядовитые вещества с загрязненного участка тела раствором соды или аммиака.
Атропин 0,1% – 1,0 подкожно, анестетики, промывание конъюнктивального мешка растворами антисептиков, закапывание 1% раствора дибазола, 30% раствора сульфапиридазина.
При отравлении органическими соединениями ртути – следует вывести человека из зоны воздействия препарата. Лечение – переливание крови, внутривенное введение 5% раствора глюкозы, 5% раствора унитиола, гемодиализ, витаминотерапия.
Первая медицинская и доврачебная помощь при повреждении органа зрения газовым оружием (по данным Гундоровой Р.А., Кашникова В.В., 2002).
1. Немедленное устранение капель и частиц аэрозоля с поверхности кожи лица, лба, век имеющимися подручными средствами: лоскутом сухой или смоченной в воде ткани, ватным шариком, носовым платком и т.д. Удаление частиц и капель аэрозоля осуществляются в направлении от глаза к периферии.
2. Обильное промывание переднего отдела глазного яблока проточной водой в течение 20-30 минут с помощью резиновой груши, шприца, комка ваты или лоскута ткани, Последние смачиваются в воде и отжимают над глазом.
3. Троекратное прополаскивание рта и носоглотки водой.
Первая врачебная помощь.
1. При поступлении в медицинские учреждения в конъюнктивальную полость травмированного глаза троекратно закапывается 0,5% раствор дикаина (0,4% инокаина, 0,5% ал каина) до снятия болевого синдрома.
2. Конъюнктивальный мешок и передний отрезок травмированного глазного яблока струйно с помощью резиновой груши орашаются 500 мл противоожоговой смесью, в которую предварительно добавляется 10 мл (2 ампулы) 5% раствора унитиола. Оттекающая из глаза жидкость собирается в приставленный к лицу пострадавшего почкообразный тазик. Кожа лица и век протирается ватным тампоном, смоченным в 95% этиловом спирте. Этот тампон помещается в стеклянный флакон с плотно закрывающейся пробкой, наклеивается этикетка с данными пострадавшего и срочно отправляется в лабораторию для точного определения характера токсического вещества.
3. Пораженные участки кожных покровов лица и век троекратно обрабатываются водно-спиртовой смесью.
4. В конъюнктивальную полость пораженного глаза закапываются две капли 1% раствора атропина сульфата для профилактики увеита.
5. Пострадавшему надевают темные солнцезащитные очки.
б. Через час после струйного промывания в конъюнктивальную полость закапывают противоожоговую смесь с унитиолом 12 раз в сутки. Внутрь дают таблетки димедрола или супрастина.
Первая экстренная медицинская помощь при поражении глаз газовыми пистолетами.
При поражении органа зрения термохимическим компонентом следует удалить частицы активного агента с поверхности кожи лица, лба, век подручными средствами, смоченной в воде тканью, промокая, но не втирая в кожу. Обильное, но осторожное промывание переднего отдела глазного яблока проточной водой в течение 10 минут резиновой грушей и др.
Первая врачебная помощь:
– снятие болевого синдрома (закапывание 0,5% раствора дикаина, 0,4% инокаина, новокаиновая блокада и др.),
– нейтрализация химического агента,
– профилактика инфекции.
Для промывания глаз при поражении слезоточивым газомнаилучшим считается 2% раствор гидрокарбоната натрия, при его отсутствии физиологический раствор.
Для первой врачебной и специализированной помощи рекомендуется:
l) «противоожоговая смесь»: физиологический раствор – 500,0 мл, дикаина – 0,02, рибофлавин – 0,02, цитраль – 0,02, левомицетин – 0,06, гепарин – 5000 МЕД (гепарин вводится непосредственно перед употреблением раствора);
2) унитиол 5% в ампулах по 5,0 г;
3) дикаина 0,5% во флаконах 10 мл (глазные капли);
4) прозерин 0,05 в ампулах по 1 мл;
5) 30% раствор альбуцида, 0,25% раствор левомицетина или других антисептиков и антибиотиков. Далее лечение больного в условиях глазного стационара.
Источник
