Описание рентгенограммы перелома пяточной кости

Внутрисуставные переломы пяточной кости
П. Никитин,Центр спортивной травматологии НУФВСУ г. Киева, Украина
75% переломов пяточной кости являются внутрисуставными. Внутрисуставные переломы пяточной кости составляют 2% от всех переломов костей скелета и 60% всех переломов предплюсны. В 10% случаев являются открытыми и в 10% сопровождаются компартмент-синдромом. В 15% случаев имеется двустороннее повреждение, а в 25% сопровождается каскадными повреждениями костей скелета.
Основными механизмами травмы являются падение с высоты и ДТП.
Первичная линия перелома определяется давлением таранной кости и проходит через угол Гиссана, заднюю суставную фасетку и образует передне-медиальный и задне-латеральный фрагменты (рис. 1).
При продолжении действия травмирующей силы наблюдается раскалывание пяточной кости на 6 фрагментов эффект «колуна» (рис. 2):
- передне-медиальный
- передне-латеральный
- сустентекулярный
- фрагмент латеральной стенки
- фрагмент задней суставной фасетки
- фрагмент бугра пяточной кости
Высоко энергетическая травма приводит к возникновению эффекта «колуна» и смещению отломков (рис. 3). В результате происходит расширение пяточной кости, ее укорочение и выступание наружной стенки по латеральному краю. Высокоэнергетическая травма приводит к образованию 2-х типов переломов: языкообразного и депрессинного перелома с депрессией задней суставной фасетки.
Визуализация костных повреждений предполагает проведение рентгенологического обследования в четырех стандартных проекциях:
- латеральная проекция
- аксиальная проекция
- косая проекция Бродена
- передне-задняя проекция стопы
С помощью передне-задней проекции стопы оценивается конгруентность в пяточно-кубовидном суставе(рис. 4). На рентгенограмме в латеральной проекции определяются углы Белера(рис. 5) и Гиссана(рис. 6), а также оценивается дисконгруентность подтаранного сустава за счёт ротации или ступенеобразной деформации.
Проекция Бродена (рис. 7): 30° внутренней ротации с подошвенным сгибанием стопы под 40°, 30°, 20° и 10°. На рентгенограммах в этой проекции оценивается конгруентность в подтаранном суставе (рис. 8).
Компьютерная томография является стандартным исследованием для пациентов с переломами пяточной кости и выполняется в 3 стандартных проекциях (рис. 9, 10): сагиттальной, коронарной и аксиальной.
Компьютерная 3D-реконструкция, не имеет решающего значения в определении дальнейшей тактики лечения (рис. 11).
Наиболее современной является компьютерно-томографическая классификация Sanders (рис. 12), которая в Украине пока не может найти практического применения, поскольку КТ при таких повреждениях практически не выполняется. В основу классификации положено расположение первичной линии перелома, проходящей по подтаранному суставу и количество фрагментов.
После проведения рентгенологического обследования необходимо произвести оценку состояния мягких тканей. Повреждение кости – не всегда совершенное отражение степени повреждения окружающих мягких тканей, но это хороший гид! Костное повреждение статично, но хорошо поддаётся оценке по результатам рентгенографии, повреждение мягких тканей динамично, его трудно сразу оценить и оно является накопительным.
Клинические примеры.
Пример 1.
Языкообразный перелом пяточной кости (рис. 26). На компьютерной томограмме виден подвывих языкообразного фрагмента практически под наружную лодыжку (рис. 27).
Данная ситуация требует оперативного вмешательства. Выполнена фиксация с использованием пластины и стягивающего винта (рис. 28).
Пример 3.
Суставная депрессия. Случай стал причиной долгих дискуссий о необходимости оперативного лечения в институте ортопедии и травматологии. Рентгеноргафия в Броденовской проекции также не убедила докторов (рис. 33). И только данные о разрушении суставной поверхности, полученные благодаря КТ (рис. 34), убедили докторов в необходимости оперативного лечения. Была произведена фиксация пластиной (рис. 35).
После выполнения остеосинтеза, особенно при внутрисуставных переломах, рекомендуется делать контрольную КТ. Исследования показали, что в 30% случаев на контрольной томографии после остеосинтеза пяточной кости было выявлено неправильное проведение винтов и даже проникновение их в сустав. Это данные ведущих клиник, в которых обязательно выполняется рентгенологический контроль во время выполнения операций.
Пример 4.
Падение с высоты 7 этажа привело к каскадному повреждению костей стопы (рис. 36):
- перелом пяточной кости
- компрессионный перелом кубовидной кости
- вывих плюсневых костей в суставе Лисфранка
Пришлось выполнить фиксацию пластиной, костную пластику кубовидной кости, репозицию и фиксацию плюсневых костей в суставе Лисфранка (рис. 37).
Пример 5.
Суставная депрессия. После выполнения рентгенографии в проекции Бродена встал вопрос о необходимости выполнения оперативного вмешательства (рис. 38). Выполнена отсроченная операция остеосинтеза пластиной (рис. 39). КТ после проведения операции (рис. 40).
Послеоперационное введение пациента:
- возвышенное положение конечности3 -4 дня
- ранняя разработка движений в суставах
- снятиешвовна12 -14 сутки
- ходьба с помощью костылей без весовой нагрузки на стопу 8 недель
- рентген-контроль через 6-8 недель и 12 недель с момента операции
- весовая нагрузка на стопу частичная через 2, полная через 3 месяца с момента операции
Осложнения:
- некроз краев послеоперационной раны, нагноение, остеомиелит
- артроз подтаранного сустава
- нейропатияn. suralis, n. tibialis posterior
- тендиниты сухожилий малоберцовых мышц и задней большеберцовой мышцы
- варус заднего отдела стопы
Причинами некроза краев послеоперационной раны (рис. 41): курение пациента, неправильный выбор сроков проведения операции (5-е сутки) и погрешности техники выполнения доступа (не соблюдена перпендикулярность выполнения разреза, что привело к повреждению перфорантных артерий, питающих лоскут).
Нейропатия n. tibialisposterior. Длинные винты раздражали n. tibialis post (рис. 42), в результате пациента беспокоили сильные простреливающие боли, иррадиирующие в 1 и 2 палец стопы. Только перепроведение винтов смогло избавить пациента от болей.
Осложнение – проседание заднего суставного плато. Репозицию отломков можно охарактеризовать как удовлетворительную (рис. 43). Пациент через 3 недели после операции решил наступать на больную ногу. В результате на рентгенографии через 3 месяца после операции проседание заднего суставного плато.
Результат после удаления металлоконструкций через 1,5 года после операции (рис. 44).
Осложнение – перелом провизорной спицы Киршнера (рис. 45, 46). Несколько раз такое осложнение встречалось в нашей практике. Чтобы в случае поломки спицы иметь возможность удалить фрагмент со стороны передней поверхности стопы, необходимо проводить спицу выше (рис. 46). Фрагмент введенной низко спицы (рис. 45) вытащить затем не представляется возможным.
Заключение
- Тактика лечения определяется тяжестью повреждения
- Качественное обследование пациента определяет тяжесть повреждения
- Консервативное лечение при переломах с незначительным смещением дает хороший результат
- Время оперативного вмешательства определяется степенью тяжести повреждения мягких тканей
- При правильном выполнении технологии операции возможно получить хорошие отдаленные результаты
- Восстановление анатомии суставных поверхностей и тела пяточной кости дает лучшие результаты лечения
- Спустя 3 и более недели после травмы выполнение операции крайне затруднено.
- Послеоперационное лечение это ранние движения и поздняя нагрузка
Правильная последовательность действий определяет успех лечения.
Доклад был представлен на научно-практической конференции с международным участием «Малоинвазивные технологии в травматологии и ортопедии» (Киев, 11-12 ноября 2010г.), где национальный медицинский портал LIKAR.INFO выступил в роли информационного спонсора.





















Источник
Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
В стопе 28 костей и 57 суставов. Переломы костей стопы встречаются часто и составляют 10% всех переломов. Теоретически стопу можно разделить на три отдела: задний (таранная и пяточная кости), средний (ладьевидная, клиновидные и кубовидная кости) и передний (плюсневые кости фаланги пальцев). Кости стопы, включая типичные сесамовидные, в медиальной и латеральной проекциях показаны на рисунке.
Стопа имеет значительный диапазон нормальных движений, включающих сгибание, разгибание, инверсию и эверсию. Кроме того, частью нормальных движений являются супинация, или сочетание приведения и инверсии, а также пронация, представляющая собой отведение и эверсию. Стопа содержит два свода: продольный (средний отдел стопы) и поперечный (передний отдел стопы). В норме давление массы тела равномерно распределяется на передний отдел и пятку.
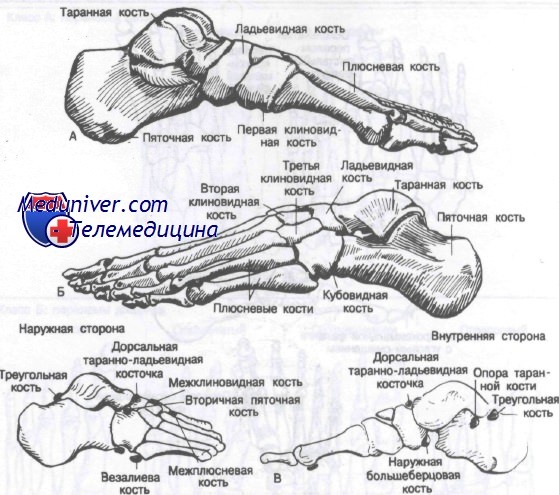
Давление на головки плюсневых костей неравномерно, поскольку головка I плюсневой кости принимает массу в два раза большую, чем остальные четыре. Максимальная нагрузка на стопу приходится в фазу отталкивания при ходьбе и беге.
Переломы костей стопы, как правило, являются результатом воздействия трех основных механизмов повреждения, включающих прямой механизм травмы, непрямой механизм травмы и перегрузку. Рентгенологическая диагностика переломов костей стопы нередко затруднена наличием вторичных центров окостенения и сесамовидных костей. Наиболее часто встречающиеся сесамовидные кости — это os trigonum, os tibiale externum, os peroineum и os vesalcanum. Их можно отличить от перелома по гладким плотным очертаниям костей.
Классификация, использованная в нашей данной статье, отличается от классификации, применяемой в остальной части статей на сайте. Поскольку вывихи костей стопы (за исключением межфаланговых сочленений) почти всегда сочетаются с переломами, авторы включили их в стать. о переломах.
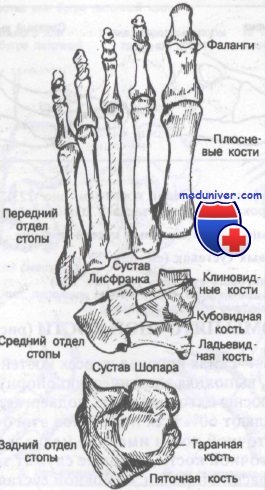
Классификация переломов и вывихов костей стопы
I. Переломы пяточной кости:
Класс А: переломы бугра пяточной кости или его отростков
Класс Б: переломы тела пяточной кости
II. Переломы таранной кости:
Класс А: малые переломы
Класс Б: большие переломы
Класс В: переломовывихи
III. Вывихи таранной кости
IV. Переломы и вывихи костей предплюсны:
Класс А: переломы ладьевидной кости
Класс Б: переломы кубовидной и клиновидной костей
V. Переломовывихи в предплюсне-плюсневых суставах
VI. Переломы плюсневых костей:
Класс А: перелом шейки плюсневой кости
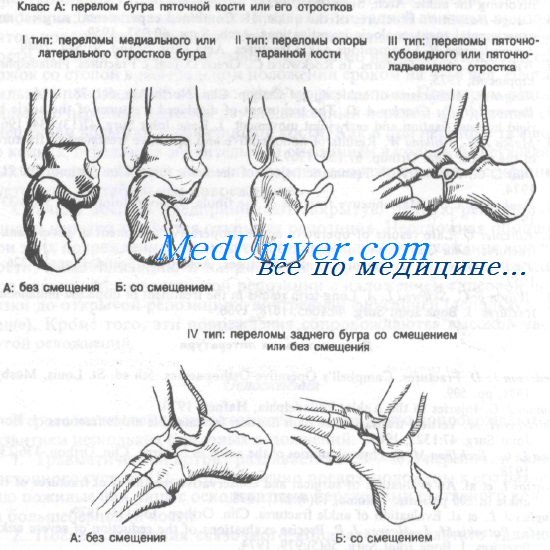
Переломы пяточной кости
Пяточная кость — самая крупная из всех костей предплюсны, играет роль трамплина, выполняя эластическую опорную функцию. Среди всех костей предплюсны пяточная кость подвергается переломам чаще других; они составляют 60% всех переломов этого отдела. На подошвенной стороне пяточной кости имеются медиальный и латеральный отростки бугра пяточной кости, которые служат точками прикрепления подошвенной фасции и мышц. Основной сустав пяточной кости — это пяточно-таранный, или подтаранный, сустав. Среди неотрывных переломов пяточной кости 75% переломов проходят через подтаранный сустав. Из них 75% являются компрессионными.
Используемая классификация представляет собой упрощенную систему Rowe, основанную на принципах лечения и прогноза.
Класс А: переломы бугра пяточной кости или его отростков
Класс Б: переломы тела пяточной кости
Класс А: перелом бугра пяточной кости
Класс А: I тип переломы медиального или латерального отростков бугра. Эти переломы можно разделить на повреждения без смещения и со смещением. Прогноз при них обычно очень хороший.
Эти переломы, как правило, являются следствием воздействия отводящей или приводящей силы, что происходит при падении на пятки, в то время как стопа находится в положении инверсии или эверсии. При эверсии имеется большая вероятность повреждения медиального отростка бугра пяточной кости, при инверсии — латерального. Обычно больной сообщает о прыжке с высоты с приземлением на подвернутую внутрь или наружу стопу.
Больной жалуется на боль, припухлость и болезненность по задне-наружной или задневнутренней поверхности пятки. В голеностопном суставе может сохраняться полный объем движений, однако резкое переразгибание стопы оказывается болезненным.
Рентгенограммы пяточной кости должны включать прямую, боковую и аксиальную проекции. По клиническим показаниям делают снимки голеностопного сустава.
Более четверти (26%) переломов пяточной кости сочетаются с другими повреждениями нижних конечностей; 10% переломов пяточной кости оказываются двусторонними, а 10% переломов сопутствуют компрессионные переломы поясничных позвонков.
Лечение перелома пяточного бугра. Переломы пяточного бугра или его отростков без смещения можно лечить прикладыванием льда, приподнятым положением конечности и наложением толстой давящей повязки. Через 1—2 нед следует наложить хорошо отмоделированный гипсовый сапожок и оставить его до полного сращения кости. Частичная нагрузка при ходьбе на костылях должна длиться по меньшей мере 8 нед. Переломы со смещением требуют репозиции, которую обычно достигают закрытым способом. Затем следует наложить хорошо отмоделированную гипсовую повязку до сращения костей. Некоторые авторы рекомендуют открытую репозицию с внутренней фиксацией, поэтому в этих случаях необходима ранняя консультация ортопеда.
Осложнения перелома пяточного бугра. Отдаленные последствия этих переломов могут оказаться неблагоприятными. Они могут осложниться посттравматическим артритом с тугоподвижностью в суставе и хроническими болями, а в более позднем периоде — образованием шпоры, сопровождающейся хронической болью и ущемлением нерва.
Класс А: II тип переломы опоры таранной кости
В изолированном виде это повреждение встречается редко. Наиболее частым механизмом повреждения является осевая компрессия на пятку при выраженной инверсии стопы.
Больной жалуется на боль, болезненность при пальпации и припухлость несколько дистальнее внутренней лодыжки и по внутренней поверхности пятки. Боль усиливается при инверсии стопы или переразгибании большого пальца вследствие тяги за сухожилие длинного сгибателя большого пальца, проходящего ниже удерживателя таранной кости.
Для диагностики этих переломов могут понадобиться обычные рентгенограммы, дополненные снимками в сравнительных аксиальных проекциях.
Лечение этих переломов включает лед, приподнятое положение конечности и иммобилизацию давящей повязкой в течение 24—36 ч. Затем переломы без смещения лечат гипсовой повязкой с разгрузкой конечности в течение 8 нед. Прогноз при этих повреждениях очень хороший.
Класс А: III тип переломы пяточно-кубовидного и пяточно-ладьевидного отростков
Это нетипичный отрывной перелом, возникающий, как правило, вследствие отведения стопы, находящейся в положении подошвенного сгибания. Данное положение приводит к натяжению бифуркационной связки, прикрепляющейся как к пяточной, так и к кубовидной и ладьевидной костям. Сильное напряжение приводит к разрыву связки или отрывному перелому пяточной кости в месте ее сочленения с кубовидной или ладьевидной костями.
Обычно в анамнезе у больного отмечаются «выворачивание» стопы и жалобы на боль, припухлость и болезненность при пальпации дистальнее наружной лодыжки.
Для обнаружения перелома достаточно рентгенограмм в обычных проекциях. Для определения скрытых переломов особенно информативным может оказаться снимок заднего отдела стопы в боковой проекции.
Лечение этих повреждений включает лед, приподнятое положение конечности и нагрузку на конечность по мере переносимости. Гипсовой иммобилизации лучше избегать, поскольку нередким осложнением после нее является хроническая тугоподвижность сустава.
Класс А: IV тип – переломы заднего бугра пяточной кости со смещением и без смещения
Наиболее частым механизмом повреждения при этом отрывном переломе является натяжение пяточного (ахиллова) сухожилия, что случается при падении или прыжке с приземлением на стопу, находящуюся в положении тыльного сгибания при разогнутом коленном суставе.
Больной жалуется на боль, припухлость и болезненность при пальпации над местом перелома, невозможность наступить на пятку и слабое подошвенное сгибание стопы.
Достаточно рентгенограмм в обычных проекциях, особенно в боковой.
Лечение перелома заднего бугра пяточной кости. При переломах без смещения накладывают гипсовую повязку с полной разгрузкой конечности и стопой в положении эквинуса сроком на 6—8 нед. Настоятельно рекомендуется ранняя консультация ортопеда. Переломы со смещением требуют открытой репозиции с внутренней фиксацией.
Видео анатомии пяточной кости
Посетите раздел других видео уроков по анатомии человека.
– Также рекомендуем “Переломы тела пяточной кости. Диагностика и лечение”
Оглавление темы “Переломы костей голени, стопы”:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
Около 15—20% пострадавших получают множественные повреждения при падениях с большой высоты (причем большинство из них приземляются на ноги), поэтому переломы заднего отдела стопы (таранной, пяточной костей) характерны для кататравмы. Следствием недостаточного внимания к этим переломам являются деформации, асептический некроз таранной кости, постоянный болевой синдром, являющиеся непосредственной причиной инвалидизации пострадавшего, тогда как другие переломы благополучно срастаются с хорошим функциональным восстановлением.
Переломы и переломовывихи таранной кости
50—64% всех переломов и переломовывихов таранной кости (причем самых сложных) наблюдаются в составе политравмы, поэтому травматологи, занимающиеся изолированными повреждениями, встречаются с этими травмами редко и относятся к ним недостаточно серьезно. Особенности же кровообращения таранной кости таковы, что при смещенных и раздробленных переломах повреждаются питающие сосуды и наступает «смерть» кости с ее асептическим некрозом.
Чтобы понять эти процессы, вспомним анатомическое строение таранной кости. Она состоит из головы, шейки и тела с двумя отростками — латеральным и задним (рис. 10-18). Кровоснабжение происходит из бассейнов задней и передней берцовых артерий. Внутрикостное кровоснабжение тела таранной кости происходит в направлении от задней части шейки в тело таранной кости, поэтому смещенные переломы, локализующиеся в задней части шейки, наиболее неблагоприятны в отношении развития асептического некроза таранной кости.
Наиболее типичный механизм травмы — экстремальная тыльная флексия стопы с одновременным действием большой силы по оси голени.
Рис. 10-18. Анатомия таранной кости.
а — вид сбоку;
б — вид сверху;
в — вид снизу.
Если стопа ротирована внутрь, то одновременно ломается и внутренняя лодыжка, что наблюдается в 50—70% переломов таранной кости. На заре развития авиации, когда падения самолетов были достаточно часты, травматологи столкнулись с появлением большого количества переломов талюса, что дало основание Anderson в 1919 г. назвать их «переломами авиаторов».
Для клинической практики наиболее подходит классификация Hawkins (рис. 10-19). При I типе повреждается только внутрикостное кровоснабжение тела таранной кости, идущее со стороны ее шейки, поэтому асептический некроз наблюдается редко — примерно в 15% случаев. При II типе нарушаются два из трех источников кровоснабжения, в связи с чем вероятность асептического некроза повышается до 20—50%. При III типе повреждены все три источника кровоснабжения, поэтому некроз талюса наблюдается в 45—100% случаев.
IV тип наиболее неблагополучный — асептический некроз возникает в 100% случаев. Достаточно часты и открытые переломы: они ветречаются у каждого 5-го пострадавшего. Если имеются переломы II— IV типа, то легко возникают передние подвывихи стопы, так как стопа соединяется с лодыжками только мягкими тканями, а опора в виде таранной кости отсутствует. Подвывихи почти всегда возникают, если есть одновременный перелом внутренней лодыжки. Оказание помощи при переломах таранной кости преследует две цели — возможно ранние репозиция и фиксация отломков и создание условий для реваскуляризации тела таранной кости.
На реанимационном этапе при закрытых переломах таранной кости с небольшим смещением накладывают заднюю гипсовую лонгету в положении небольшого эквинуса стопы, но если болевой синдром выражен умеренно, то лучше оставить перелом без иммобилизации.
Рис. 10-19. Классификация переломов шейки таранной кости по Hawkins. Объяснения в тексте.
Переломы II—IV типа требуют возможно ранней репозиции и фиксации. Если позволяет состояние пациента, то эту операцию лучше выполнить в 1-е сутки, если нет, — то сразу после перевода в ОМСТ в первую очередь. Если операция откладывается, то необходимо наложить скелетное вытяжение за пяточную кость с небольшим грузом и сделать пункцию голеностопного сустава для удаления крови. При нарастании отека пункцию необходимо повторить и сделать небольшой разрез спереди внутренней лодыжки для предупреждения компартмент-синдрома. При открытых переломах, помимо хирургической обработки, делают открытую репозицию и остеосинтез таранной кости. Для доступа используют рану, расширяя ее в нужном направлении, или дают дополнительный разрез.
Остеосинтез таранной кости
Перед началом операции в стерильных условиях накладывают скелетное вытяжение за пяточную кость с использованием половины дуги от аппарата Илизарова. Это необходимо для создания тракции во время операции. Для оперативного доступа обычно используют внутренний, который проходит от верхушки внутренней лодыжки по передневнутренней поверхности стопы (рис. 10-20). Он дает хорошую экспозицию, особенно когда сломана внутренняя лодыжка. Если внутренняя лодыжка цела, то для улучшения экспозиции из этого разреза легко осуществить остеотомию внутренней лодыжки. После этого, создавая тракцию за пяточную кость, сопоставляют отломки таранной кости и фиксируют их временно одной-двумя спицами со стороны головки, а затем постоянно одним-двумя спонгиозными винтами диаметром 6,5 мм с резьбой диаметром 32 мм в том же направлении. Репозиция может быть очень трудной при повороте тела таранной кости кзади на 90° и более, когда оно располагается кзади заднего края большеберцовой кости.
В этих случаях делают небольшой разрез-прокол снаружи пяточного сухожилия у места его прикрепления, вводят тупой распатор и с его помощью вправляют тело таранной кости при условии хорошей тракции за стерильную скобу скелетного вытяжения. После операции гипсовую иммобилизацию не делают, а ногу обязательно помещают на шину Белера. Необходимо назначить введение реологических и сосудорасширяющих средств в течение 7 дней, а также фраксипарина или клексана в лечебной дозе. После заживления операционной раны на 21-й день после операции накладывают подхваченный гипсовый «сапожок» в положении небольшого эквинуса стопы с окном в области пятки.
Рис. 10-20. Латеральный (а) и медиальный (б) доступ для открытой репозиции таранной кости. Медиальный доступ используют при сломанной внутренней лодыжке.
Пациент начинает ходить на костылях без опоры на конечность. Через 6 нед с момента операции приделывают каблук соответственно середине стопы и разрешают нагрузку до половины массы тела пациента (при избыточной массе до 1/3 массы). Повязку пациент носит в течение 12 нед с момента операции. После снятия повязки делают контрольную рентгенограмму. Очень важно сделать фронтальный снимок в правильной укладке, которой, к сожалению, большинство рентгенотехников не владеют. Укладка показана на рис. 10-21.
После снятия гипса пациент начинает разрабатывать движения в голеностопном суставе. Ему разрешают ходьбу с минимальной опорой (до 10—15 кг) в обуви на каблуке высотой 4 см.
Рис. 10-21. Правильная укладка для рентгенографии таранной кости.
Через 2 мес (5 мес с момента травмы) снова делают рентгеновский снимок, который уже позволяет определить степень асептического некроза таранной кости и степень сращения перелома. При асептическом некрозе размеры тела таранной кости уменьшаются, образуются секвестры вблизи перелома, участки уплотнения и разряжения. Клинически отмечается усиление болей при движениях и легкой опоре. Некроз может локализоваться в подтаранном суставе с формированием в нем подвывиха. В этих случаях пациенты жалуются на сильные боли, свод стопы уплощен и она ротирована во внутреннюю сторону. Тыльное разгибание практически невозможно. Единственным выходом в такой ситуации является трехсуставной артродез голеностопного сустава. Он восстанавливает опорную функцию стопы.
Переломы пяточной кости
Основной причиной переломов пяточной кости является также падение с высоты. В 35% случаев они входят в состав политравмы, около 10% переломов — открытые.
Пяточная кость играет основную роль в формировании продольных сводов стопы и осуществлении так называемой рессорной функции стопы. Первое связано с анатомической формой этой кости, основной участок которой (пяточный бугор) выступает дистально и служит опорой человеческого тела, а второе — эластичным соединением с таранной костью таранно-пяточным суставом, укрепленным мощными связками и тем, что к пяточному бугру прикрепляется мощное пяточное (ахиллово) сухожилие икроножной мышцы. Сила икроножной мышцы такова, что позволяет человеку совершать прыжки в высоту на 2 м 35 см и в длину на 8 м 90 см.
Переломы пяточной кости, срастающиеся со смещением, сопровождаются серьезными осложнениями: нарушением функции в виде вальгусной деформации, укорочением самой пятки, уплощением продольного свода стопы, ограничением самой пятки, уплощением продольного свода стопы, ограничением движений в голеностопном суставе с почти полным отсутствием пронации-супинации стопы, постоянными болями при стоянии и ходьбе за счет нарушения суставной поверхности в таранно-пяточном суставе и развития деформирующего артроза в нем, слабостью икроножной мышцы. Женщины лишаются возможности пользоваться обувью даже на среднем каблуке. При тяжелых деформациях ходьба возможна только в индивидуально сшитой ортопедической обуви.
Предложено много классификаций переломов пяточной кости (в том числе очень подробных), но для практического использования мы их упростили, чтобы облегчить врачу выбор тактики и методики лечения.
I тип. Внесуставные (свод стопы сохранен).
1А — переломы пяточного бугра (без смещения и со смещением по типу «утиного клюва»);
1Б — переломы отростков.
II тип. Внутрисуставные, т.е. проникающие в таранно-пяточный cycтав.
IIА — двух- и трехфрагментарные переломы без смещения; ПБ языковидные;
IIВ — многооскольчатые с укорочением пятки, уплощением свода стопы, пронацией и расширением пятки.
Переломы без смещения как первого, так и второго типа не представляют трудностей и благополучно срастаются в гипсовой повязке или на функциональном лечении. Метод лечения определяют в зависимости от того, будет ли пострадавший находиться на длительном (4 нед и более) постельном режиме или имеется возможность поставить его на ноги в течение 2 нед с момента травмы. В первом случае методом выбора будет функциональный с возвышенным положением стопы и ранним началом движений, во втором — гипсовый «сапожок» с окном на поврежденной стороне в области пятки
Переломы пяточного бугра со смещением (по типу «утиного клюва») являются показанием для оперативного лечения. Операцию лучше выполнять закрытым способом под контролем ЭОП.
Операция относительно проста в положении больного на животе, но такая возможность у пациентов с политравмой бывает редко, поэтому ее выполняют на боку или на спине, поднимая стопу кверху над операционным столом или выводя ее в сторону. Стопе придают положение эквинуса и шилом сопоставляют смещенный фрагмент пяточной кости, который затем фиксируют временно 1—2 спицами Киршнера. После этого через разрез-прокол вводят 1—2 спонгиозных винта диаметром 6,5 мм с резьбой 32 мм, при затягивании которых создается компрессия в зоне перелома (рис. 10-22).
Аналогичным образом удается выполнить остеосинтез языковидных двухфрагментарных переломов II типа. Винты вводят с наружной поверхности стопы косо снизу вверх.
Рис. 10-22. Остеосинтез переломов пяточного бугра по типу «утиного клюва».
Рис. 10-23. Доступ типа «бумеранг» для остеосинтеза оскольчатых переломов пяточной кости.
Однако более чем в половине случаев приходится производить репозицию открытым доступом из доступа типа «бумеранг» (рис. 10-23). Наибольшую трудность для лечения представляют переломы ПВ типа, при которых форма пятки полностью нарушена. Результаты лечения до появления специальных пяточных пластин были столь неутешительны, что это дало основание R. Sanders (1993) сказать, что «лечение переломов пяточной кости долгое время было анафемой для ортопедов».
Пяточная пластина АО (рис. 10-24), особенно ее последний вариант с угловой стабильностью — LCP представляет собой тонкую пластину сложной формы с дополнительными отростками.
Она выпускается двух размеров — 60 и 70 мм и в двух вариантах — правом и в левом, имеет 15 отверстий. Части пластины можно откусить кусачками, если они не нужны для фиксации отломков.
Восходящие и расположенные под углом отверстия разгружают подтаранный сустав и обеспечивают лучшее удержание суставной поверхности пятки в таранно-пяточном суставе.
Для оперативного доступа используют латеральный доступ типа «бумеранг». Кожу и подлежащие ткани рассекают до кости и затем поднадкостнично отслаивают одним массивом до наружной лодыжки. В верхушку наружной лодыжки, задний край таранной кости и кубовидную кость вводят 3 спицы Киршнера, загибая которые к тылу стопы, удерживают отслоенный лоскут и обеспечивают хорошую экспозицию.
Наружная стенка пяточной кости смещена кнаружи и кверху и прикрывает таранно-пяточный сустав, пяточная кость состоит из многих осколков, укорочена и пронирована, хотя пяточный бугор за счет тяги ахиллова сухожилия может находиться в варусном положении.
Рис. 10-24. Пяточная блокированная пластина типа LCR
В пяточный бугор вводят шило и тягой по оси пяточной кости восстанавливают ее длину. После этого элеватором отодвигают наружную стенку книзу и проникают в таранно-пяточный сустав. Элеватором сопоставляют отломки пяточной кости, восстанавливая линию сустава. Наружную фасетку ставят на место и плотно прижимают. Пяточную пластину моделируют по кости и фиксируют к отломкам винтами. Ушивают только кожу швами Донатти без натяжения. Резиновый выпускник помещают в верхний угол раны.
При открытых переломах пяточной кости хирургическую обработку делают с максимально экономичным иссечением только явно нежизнеспособных тканей. Швы не накладывают, а рану ведут открыто, создавая влажную среду для заживления. Для этого используют повязки с раствором хлоргексидина, а сверху надевают полиэтиленовый пакет. Через 2—3 дня переходят на повязки с мазью Вишневского или гелиево-сорбентные повязки. Это предупреждает некроз костных отломков. После появления хороших грануляций выполняют свободную кожную пластику.
При застарелых переломах пяточной кости нельзя обойтись без аппарата Илизарова. Его накладывают по следующей конструктивной схеме: два кольца на нижнюю треть голени, полукольцо с двумя спицами на область пятки с фиксацией переднего отдела стопы. Спицы на пятке проводят через пяточный бугор и делают постепенную тракцию по оси пяточной кости. Аппарат Илизарова позволяет восстановить длину пяточной кости и свод стопы, но суставную линию в таранно-пяточном суставе восстановить практически невозможно. В результате развивается деформирующий артроз таранно-пяточного сустава с постоянными болями при ходьбе. Из 21 женщины, которые лечились по этой методике, только 2 могли ходить на средней высоты каблуке.
Переломы и переломовывихи плюсневых костей и фаланг пальцев стопы
Хотя в рамках политравмы эти повреждения встречаются относительно редко, неустраненные смещения и сращения переломов в неправильном положении вызывают в дальнейшем постоянные боли при ходьбе и невозможность пользоваться стандартной обувью. Нередко при этом появляются натоптыши. Нарушение сводов стопы приводит к травматическому плоскостопию и нарушению рессорной функции стопы. В связи с этим нельзя относиться к переломам переднего отдела стопы как к незначительным, не заслуживающим внимания повреждениям.
Механизм травмы — сдавление переднего отдела стопы частями разрушающегося автомобиля. При падении с высоты передний отдел стопы травмируется, если стопа попадает в какую-либо щель или на выступающий предмет. В производственных условиях переломы этой области возникают чаще всего при падении какого-либо тяжелого предмета на тыл стопы. Почти половина переломов открытые.
Диагноз ставят на основании деформации стопы и гематомы тыла стопы, которая легко образуется, так как на т?
