Оскольчатый перелом ладьевидной кости
Перелом ладьевидной кости. Диагностика и лечение
Среди всех костей запястья чаще всего подвергается переломам ладьевидная кость. Причиной этого является размер и расположение нормальной ладьевидной кости. Ладьевидную кость относят к проксимальному ряду костей запястья. Однако анатомически она вклинивается в дистальный ряд. Лучевая девиация или тыльное сгибание кисти в норме ограничено упором лучевой в ладьевидную кость. В этом месте часто возникают стрессовые переломы.
Кровеносные сосуды, питающие ладьевидную кость, в норме проникают через кортикальный слой на дорсальной поверхности близ бугорка в области средней трети. Следовательно, в проксимальной порции кости нет прямого кровоснабжения. Недостаточное кровоснабжение при переломе ладьевидной кости может обусловить замедленное сращение или привести к аваскулярному некрозу.
Аксиома: чем проксимальнее расположена линия перелома ладьевидной кости, тем выше вероятность развития аваскулярного некроза.
Врачу очень важно знать, что больной, обратившийся с жалобами на «растяжение запястья», может иметь скрытый перелом ладьевидной кости. Часто это повреждение может быть исключено на основании физикального обследования. Как будет показано дальше, нормальная рентгенограмма не исключает этого перелома.
Аксиома: у больных, поступивших с симптомами растяжения лучезапястното сустава, следует подозревать перелом ладьевидной кости.
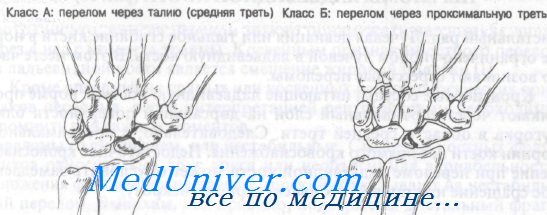
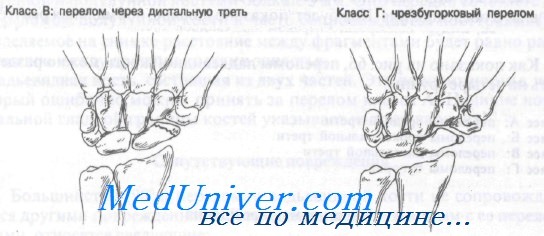
Как показано на рисунке, переломы ладьевидной кости можно разделить на четыре группы.
Класс А: переломы средней трети
Класс Б: переломы проксимальной трети
Класс В: переломы дистальной трети
Класс Г: переломы бугорка

Обычно переломы ладьевидной кости возникают при насильственном переразгибании лучезапястного сустава. Тип перелома зависит от положения предплечья в момент травмы. Считается, что переломы класса А происходят в результате лучевого отведения с переразгибанием, что приводит к сдавлению средней трети ладьевидной кости шиловидным отростком лучевой кости.
При осмотре обычно обнаруживают максимальную болезненность на дне анатомической табакерки. Кроме того, лучевое отведение запястья или давление по оси большого пальца усиливают боль.
Рутинные рентгенограммы, включающие переднезаднюю, боковую и косую проекции, могут не выявить перелома. Если врач подозревает перелом на основании клиники, то для его подтверждения могут потребоваться правая и левая косые проекции, а также томограммы. Несмотря на это, иногда перелом можно обнаружить на снимках лишь через 4 нед с момента травмы. Косвенным признаком острого перелома ладьевидной кости является смещение жировой полоски.
Кроме определения прямых или косвенных рентгенологических признаков перелома, перед интерпретацией рентгенограмм необходимо вспомнить ряд важных моментов.
Переломы со смещением, или нестабильные. Смещение костных фрагментов относительно друг друга или необъяснимая вариабельность положения фрагментов на разных проекциях указывают на нестабильный перелом. Вывихам, как правило, подвержены дистальный фрагмент и кости запястья, которые смещаются в дорсальном направлении. Проксимальный фрагмент и полулунная кость в целом сохраняют нормальные соотношения с лучевой костью.
Ротационный подвывих ладьевидной кости. Это непростое для обнаружения осложнение можно заподозрить, если расстояние между ладьевидной и полулунной костями больше 3 мм. Оно нередко сочетается с переломом полулунной кости и часто сопровождается посттравматическим артритом.
Старые переломы ладьевидной кости. Рентгенологический признак этих повреждений — склерозированные края фрагментов. Кроме того, определяемое на снимке расстояние между фрагментами будет равно расстоянию между другими костями запястья.
Ладьевидная кость, состоящая из двух частей. Это вариант нормы, который ошибочно можно принять за перелом класса А. Наличие нормальной гладкой границы костей указывает на этот вариант.
Большинство (90%) переломов ладьевидной кости не сопровождается другими повреждениями. К повреждениям, связанным с ее переломами, относятся следующие:
1. Вывих в лечезапястном суставе.
2. Вывих костей запястья проксимального или дистального ряда.
3. Перелом дистального отдела лучевой кости.
4. Переломовывих I пальца типа Беннетта.
5. Перелом или вывих полулунной кости.
6. Разъединение ладьевидно-полулунного сочленения.
Лечение переломов ладьевидной кости
Лечение переломов ладьевидной кости спорно и, к сожалению, чревато осложнениями. В целом переломы ее дистального отдела, как и поперечные переломы, заживают с меньшим числом осложнений, чем переломы проксимального отдела или косые переломы. Рекомендуется гипсовая иммобилизация, однако относительно положения большого пальца и предплечья, как и продолжительности гипсовой иммобилизации, существуют разногласия. Авторы рекомендуют переломы проксимальной трети иммобилизовать на срок 12 нед, переломы средней или дистальной трети — минимум на 8 нед. Как и при иммобилизации других видов переломов, важными элементами первой помощи при лечении переломов ладьевидной кости будут лед и приподнятое положение конечности.
Клинически заподозренные, но рентгенологически не выявляемые переломы ладьевидной кости. Больного следует вести, как и при переломах ладьевидной кости без смещения. Предплечье помещают в гипсовую повязку для I пальца. Большой палец должен занимать положение захвата, предплечье — физиологическое положение, а лучезапястный сустав должен быть в положении 25° разгибания. Гипсовая повязка начинается с межфалангового сустава I пальца и заканчивается на середине предплечья. Через 2 нед следует провести повторные клиническое и рентгенологическое обследования. Если определяют перелом, заново накладывают гипс минимум на 6 нед. Если перелом не обнаруживают, но данные обследования позволяют клинически подозревать перелом, гипс накладывают вновь и больного повторно осматривают через 2 нед.
Переломы ладьевидной кости без смещения. Накладывают длинную гипсовую повязку для I пальца протяженностью до межфалангового сустава I пальца. Предплечью и I пальцу придают положение, указанное в предыдущем разделе. Через 6 нед повязку можно заменить на короткую для I пальца на остальное время иммобилизации, которая длится в целом 8—12 нед.
Переломы ладьевидной кости со смещением. Больному накладывают ладонную лонгету и направляют к опытному хирургу для попытки закрытой репозиции. Если попытка окажется безуспешной, показана открытая репозиция.
Некоторые авторы рекомендуют для переломов без смещения иные методы лечения, включающие короткую гипсовую повязку для I пальца при положении лучезапястного сустава в легком тыльном сгибании и предплечья — в нейтральном. Наряду с этим некоторые авторы рекомендуют полностью покрывать I палец гипсовой повязкой.
Осложнения переломов ладьевидной кости
Осложнения при переломах ладьевидной кости могут развиться, несмотря на оптимальное лечение.
1. Аваскулярный некроз нередко сопутствует переломам проксимальной трети, неадекватно репонированным переломам со смещением, оскольчатым или неадекватно иммобилизованным переломам.
2. Переломы, леченные запоздало или неадекватно, часто осложняются замедленной консолидацией или несращением.
– Также рекомендуем “Перелом трехгранной кости. Диагностика и лечение”
Оглавление темы “Переломы костей запястья, предплечья”:
- Перелом ладьевидной кости. Диагностика и лечение
- Перелом трехгранной кости. Диагностика и лечение
- Перелом головчатой кости. Диагностика и лечение
- Перелом крючковидной кости. Диагностика и лечение
- Перелом кости трапеции. Диагностика и лечение
- Перелом гороховидной кости. Диагностика и лечение
- Классификация переломов лучевой и локтевой костей
- Перелом локтевого отростка. Диагностика и лечение
- Переломы головки и шейки лучевой кости. Диагностика и лечение
- Переломы венечного отростка. Диагностика и лечение
Источник
Одна из наиболее сложно устроенных частей нашего тела – кисть. В результате миллионов лет эволюции мы имеем возможность выполнять тончайшие движения при помощи рук. Травмы запястья, при которых чаще всего поражается ладьевидная кость, могут существенно осложнить жизнь и сделать невозможным выполнение привычных движений.
 Фото 1. Тонкие косточки кисти легко сломать при падении с высоты. Источник: Flickr (Rachel K).
Фото 1. Тонкие косточки кисти легко сломать при падении с высоты. Источник: Flickr (Rachel K).
Локализация ладьевидной кости кисти
Особое строение кисти руки позволяет человеку выполнять сложнейшие манипуляции, например такие, как шитье или игра на музыкальных инструментах. Мелкая моторика возможна благодаря тому, что наше запястье состоит из 8 маленьких косточек, соединенных между собой суставами и связками, которые очень подвижны.
Запястные косточки расположены в 2 ряда. Ладьевидная косточка лежит в первом ряду, и принимает участие в образовании лучезапястного сустава. Мы можем ее прощупать в ямке, которая образовывается на коже при отведении большого пальца в сторону, в, так называемой, “анатомической табакерке”.
Причины и механизм перелома
Типичная причины перелома – падение на выпрямленную руку (с упором на ладонь). Это может быть простое падение на льду, при катании на роликовых коньках, неправильная опора на руки при выполнении гимнастических и акробатических элементов и т.д.
При травмах запястья чаще всего поражается ладьевидная кость. Это обусловлено ее расположением и точкой приложения силы травмирующего агента.
В положении, когда упор приходится на разогнутую в сторону лучевой кости ладонь, ладьевидная кость под давлением головчатой кости разламывается на две части.
Это интересно! Статистически, этот вид перелома чаще встречается у молодых мужчин, хотя подвержены такой травме все слои населения. Очевидно, юноши чаще пренебрегают средствами защиты при занятиях спортом и правилами техники безопасности.
Виды перелома
Такой перелом в 70 % случаев происходит по центру суженной части. В более редких случаях травма вызывает перелом ближе к дистальному или проксимальному концу кости.
Таким образом, целостность
ладьевидной
кости может нарушаться в разных ее участках, в соответствии с этим выделяют переломы:
- проксимальной (ближней к телу) трети;
- средней трети;
- дистальной (той, которая дальше от тела) трети;
- бугорка ладьевидной кости.
Существует еще несколько принципов, согласно которым классифицируют переломы ладьевидной кости.
Открытый и закрытый
Такие характеристики перелома применимы к любой кости. При открытом переломе нарушается целостность кожи и близлежащих мягких тканей. Такие переломы несут опасность кровопотери, повреждения нервов или сухожилий мышц.
При закрытых переломах целостность кожи не нарушается, а следовательно – открытой раны нет. Они переломы менее опасны и их лечение занимает гораздо меньше времени.
Со смещением отломков и без
В зависимости от взаимного расположения частей сломанной кости можно выделить переломы со смещением, и без него. Очевидно, что при переломах со смещением для правильного срастания кости, отломки необходимо сопоставить. Это создает дополнительную боль и возможность травматизации, поэтому такие переломы представляют большую опасность, чем переломы без смещения и заживают дольше.
Осколки ладьевидной редко смещаются относительно друг друга, чаще перелом бывает не осложненным и без смещения.
Краевой, поперечный или оскольчатый
Такие характеристики перелому дают в зависимости от места расположения и направления борозды перелома. Поперечный перелом характерен переломом кости пополам параллельно линии лучезапястного сустава. Если перелом краевой, то трещина находится в другой плоскости, но полное отделение осколка при этом не наблюдается, это характеристика оскольчатого перелома.
Внутрисуставный и околосуставный
Часть ладьевидной кости покрыта капсулой лучезапястного сустава. Соответственно, если ломается эта часть, то перелом называют внутрисуставным. Если же линия перелома не заходит в полость капсулы, то он внесуставной.
Это важно! Внутри сустава отсутствуют кровеносные сосуды, здесь кость получает меньше кислорода и питательных веществ, а значит – медленнее регенерирует.
Признаки и симптомы травмы
Переломы мелких запястных костей могут быть обнаружены не сразу. Из-за того, что такие травмы (если они не комбинированы с переломом лучевой кости) не приводят к деформации конечности, они могут быть проигнорированы или ошибочно приняты за ушиб.
 Фото 2. Отек – один из признаков перелома. Источник: Flickr (Dat Phan).
Фото 2. Отек – один из признаков перелома. Источник: Flickr (Dat Phan).
Основные признаки перелома ладьевидной кости запястья:
- припухлость в месте травмы, гематома;
- боль при надавливании и попытке пассивных движений кистью;
- ограничение в функциональности кисти (особенно большого пальца);
- костный хруст (крепитация) при надавливании.
Обратите внимание! При наличии хотя бы одного из этих симптомов нужно обратиться к врачу для рентгенографии и подробного осмотра. Не стоит игнорировать боль, ведь пустяковая, на первый взгляд, травма может привести к серьезным последствиям.
Возможные осложнения и последствия
Основная причина осложнений таких переломов – несвоевременной обращение за медицинской помощью или полное игнорирование рекомендаций специалиста. Возможные последствия:
- Артроз – дегенеративное заболевание суставов. Развивается из-за длительной излишней нагрузки на сустав. Из-за несращения перелома ладьевидной кости увеличивается нагрузка ну лучезапястный сустав, так же он может травмироваться отломком кости.
- В некоторых случаях происходит образование ложного сустава между костными отломками.
- Асептический некроз – отмирание части кости из-за нарушения ее кровоснабжения. Отмершая костная ткань разрушается и постепенно отравляет организм продуктами своего распада. В запущенных случаях кость может некротизироваться полностью, что сильно отразиться на функциональности кисти.
Методы диагностики
При наличии тревожащих симптомов единственный нужный диагностический метод – рентгенография. На рентгеновском снимке специалист четко видит локализацию и характер повреждения кости. Основываясь на этих данных подбирается метод лечения.
Лечение перелома
Закрытые неосложненные переломы без смещения лечатся консервативным путем (без операции).
Если имеет место открытый перелом или перелом с сильным смещением, то необходимо прибегнуть к хирургическому вмешательству.
Консервативное лечение
Такой путь лечения подходит только в случае, если нет смещения отломков кости. Иначе, при применении этих методов есть риск развития асептического некроза. Суть консервативного лечения – иммобилизация суставов, для обеспечения условий правильного сращения кости. Это достигается путем наложения гипсовой повязки или ношения специальных фиксаторов – жестких бандажей. Обычно сращение наступает через 1-1,5 месяца.
Хирургическое вмешательство
При наличии смещения отломков кости прибегают к искусственному остеосинтезу – части кости соединяют между собой при помощи специальных винтов. Операция небольшая по объему, может проводится как при общей, так и при местной анестезии.
К операции также прибегают, если имеет место неправильное сращение кости, тогда костную мозоль разрушают и устанавливают кость в нужное положение, закрепляя ее винтами.
При множественных переломах ладьевидной кости могут быть использованы костные трансплантаты – искусственно синтезированный или взятый из подвздошной кости пациента участок костной ткани, который помещается вокруг сломанной кости. Такой метод позволяет ускорять регенерацию кости.
Реабилитационный период
Успешность срастания кости и восстановления функций руки во многом зависит от самого пациента и его желания и стремления к выздоровлению.
Как долго идет восстановление
Период сращения кости зависит от нескольких факторов:
- возраст (у детей кости срастаются быстрее, у пожилых людей – медленнее);
- скорость оказания медицинской помощи (чем дольше медлить с обращением к врачу, тем хуже будет срастаться перелом);
- качество питания и активность образа жизни пациента;
- вид лечения (при консервативном пути 4-6 недель, при оперативном – 5-8 недель).
Вспомогательные фиксаторы
Специальные бандажи для фиксации лучезапястного сустава бывают разной жесткости. Для переломов обычно выбирают жесткие фиксаторы, которые обеспечивают максимальную неподвижность.
Это важно! По поводу ношения фиксатора необходимо обязательно проконсультироваться с лечащим врачом. Подбор размера бандажа также должен осуществляться специалистами.
Упражнения для восстановления функциональности
Разрабатывать кисть после перелома необходимо начинать только с разрешения доктора. Делать это нужно обязательно, иначе движения восстановятся не в полном объеме. Последовательность выполнения упражнений:
- Начинать следует с грубых упражнений, не требующих мелких движений пальцами. Для этого идеально подойдет эспандер. Упражняйтесь с ним, меняя положение руки.
- Следующий этап: разработка лучезапястного сустава и межзапястных суставов. Здесь оптимальными будут круговые движения кистью, сгибание и разгибание кисти. Для проработки более мелких суставов рекомендовано разминать в руке мягкие вещества (пластилин, игрушки типа “анти стресс” и т.д.).
- Разработка пальцев: сгибание и разгибание пальцев, разведение пальцев, противопоставление большого пальца (рисуем им круги в воздухе), перемещаем между пальцами мелкие предметы (карандаши, кусочек пластилина).
На начальных этапах, если движения даются сложно, можно начать с пассивной гимнастики – здоровой рукой сгибать суставы больной. Не стоит перегружать руку, лечебная гимнастика не должна приносить сильного дискомфорта и боли.
Источник
Перелом ладьевидной кости. Классификация, диагностика и лечение
Предплюсна является наименее подвижной частью стопы и включает ладьевидную, кубовидную и три клиновидные кости. В основном типичные повреждения составляют множественные переломы или переломовывихи. Самый частый перелом ладьевидной кости захватывают ее дорсальную губу. Перелом бугорка является вторым по частоте, вслед за которым следует перелом тела ладьевидной кости, который может быть поперечным или горизонтальным. Переломы кубовидной и клиновидных костей обычно происходят в сочетании друг с другом и в основном являются результатом повреждения от сдавления.
Переломы костей предплюсны классифицируют на основе анатомического принципа:
Класс А: переломы ладьевидной кости:
– I тип: дорсальные отщепленные переломы
– II тип: переломы бугорка
– III тип: переломы тела
– IV тип: компрессионные переломы
Класс Б: переломы кубовидной и клиновидных костей:
– I тип: переломы кубовидной кости
– II тип: переломы клиновидных костей
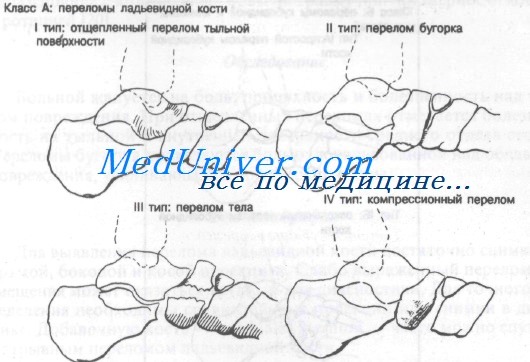
Класс А: переломы ладьевидной кости
Отщепленный перелом I типа обычно является результатом резкого сгибания с инверсией стопы. При этом натягивается таранно-ладьевидная суставная капсула и может произойти отрыв дорсальной поверхности ладьевидной кости. Перелом бугристости II типа, как правило, возникает при резкой эверсии стопы. Эверсия стопы приводит к сильному натяжению сухожилия задней большеберцовой мышцы, которое может оторвать часть бугристости ладьевидной кости. Переломы тела III типа и компрессионные переломы IV типа встречаются редко.
Упомянутые прежде механизмы повреждения включают резкое переразгибание с компрессией, прямую травму или чрезмерное огибание с ротацией.
Больной жалуется на боль, припухлость и болезненность над местом повреждения. При отщепленных переломах отмечается болезненность на тыльной и внутренней поверхности среднего отдела стопы. Переломы бугорка проявляются болью, локализованной над областью повреждения, усиливающейся при эверсии стопы.
Для выявления перелома ладьевидной кости достаточно снимков в прямой, боковой и косой проекциях. Слабо выраженный перелом без смещения может оказаться трудным для диагностики. Для точного определения необходимы сравнительные проекции или снимки в динамике. Добавочную кость — os tibiale externum — часто можно спутать с отрывным переломом ладьевидной кости.
Дорсальный отщепленный перелом нередко сочетается с повреждением связок наружной лодыжки. Перелом бугристости часто сопровождается переломом кубовидной кости.
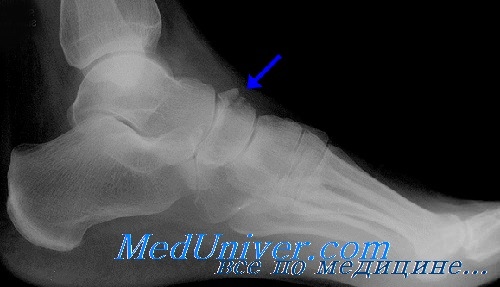
Лечение перелома ладьевидной кости
Класс А: I тип (дорсальный отщепленный перелом). Небольшой отщепленный перелом лечат симптоматически применением льда, приподнятым положением конечности и наложением эластической давящей повязки с ходьбой на костылях в течение 2 нед или до стихания боли. Давящую повязку накладывают от среднего отдела предплюсны до уровня выше голеностопного сустава, включая пятку. При отщеплении большого фрагмента необходим короткий гипсовый сапожок на 3—4 нед.
Класс А: II тип (перелом бугорка). Неактивных больных можно лечить симптоматически применением льда, приподнятым положением конечности и давящей эластической повязкой от среднего отдела предплюсны до места выше голеностопного сустава. Эти больные пользуются при ходьбе костылями до стихания болей. Повязку необходимо менять каждые 10 дней на протяжении 4 нед. Активные больные требуют хорошо отмоделированного гипсового сапожка с продольным сводом и внутренним вкладышем-супинатором сроком на 4 нед.
Класс А: III тип (перелом тела ладьевидной кости), IV тип (компрессионный перелом). Перелом тела без смещения следует лечить ношением хорошо отмоделированного гипсового сапожка ниже коленного сустава в течение 6—8 нед. После этого следует носить продольный супинатор. У ходячих больных перелом тела ладьевидной кости со смещением требует открытой репозиции с внутренней фиксацией. Больных на постельном режиме можно лечить симптоматически давящей эластопластической повязкой. Переломовывихи ладьевидной кости требуют открытой репозиции с внутренней фиксацией.
Переломы бугра ладьевидной кости часто осложняются несращением. После переломов тела может развиться асептический некроз или травматический артрит.
– Также рекомендуем “Перелом кубовидной или клиновидных костей. Диагностика и лечение”
Оглавление темы “Переломы костей голени, стопы”:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
