Осложнения при переломе ладьевидной кости стопы

Naviculare поддерживает свод стопы
В статье рассматриваются наиболее частые причины повреждения ладьевидной кости (naviculare). Описываются симптомы, методы диагностики и основные принципы лечения.
Стопа состоит из множества структурных элементов, выполняющих функцию опоры. Перелом ладьевидной кости стопы лишает человека возможности не только активно передвигаться, но и стоять.
Анатомия стопы
Стопа человека представлена тремя отделами — предплюсна, плюсна и пальцы. Кости, составляющие стопу довольно многочисленны.
Naviculare является одной из самых мелких костей среднего отдела (предплюсны). Располагается она рядом с внутренней частью ступни, к ней прикреплено сухожилие задней большеберцовой кости, благодаря чему обеспечивается поддержка стопы.

Naviculare относится к среднему отделу стопы
Причины и виды переломов
Как правило, причинами переломов naviculare являются:
- прямая травма — падение на стопу тяжелого предмета;
- непрямая травма — происходит при насильственном сгибании или скручивании стопы в области подошвы;
- ДТП — чаще всего развиваются компрессионные переломы;
- усталостные переломы — характерны для профессиональных спортсменов и танцоров;
- неудачное падение с высоты.
Чаще всего перелом naviculare сопровождается вывихами и переломами других костей. Специалисты выделяют несколько видов ее переломов.
Таблица. Классификация переломов.
| Виды переломов | Фото |
| Компрессионный перелом — отломки костей вдавливаются друг в друга. |
Чаще всего возникает при ДТП |
| Отрыв горизонтальной пластинки |
При падении на ноги с высоты происходит отрыв горизонтальной пластинки |
| Перелом в саггитальном направлении | Саггитальный перелом |
| Отрыв фрагмента бугристости |
Образуется свободно лежащий отломок кости |
Так же специалисты выделяют открытые и закрытые переломы и переломы со смещением и без смещения костных отломков.
Симптоматические проявления перелома
Общим симптомом переломов является резкая боль, развивающаяся сразу после перелома. Из-за интенсивных болевых ощущений пострадавший не в состоянии опереться на конечность.
Он старается держать стопу повернутой кнутри, и не может повернуть ее кнаружи. В области перелома появляется гематома и отек. Смещение отломков проявляется крепитацией при пальпации стопы.
Перелом может сочетаться с вывихом. Стопа приобретает неестественное положение. Деформация стопы может проявиться через несколько дней после перелома.
Наиболее опасным считается открытый перелом. При первичном открытом переломе на дне образовавшейся раны видны отломки кости. При вторичном открытом переломе отломок прорывает кожные покровы и выходит наружу.
У пострадавшего может развиться кровотечение и болевой шок, проявляющийся бледностью кожных покровов, холодным потом, учащением сердцебиения и поверхностным дыханием. При таких симптомах необходимо оказать первую медицинскую помощь как можно быстрее.
Оказание первой помощи
Сразу после получения травмы пострадавшему необходимо оказать первую медицинскую помощь. Чтобы уменьшить боль и отечность, человеку предлагают принять обезболивающий препарат и прикладывают к области перелома лед, завернутый в несколько слоев ткани. Затем пострадавшую конечность нужно иммобилизировать с помощью подручных средств.
Импровизированные шины накладываются на всю поверхность стопы, захватывая место перелома и голеностопный сустав. Таким образом будет удобно транспортировать пострадавшего до медицинского учреждения. При открытом переломе необходимо срочно вызвать машину скорой помощи, а до ее прибытия постараться остановить кровотечение и обработать рану антисептиком.
Категорически запрещено самостоятельно вправлять смещенные или торчащие кости.
Диагностика
Врач — травматолог ставит диагноз на основании анамнеза, осмотра и опроса пациента и на основании рентгенологического исследования.
Пациенту делается рентген в двух проекциях — боковой и прямой, и в третьей — под углом 45 градусов. Если на рентгенографии ничего не видно, но имеются клинические проявления перелома, выполняется МРТ или КТ.

Для диагностики проводится рентгенологическое исследование как минимум в двух проекциях
На основании клинических и инструментальных исследований ставится диагноз и назначается лечение.
Лечение перелома
Лечение этой травмы осуществляется с помощью разных методов, выбор которых зависит от характера перелома, степени тяжести и сопутствующих заболеваний пациента.
Основными принципами терапии являются:
- устранение боли и отека;
- точное сопоставление отломков;
- назначение медикаментозного лечения и процедур, способствующих быстрому срастанию кости;
- восстановление функций стопы.
Лечение проводится консервативными или оперативными методами.
Консервативная терапия
В зависимости от того, каким является перелом — со смещением или без смещения костных отломков проводятся различные мероприятия.
- Перелом без смещения отломков. На пораженную конечность накладывается гипсовая повязка типа «сапожок», в подошву которого помещен металлический супинатор для предотвращения уплощения свода стопы. Продолжительность иммобилизации до 8 недель.
- Перелом с незначительным смещением. Хирург с ассистентом проводят сопоставление отломков ручным способом под наркозом или внутрикостным обезболиванием. Затем проводится рентгенография, и в случае удачного сопоставления отломков ногу иммобилизуют с помощью гипсовой повязки «сапожок».
- Переломовывих с большим смещением отломков. В этом случае вправление производят с помощью аппарата конструкции Черкес-Заде. Через пяточную кость и через головки плюсневых костей вводятся две спицы Таким образом легко достичь вправления смещенного отломка.
В более сложных случаях, или если консервативная терапия не дала положительных результатов, проводится оперативное вмешательство.
Хирургическое лечение
Оперативное лечение показано в случае острых травматических переломов, а также переломов бугристости со значительным смещением отломков. Проводятся операции открытой репозиции отломков и остеосинтеза. Как это происходит, объяснит специалист в видео в этой статье.
Медикаментозное лечение
Медикаментозная терапия включает в себя использование обезболивающих и противовоспалительных препаратов, антибиотиков — для предотвращения развития инфекции при открытых переломах, препаратов кальция, магния, железа. Также рекомендовано принимать иммуномодулирующие препараты, витамины и БАДы.
После снятия гипса, для снятия болевых ощущений и отеков можно использовать местные средства в виде гелей, мазей и кремов. Они широко представлены в аптеках и цена на них доступна каждому.
Восстановительный период
Восстановление довольно длительное, из-за недостаточности кровоснабжения, так как эту кость окружают только мелкие кровеносные сосуды.
Через несколько дней после операции назначаются различные физиопроцедуры, которые проводятся прямо через гипс или специальное отверстие в нем.
Наиболее эффективными считаются:
- электромагнитное поле ультравысокой частоты — ускоряет заживление и снижает воспалительную реакцию;
- магнитотерапия оказывает выраженный противовоспалительный и обезболивающий эффект;
- ультрафиолетовое облучение перелома необходимо для образования витаминаD;
- электрофорез препаратами кальция — лекарство поступает непосредственно в область перелома, что позволяет ускорить процесс сращения костных отломков.
Внимание! Восстановления полных функций стопы можно с помощью регулярного выполнения спортивных упражнений. Комплекс ЛФК подбирается врачом или методистом индивидуально для каждого пациента. Занятия проводятся под наблюдением специалиста.
После того, как пациент усвоит технику выполнения упражнения, ему выдается подробная инструкция, и он сможет заниматься самостоятельно. После занятий полезно провести сеанс массажа.

Упражнения выполняются от простого к сложному
Перелом ладьевидной кости стопы достаточно трудно поддается лечению. Через месяц после снятия гипса необходимо сделать контрольную рентгенограмму, чтобы предотвратить возможность вымывания кальция и повторного перелома.
Трудоспособность при данной травме наступает через 3-6 месяцев, при условии адекватного лечения и выполнения пациентом всех рекомендаций врача.
Источник
При травмировании костей чаще всего встречаются переломы верхних или нижних конечностей, вследствие чего нередко происходит нарушение целостности ладьевидной кости запястья или стопы. Переломы последних встречаются реже, но вследствие такой травмы может остаться хромота и хронические боли в поврежденной ноге. Опасность переломов ладьевидных костей в том, что их часто путают с ушибом или трещиной в силу слабо выраженной симптоматики. Но отсутствие своевременного лечения может повлечь осложнения, а также ограничения работоспособности и подвижности больной конечности.
1
Анатомия запястья и стопы, виды переломов
Ладьевидная кость запястья (на латыни os scaphoideum) является важным элементом верхней конечности и помогает координировать движения руки. Ее можно почувствовать, выполнив пальпацию в области «анатомической табакерки» – впадине между сухожилиями большого пальца и отводящей мышцы. Особенность структуры запястья в том, что кости фиксируются лишь связками, они очень мягкие и не имеют надкостницы. Отсутствие последней обуславливает их плохое кровоснабжение, что имеет важное значение в лечении переломов.
Ладьевидная кость стопы (на латыни os naviculare pedis) расположена в ее среднем отделе, соединяется с таранной, кубовидной и клиновидными костями. Стопа состоит из 26 соединенных хрящевой тканью костей. Такое строение конечности делает ее очень гибкой и одновременно уязвимой – при нарушении целостности ладьевидной часто повреждаются и расположенные рядом кости.
По направлению линии повреждения возможны 2 вида нарушения целостности ладьевидной кости: поперечные и косые. По локализации выделяют 4 варианта переломов:
- 1. Средней трети.
- 2. Проксимальной трети.
- 3. Дистальной трети.
- 4. Бугорка.
Повреждения бывают со смещением и без него, а также внутрисуставные и внесуставные. Переломы практически всегда закрытые. Если происходит травмирование мягких тканей, то их провоцируют действия повреждающего фактора, а не костные обломки.
Перелом плюсневой кости стопы: признаки и лечение
2
Причины и признаки травмы
Перелом ладьевидной кости кисти возникает чаще всего при падении на вытянутую руку. Происходит переразгибание в зоне кистевого сустава. Максимальную нагрузку получает ладьевидная кость. Иногда травмирование становится следствием прямого воздействия. Перелом ладьевидной кости стопы относится к костным повреждениям средней части ступни. Нарушение целостности происходит при сильном сжатии конечности или падении на нее массивного предмета. Другими причинами перелома становятся занятия спортом или дорожно-транспортные происшествия.
Симптоматика при нарушении целостности ладьевидной кости часто напоминает ушиб или трещину.
Перелом ладьевидной кости кисти
Признаки перелома кисти:
- боль в области «анатомической табакерки», усиливающаяся при движениях или надавливании;
- припухлость в пораженной области;
- крепитация (хруст) отломков;
- ограничение функционирования руки.
Возможно появление кровоизлияния вокруг запястья вследствие повреждения связок.
Симптомы перелома ладьевидной кости стопы:
- ноющая боль, усиливающаяся при ходьбе;
- появление отека вокруг травмированного участка;
- при переломе со смещением на тыльной стороне стопы выпирает видимый бугор.
Ладьевидная кость стопы
Если дискомфорт в поврежденной конечности не проходит в течение дня – высока вероятность перелома.
Почему болит запястье правой или левой руки и что делать?
3
Диагностика и первая помощь
Диагностика начинается со сбора анамнеза и осмотра. Пациент сообщает о причине, спровоцировавшей травму. Также специалисту необходимо знать о перенесенных недугах опорно-двигательного аппарата. Затем доктор начинает осмотр поврежденного участка. Пальпация позволяет выявить место, которое максимально болит. Врач может попросить пациента выполнить движения травмированной конечностью.
Для уточнения вида травмы назначается рентгенография лучезапястного или голеностопного сустава в 2 проекциях: прямой и боковой. При переломе без смещения линия разлома может быть не видна на снимке. Выполняют шинирование и назначают повторную процедуру через 10 дней. За этот период времени происходит резорбция кости. Повторная рентгенограмма показывает щель по линии излома. Иногда становится необходимой компьютерная томография для получения трехмерного изображения поврежденной кости.
После получения травмы необходимо оказать больному первую помощь. На ноге или руке нужно зафиксировать повязку, поскольку движение конечности или напряжение мышц провоцируют смещение костных отломков и травмирование мягких тканей. Для уменьшения дискомфортных ощущений можно зафиксировать на пораженном месте холодный компресс (бутылку с водой, снег, лед, мокрое полотенце, кусок замороженного мяса и т. д.). Держать его нужно, проложив между ним и кожными покровами ткань. Время воздействия холода – не более 15 минут, иначе может произойти обморожение. Нельзя допускать загрязнения открытой раны.
Классификация, симптомы и методы лечения перелома голени
4
Терапия и возможные последствия
При переломах с отсутствием смещения выполняется обездвиживание травмированного сустава (иммобилизация). На руку – от сустава локтя до пястных костей – с обязательной фиксацией большого пальца накладывается гипсовая повязка. При травмировании стопы необходима повязка «сапожок». Она накладывается от плюснефаланговых суставов до середины голени, с фиксацией сустава в области голеностопа. Под свод стопы вправляют предотвращающий уплощение стопы металлический супинатор. Гипсование необходимо на срок от 1 до 3 месяцев. При ослаблении повязки выполняется ее обновление. Раз в месяц проводится рентгенологический контроль. Сроки сращения перелома индивидуальны и зависят от его локализации, состояния здоровья, возрастной категории пациента, повреждения связок. Самый благоприятный вариант заживления – через формирование костной мозоли.
При многооскольчатом переломе со смещением отломков или при невозможности другим образом сопоставить осколки необходимо хирургическое вмешательство, целью которого является стабилизация поврежденной конечности. Во время операции специалист через разрез длиной 3-5 мм корректирует костные фрагменты, скрепляет их имплантатом (винтом).
Если повреждение срослось в неправильном положении, необходим разрез и проведение остеотомии (искусственного перелома), чтобы восстановить правильную анатомию конечности.
Если ладьевидная кость ломается более чем на 2 части, проводится операция, даже с полным удалением костных отломков. Опустевшее место закрывают специальным костным трансплантатом. Для этого чаще всего применяют части большеберцовой кости.
Несвоевременно проведенная терапия может стать причиной появления осложнений, например:
- неправильного сращения кости – под небольшим углом;
- контрактуры – ограничения подвижности конечности;
- остеоартроза – нарушения дистрофического характера в суставе;
- асептического некроза – отмирания костной ткани на фоне недостаточного кровоснабжения;
- анкилоза – неподвижность сустава.
Удаление ладьевидной кости приводит к ухудшению подвижности кисти из-за сильной деформации. При устранении этого фрагмента из стопы меняется походка, появляется хромота.
5
Восстановительный период
Для сокращения риска развития осложнений, стимуляции метаболических процессов через 4-5 недель после травмирования рекомендуется начинать выполнять комплекс специальных упражнений.
Сначала делаются круговые, маятниковые движения в лучезапястном, локтевом суставах, упражнения на сгибание и разгибание пальцев. Через 14 дней нагрузки усиливаются, добавляются комплексы на станке и с гимнастическим мячом. Спустя некоторое время включаются отжимания, ходьба, упражнения на шведской стенке, подтягивания, приседания.
Могут быть назначены физиотерапевтические процедуры:
- лазеротерапия;
- парафин-озокеритовые аппликации;
- магнитотерапия;
- электрофорез;
- массаж.
Полное восстановление возможно через 4-5 месяцев.
После перелома ладьевидной кости стопы в течение года для профилактики плоскостопия нужно носить ортопедическую обувь и стельки, специальные супинаторы.
Источник
Анатомия ладьевидной кости
Ладьевидная кость является ключевой костью продольного свода стопы. Она располагается на вершине продольного свода стопы между головкой таранной костью и тремя клиновидными костями. Особая анатомия делает эту кость своего рода уникальным связующим звеном между задним и средним отделом стопы.
Боковая поверхность ладьевидной кости является точкой прикрепления для сухожилия задней большеберцовой мышцы. Эта мышца осуществляет поддержку продольного свода стопы. При дисфункции задней большеберцовой мышцы развивается плоскостопие.
Также ладьевидная кость служит местом прикрепления для различных связок стопы.
Ладьевидная кость практически со всех сторон покрыта хрящом, поэтому сосуды проникают в эту кость лишь в области нескольких ее поверхностей.
Виды переломов ладьевидной кости
Выделяют 4 типа переломов ладьевидной кости:
- отрывные переломы
- стрессовые переломы
- переломы бугристости
- переломы тела ладьевидной кости.
Лечение этих переломов определяется характером и механизмом повреждения и подробно разбирается ниже.
Отрывные переломы ладьевидной кости
Причиной отрывного перелома становится форсированное подошвенное сгибание стопы.
От ладьевидной кости отрывается костный фрагмент с прикрепляющейся к нему таранно-ладьевидной связкой. Такой перелом является наиболее распространенным типом перелома ладьевидной кости.
По статистке подобные переломы составляли 47% всех переломов ладьевидной кости стопы.
Пациенты с этими переломами обычно рассказывают об остром развитии боли и появлении отека стопы, сложностью при ходьбе и усилении боли при подошвенном сгибании стопы.
При осмотре можно увидеть отек тыла стопы, кровоизлияния (синяки) и локальную болезненность при ощупывании в области ладьевидной кости и/или таранно-ладьевидного сустава.
Пациентам с подозрением на перелом ладьевидной кости показана рентгенография стопы в трех проекциях.
При обнаружении отрывного перелома особое внимание следует обратить на средний отдел стопы, а также латеральные (наружные) связки голеностопного сустава.
Сочетанные повреждения среднего отдела стопы и латеральных связок голеностопного сустава встречаются довольно часто.
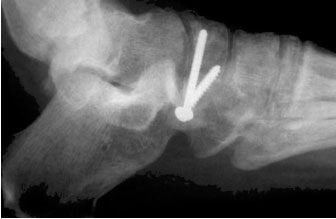
Отрывной перелом бугристости ладьевидной кости (стрелка).
Подобные переломы хорошо поддаются консервативному лечению, которое в большинстве случаев позволяет добиться хороших отдаленных клинических результатов.
Консервативное лечение
Отрывные переломы ладьевидной кости в большинстве случаев можно лечить консервативно.
В таких случаях рекомендуют иммобилизацию, характер которой, однако, может быть разный.
При небольших размерах фрагмента можно ограничиваться эластичным бинтованием.
При более значительных размерах фрагмента или если пациент по тем или иным причинам не переносит лечение эластичным бинтованием, возможна иммобилизация ортопедическим ботинком или даже короткой гипсовой шиной.
Продолжительность иммобилизации зависит от переносимости нагрузки и наличия/отсутствия сопутствующих повреждений среднего отдела стопы и латеральных связок голеностопного сустава.
Обычно иммобилизация продолжается 4 недели, по истечении которых разрешается постепенное увеличение нагрузки на ногу по мере переносимости такой нагрузки.
Хирургическое лечение
Оперативное лечение в свежих случаях бывает показано редко. Показаниями к операции являются неустранимое смещение или выраженный подвывих среднего отдела стопы, обусловленные размерами фрагмента.
Костные фрагмент фиксируется стягивающими винтами. Если фиксация винтами невозможна, можно воспользоваться пластинками для малых фрагментов. В связи с близким расположением конструкций к поверхности кожи они могут стать источником проблем при ношении обуви, в таких случаях после сращения перелома металлоконструкции подлежат удалению.

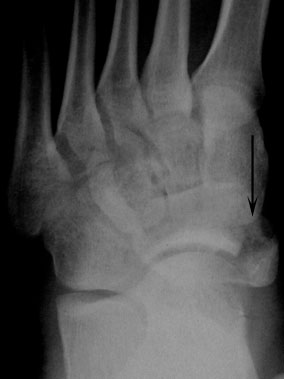
Рентгенограмма после стабилизации перелома бугристости ладьевидной кости стягивающими винтами.
В несвежих случаях показаниями к операции могут быть ложный сустав ладьевидной кости, наличие болезненного костного выступа на тыльной поверхности стопы.
Переломы бугристости ладьевидной кости
Переломы бугристости ладьевидной кости чаще всего возникают в результате форсированного поворота стопы кнаружи.
В этом положении натягиваются прикрепляющиеся к бугристости сухожилие задней большеберцовой мышцы и дельтовидная связка, в результате чего происходит ее отрыв.
Пациенты указывают на наличие в анамнезе характерной травмы стопы, сопровождающейся ее подворачиванием, после которой появляется боль по внутреннему краю стопы. Эта боль усиливается при нагрузке весом.
Консервативное лечение
Консервативное лечение при подобных переломах наиболее предпочтительно.
Смещение при этих переломах чаще всего выражено минимально, а последствия отсроченного хирургического лечения в случаях формирования ложного сустава незначительны.
Лечения заключается в иммобилизации и ограничении нагрузки на стопу в течение 4 недель.
Варианты иммобилизации могут быть разные и выбор их зависит от выраженности болевого синдрома при нагрузке и уровня комфорта пациента.
Это могут быть эластичное бинтование, ортопедический ботинок или короткая гипсовая или полимерная повязка, допускающая возможность нагрузки на стопу.
Для устранения избыточного натяжения сухожилия задней большеберцовой мышцы возможно использование ортопедических стелек, поддерживающих продольный свод стопы.
Хирургическое лечение
При значительном смещении или наличии крупных фрагментов в свежих случаях рекомендуется открытая репозиция и внутренняя фиксация. Фрагменты обычно фиксируются одним или двумя стягивающими винтами. После операции стопа иммобилизируется гипсовой шиной на протяжении 2 недель, которая затем переводится в циркулярную гипсовую повязку или меняется на ортопедический ботинок еще на 6 недель, по истечение которых нагрузка постепенно увеличивается до полной.
В несвежих случаях у некоторых пациентов на рентгенограммах можно видеть признаки формирования ложного сустава.
При ложном суставе показана операция, заключающаяся в иссечении несросшегося костного фрагмента и рефиксации сухожилия задней большеберцовой мышцы к подготовленному в теле ладьевидной кости ложу.
Для рефиксации сухожилия можно использовать шовные якоря или костные швы. Реабилитация в таких случаях аналогична случаям свежих реконструкций.
Переломы тела ладьевидной кости
Благодаря наличию прочных связочных структур, прикрепляющихся к ладьевидной кости стопы, переломы тела ладьевидной кости встречаются нечасто.
Наиболее распространенным механизмом таких повреждений, является прямая нагрузка в результате падения с высоты и приземления на стопу.
В результате такого механизма травмы могут формироваться самые различные варианты повреждений: от переломов без смещения до тяжелых переломо-вывихов с вторичными повреждениями клиновидных костей.
Врачи выделяют три типа переломов.
1 тип — это поперечный перелом ладьевидной кости с формированием фрагмента, составляющего менее 50% тела ладьевидной кости.
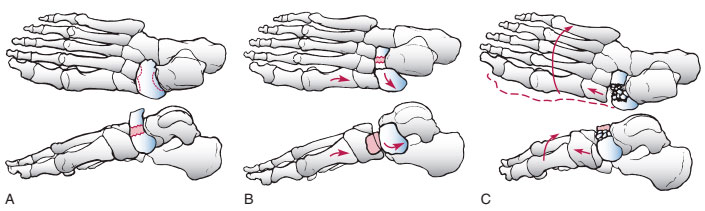
Классификация переломов тела ладьевидной кости. А, тип 1. В, тип 2. С, тип 3.
2 тип является самым распространенным типом переломов и характеризуется наличием поперечной линии перелома и значительным смещением отломков.
3 тип перелома характеризуется раздроблением тела ладьевидной кости. Крупные фрагменты при этом находятся в состоянии подвывиха или вывиха, что приводит к изменению нормального контура края стопы.
Пациенты обычно рассказывают об эпизоде травмы, механизм и сила которой могут вполне соответствовать наблюдаемому характеру перелома. Пациентов необходимо обследовать на предмет переломов других отделов стопы.
Наиболее частым механизмом травмы является падение с высоты.
При осмотре у многих пациентов даже в самых свежих случаях будет обращать на себя внимание выраженный отек стопы.
У некоторых пациентов с переломо-вывихами стопа будет в значительной степени деформирована.
Наиболее выраженная болезненность и кровоизлияния обычно локализуются в области среднего отдела стопы.
Пациентам выполняется рентгенография в трех проекциях, а в случаях выраженной деформации стопы — компьютерная томография.
При значительном смещении/вывихе как можно раньше должна быть предпринята попытка закрытой репозиции с последующей внешней иммобилизацией.
Подобные повреждения характеризуются выраженным отеком мягких тканей, поэтому стопе всегда следует придавать возвышенное положение. Нагрузка на стопу полностью исключается.
Лечение переломов ладьевидной кости стопы
Консервативное лечение
Переломы тела ладьевидной кости нередко сочетаются с подвывихами и вывихами, поэтому далеко не все из них можно лечить консервативно. Консервативное лечение показано пациентам, у которых по тем или иным причинам невозможно хирургическое лечение или которые не будут после операции передвигаться с опорой на оперированную ногу.
Хирургическое лечение
При выборе времени хирургического вмешательства следует принимать во внимание состояние пациента в целом и характер имеющегося у него повреждения.
При невправимых вывихах, открытых переломах, повреждении сосудов и нервов или мягких тканей, как правило, показано хирургическое лечение в экстренном порядке.
Первичной задачей таких операций является устранение вывихов костей и восстановление более или менее приемлемой формы стопы.
Это уменьшит отек мягких тканей и снизит вероятность развития некроза кожи или мягких тканей.
Фиксация костей и суставов может быть выполнена с использованием спиц Киршнера или аппаратов внешней фиксации.
Чрескожная фиксация является эффективным методом временной стабилизации свежих переломов и/или вывихов костей стопы.
Наружные фиксаторы обеспечивают б?льшую стабильность фиксации при переломах и нестабильных вывихах.
Окончательными методами лечения являются открытая репозиция и внутренняя фиксация пластинами и винтами.
Окончательная фиксация перелома возможно только после достаточного уменьшения отека, что определяется появлением «морщинок» на коже.
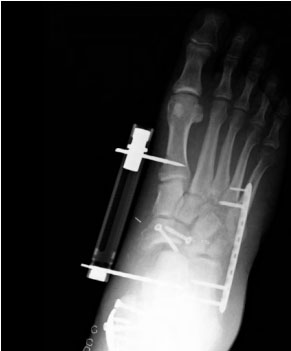
У данного пациента имел место перелом тела ладьевидной кости, а также размозжение костей наружного края стопы. На уровне латеральной колонны переломы фиксированы мостовидной пластиной, обеспечивающей возможность сохранения длины латеральной колонны. Перелом ладьевидной кости фиксирован стягивающими винтами, а для сохранения длины медиальной колонны и разгрузки ладьевидной кости использован наружный фиксатор.
Внутренняя фиксация на сегодняшний день считается золотым стандартом лечения переломов со смещением.
Результаты анатомичной репозиции переломов с их внутренней фиксацией лучше, чем при консервативном лечении.
Поэтому на сегодняшний день золотым стандартом лечения переломов ладьевидной кости является открытая репозиция и внутренняя фиксация во всех случаях, где это возможно, и как можно в более ранние сроки, когда позволит состояние мягких тканей. Такая тактика позволяет уменьшить риск деформации стопы, несращения перелома или развития остеонекроза ладьевидной кости.
Для фиксации фрагментов ладьевидной кости можно использовать мини-винты, а для внутрисуставных фрагментов — биодеградируемые винты. Разработаны ряд специальных пластин, обеспечивающих возможность введения винтов в ладьевидную кость в различных плоскостях.
Очень давно применяется такой метод лечения переломов ладьевидной кости, как артродез таранно-ладьевидного сустава. Артродез это замыкание и сращение близлежащих с ладьевидной костью суставов.
На сегодняшний день артродез в свежих случаях рекомендуется только при многооскольчатых переломах, которые невозможно синтезировать или удержать в нужном положении в связи с их выраженной нестабильностью.
Артродез является основным методом лечения в несвежих случаях после уже проведенного и оказавшегося неэффективным консервативного или оперативного лечения.
Артродез показан в случаях посттравматического артрита, деформации стопы вследствие неправильной консолидации перелома, при ложных суставах.
Реабилитация после операции
После операции на две недели стопа фиксируется задней гипсовой шиной. По истечении этого периода выполняется контрольный осмотр, снимаются швы и еще на 4 недели накладывается циркулярная гипсовая или полимерная повязка.
Через 6 недель после операции выполняется контрольная рентгенография, гипсовая повязка меняется на ортопедический ботинок, однако нагрузка на стопу по-прежнему не разрешается до 8-10 недель после операции.
Полная нагрузка допускается через 12 недель после операции при условии наличия рентгенологических признаков сращения перелома и отсутствия укорочения медиальной колонны (внутреннего края) стопы.
Осложнения
Осложнения при хирургическом и консервативном лечении переломов ладьевидной кости встречаются достаточно часто.
Наиболее вероятны такие осложнения, как частичный аваскулярный некроз ладьевидной кости, ложный сустав, укорочение медиальной колонны стопы, посттравматический артрит, остеонекроз ладьевидной кости.
Некоторые из этих поздних осложнений нередко остаются бессимптомными, а другие, наоборот, достаточно сложно поддаются лечению.
Задачами лечения являются восстановление опорной функции стопы и избавление пациента от боли.
При наличии остеонекроза или ?



