Парез кишечника при переломе позвоночника
Парез кишечника – состояние, сопровождающее многие тяжелые заболевания и характеризующееся постепенным уменьшением тонуса кишечной стенки и параличом мускулатуры кишечника. Основные проявления пареза кишечника: равномерное вздутие живота, тошнота, рвота, отсутствие кишечных шумов, эксикоз, тахикардия, вторичная дыхательная недостаточность. Диагностика включает обзорную рентгенографию, УЗИ и КТ органов брюшной полости, колоноскопию, ирригоскопию. Лечение пареза кишечника комплексное: консервативная стимуляция моторики, симптоматическая терапия, декомпрессия кишечника, хирургические мероприятия.
Общие сведения
Парез кишечника является довольно распространенным проявлением патологии внутренних органов. Так, паралич мускулатуры кишечной стенки в 25% случаев развивается на фоне острой патологии органов брюшной полости, реже – при тяжелых заболеваниях сердечно-сосудистой системы, легких, при генерализованной инфекции, эндогенной интоксикации. Среди хирургических пациентов всех профилей парез кишечника диагностируется лишь у 0,2%. Более 70% больных с этой патологией находятся в возрасте старше 60 лет, поэтому кишечный паралич обычно считают заболеванием старческого возраста. Между тем, парез кишечника также может встречаться у новорожденных, детей разного возраста, беременных. Паралитическая непроходимость кишечника у беременных является очень тяжелой патологией, развивающейся в одном случае на 50 тыс. беременностей. Чаще всего данное состояние возникает во втором либо третьем триместре, характеризуется высоким уровнем опасности, как для матери, так и для ребенка.
Парез кишечника
Причины
Парез кишечника может развиться в результате интраперитонеального либо ретроперитонеального воспалительного процесса (при перитоните, забрюшинных флегмонах и других заболеваниях). Причиной данной патологии может быть нарушение кровоснабжения кишечника с развитием ишемии (при разрыве аневризмы брюшного отдела аорты, острой коронарной недостаточности и необратимой ишемии миокарда) или нарушение иннервации (при травматическом или опухолевом повреждении спинного мозга, угнетении синтеза ацетилхолина в нервных окончаниях, приеме блокаторов кальциевых каналов). Рефлекторный парез развивается при почечной колике, осложненном течении пневмонии. Также возможно нарушение моторики при эндогенных и экзогенных интоксикациях, оперативных вмешательствах.
В патогенезе пареза кишечника выделяют несколько стадий. На первом этапе формируется паралич гладкой мускулатуры кишечника, перистальтика постепенно замедляется, вплоть до полной остановки моторики кишечной стенки. Вторая фаза характеризуется застоем жидкого содержимого и газов в просвете тонкого и толстого кишечника, за счет чего прогрессивно растет внутрикишечное давление, а также диаметр кишки. Третий этап связан с нарастанием интоксикации, формированием полиорганной недостаточности. Парез кишечника может локализоваться как в определенном отделе кишечника, так и поражать всю тонкую и толстую кишку.
Риск развития пареза кишечника выше у пациентов, принимающих определенные медикаменты (способные угнетать перистальтику), имеющих серьезные дисэлектролитные и метаболические расстройства, особенно на фоне тяжелой инфекционной и интеркуррентной патологии.
Симптомы пареза кишечника
Пациенты с парезом кишечника предъявляют жалобы на вздутие живота; умеренные распространенные боли в животе, не имеющие четкой локализации и не склонные к иррадиации; тошноту и рвоту. В начале заболевания в рвотных массах содержится съеденная пища, желудочный сок; с течением времени рвотные массы приобретают каловый характер. Около 40% пациентов жалуются на запоры и отсутствие отхождения газов, однако у другой половины газы и кал могут отходить даже после развития клиники пареза кишечника. То же касается и повышения температуры – субфебрильная лихорадка отмечается не более чем у половины больных, чаще всего это говорит о наличии осложнений (перфорация кишечной стенки, перитонит).
Значительное вздутие живота на фоне пареза кишечника приводит к смещению диафрагмы и сдавлению органов грудной полости. Клинически это проявляется одышкой, поверхностным дыханием, тахикардией, артериальной гипотензией. Кроме того, длительная рвота на фоне пареза кишечника может приводить к обезвоживанию, проявляющемуся сухостью слизистых и кожи, снижением темпа диуреза.
При осмотре обращает на себя внимание прогрессирующее увеличение окружности живота (в некоторых случаях гастроэнтерологи и хирурги учитывают этот признак при оценке степени тяжести пареза кишечника). При пальпации живот умеренно болезненный (как при наличии ишемических процессов в стенке кишки, так и без них); аускультативно обращает на себя внимание значительное уменьшение интенсивности или полное отсутствие кишечных шумов. Определяется положительный симптом Лотейссена – на фоне полной тишины в брюшной полости выслушиваются дыхательные шумы, сердечные тоны. Пальцевое исследование прямой кишки выявляет расширенную и пустую ректальную ампулу.
К осложнениям пареза кишечника относят ишемию кишечной стенки с последующей перфорацией и перитонитом. Самопроизвольные перфорации случаются редко, но частота этого осложнения значительно возрастает при проведении колоноскопии и других вмешательств. Существует несколько признаков, указывающих на высокую вероятность прободения кишки: увеличение диаметра начальных отделов толстого кишечника (слепая кишка) более 120 мм, длительность пареза кишечника более шести суток. Летальность увеличивается в два раза при увеличении диаметра более 140мм, в пять раз – при длительности заболевания более семи суток.
Кровотечения встречаются довольно редко, в основном связаны с предшествующей патологией кишечника, тяжелой ишемией кишечной стенки. Если ишемия прогрессирует, формируется некроз, проявляющийся появлением пузырьков газа, как в толще кишечной стенки, так и в портальной вене. После регресса патологических изменений возможно формирование дивертикулов кишечника.
Диагностика пареза кишечника
Консультация гастроэнтеролога и хирурга позволяет установить клинические критерии пареза кишечника: наличие кишечной непроходимости, исключение механических причин этого состояния, установление этиологических факторов пареза.
Наименее чувствительным методом диагностики пареза кишечника считается обзорная рентгенография органов брюшной полости в трех позициях (вертикально, горизонтально, латеропозиция). На снимках визуализируются равномерно заполненные газом петли тонкой и толстой кишки, горизонтальные уровни жидкости (при этом типичные чаши Клойбера отсутствуют), расположенные на одном уровне. Основным критерием является отсутствие механических факторов непроходимости.
УЗИ и МСКТ органов брюшной полости являются более специфическими и чувствительными методиками, во время которых выявляются растянутые кишечные петли, горизонтальные уровни жидкости, повышенная пневматизация кишки. КТ позволяет точно определить наличие или отсутствие причин для пареза и непроходимости кишечника, выявить газ в толще его стенки, определить степень ишемии тонкой и толстой кишки.
Дифференцировать механическую и динамическую непроходимость (парез кишечника) позволяет ирригоскопия – в пользу пареза говорит полное заполнение толстого кишечника контрастом менее чем за четыре часа. Более безопасным и эффективным является выполнение колоноскопии с последующей декомпрессией кишечника. Дифференцировать парез кишечника следует с механической кишечной непроходимостью, копростазом, некоторыми инфекционными и паразитарными заболеваниями.
Лечение пареза кишечника
Лечение пациентов с парезом кишечника должно проводиться в отделении интенсивной терапии либо хирургии, с переводом в отделение гастроэнтерологии после улучшения состояния. Начинают терапию с консервативных мероприятий: разгрузки кишечника путем выведения газов (толстый желудочный зонд, газоотводная ректальная трубка), отмены энтеральной нагрузки, терапии основного заболевания (причины развития пареза кишечника), коррекции водно-электролитных и метаболических нарушений. В качестве мероприятий, улучшающих состояние пациента и ускоряющих разрешение пареза, рекомендуют использование жевательной резинки (существует ряд научных работ в области гастроэнтерологии, указывающих на стимуляцию перистальтики при жевании), умеренную физическую активность, коленно-локтевое положение больного.
Консервативная терапия включает медикаментозную стимуляцию перистальтики неостигмином. Первое введение препарата осуществляется под тщательным контролем гемодинамики, в случае развития брадикардии вводят атропин. Если после первого введения неостигмина перистальтика не усилится, рекомендуется начать его непрерывное инфузионное введение в течение как минимум суток – эффективность такой тактики не менее 75%. Введение неостигмина запрещено при констатации механической непроходимости кишечника, ишемических изменений или перфорации стенки кишки, а также при наличии беременности, тяжелых некорректируемых нарушений ритма, бронхоспазма и почечной недостаточности. Использование других препаратов для стимуляции перистальтики не рекомендовано, так как они обладают низкой эффективностью и повышенной частотой осложнений.
Существует три методики нехирургической декомпрессии кишечника: введение толстого зонда под рентгенологическим контролем, колоноскопия с последующим введением дренажа, чрескожная пункция слепой кишки и цекостомия. Показаниями к применению данных методик являются: увеличение диаметра толстого кишечника более 100 мм; длительность пареза кишечника более трех суток в сочетании с отсутствием эффекта от консервативной терапии на протяжении 48 часов; отсутствие положительной динамики от лечения неостигмином или наличие противопоказаний к его назначению. Методом выбора является колоноскопия, однако ее проведение запрещено при перитоните, перфорации кишки. Следует отметить, что изолированная колоноскопия эффективна у четверти пациентов, в то время как сочетание колоноскопии с введением дренажных трубок – практически в 90% случаев.
Чрескожную цекостомию назначают пациентам с высоким риском интраоперационных осложнений, при неэффективности консервативной терапии и колоноскопии с декомпрессией. Открытое оперативное вмешательство используется при отсутствии эффекта всех перечисленных выше мероприятий, при наличии перфорации кишки и перитонита. Проводится открытая цекостомия, резекция пораженного отдела кишечника. После хирургического лечения наркотические анальгетики не назначаются, так как они способны угнетать моторику кишечной трубки.
Прогноз и профилактика пареза кишечника
Прогноз при парезе кишечника значительно варьирует в зависимости от возраста пациента и наличия осложнений. Наибольшая летальность отмечается при наличии такого осложнения, как перфорация кишки – до 40%. У больных старше 65 лет возможно рецидивирование пареза кишечника (у каждого пятого) с формированием хронического илеуса. Специфической профилактики пареза кишечника не существует, вторичная профилактика заключается в своевременном выявлении и лечении патологии, которая может осложниться данным состоянием.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Парез кишечника (паралитическая кишечная непроходимость, адинамическая кишечная непроходимость, илеус) – временное нарушение перистальтики кишечника.
Это нарушение обычно наблюдается после операций на брюшной полости, особенно после операций на кишечнике. Симптомы пареза кишечника – тошнота, рвота и неопределенный абдоминальный дискомфорт. Диагностика пареза кишечника основана на рентгенологических данных и клиническом осмотре. Лечение пареза кишечника благоприятное и заключается в назогастральном зондировании, аспирации и внутривенной инфузионной терапии.
[1], [2], [3], [4], [5]
Код по МКБ-10
K56 Паралитический илеус и непроходимость кишечника без грыжи
P75* Мекониевый илеус Е84.1*
Причины пареза кишечника
В дополнение к послеоперационным причинам парез кишечника (илеус) может быть результатом интраабдоминальных или ретроперитонеальных воспалительных процессов (напр., аппендицит, дивертикулит, перфорация дуоденальной язвы), ретроперитонеальных или интраабдоминальных гематом (напр., разрыв аневризмы брюшного отдела аорты, компрессионный перелом позвоночника), нарушения обмена веществ (напр., гипокалиемия) или влияния медикаментов (напр., опиаты, антихолинергические вещества, иногда блокаторы Са каналов).
Парез кишечника (илеус) иногда развивается при заболеваниях почек или органов грудной клетки (напр., переломы ребер ниже VI-VII ребра, нижнедолевая пневмония, инфаркт миокарда).
Характерны нарушения моторики желудка и толстой кишки после операций на органах брюшной полости. Функция тонкой кишки обычно нарушается меньше всего; ее моторика и абсорбция восстанавливаются до нормы в течение нескольких часов после хирургического вмешательства. Эвакуаторная функция желудка обычно нарушается приблизительно до 24 часов и более; функция толстой кишки страдает больше всего и ее восстановление может задерживаться до 48-72 часов или более.
[6], [7], [8], [9]
Симптомы пареза кишечника
Симптомы пареза кишечника включают вздутие живота, рвоту и чувство неопределенного дискомфорта. Боль редко имеет классический коликообразный характер, как при механической непроходимости. Может наблюдаться задержка стула или отхождение небольших количеств водянистого кала.
При аускультации перистальтика отсутствует или выслушиваются минимальные кишечные шумы. Живот не напряжен, если основная причина не воспалительной этиологии.
[10], [11], [12]
Диагностика пареза кишечника
Самая главная задача заключается в дифференциальной диагностике илеуса от кишечной обтурации. В обоих случаях на рентгенограммах визуализируется скопление газа в раздутых отдельных петлях кишечника.
Однако при послеоперационной непроходимости газ может в большей степени накапливаться в толстой кишке, чем в тонкой. Скопление газа в тонкой кишке в послеоперационном периоде может указывать на развитие осложнений (напр., обтурация, перитонит).
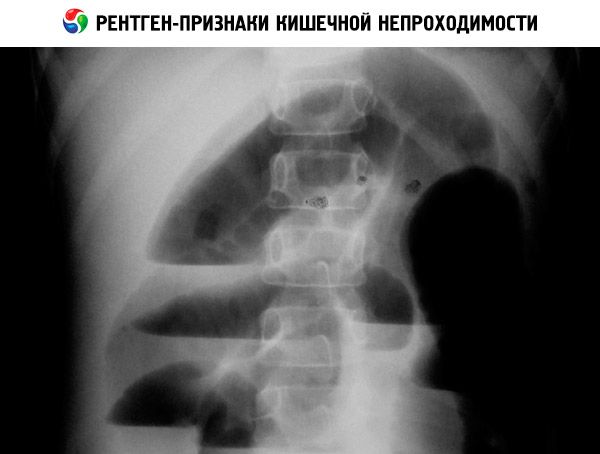
При других видах кишечной непроходимости рентгенологические данные подобны обтурационной непроходимости; дифференциальная диагностика пареза кишечника может быть затруднена в случае, если кпинические данные явно не указывают на тот или иной вид кишечной непроходимости.
Рентгенологические исследования с водорастворимым контрастным веществом могут помочь в дифференциальной диагностике.
[13], [14], [15]
Лечение пареза кишечника
Лечение пареза кишечника предусматривает постоянную назогастральную аспирацию, полное исключение перорального приема пищи и жидкости, в/в переливание жидкостей и электролитов, минимальное назначение седативных средств и исключение применения опиатов и антихолинергических препаратов.
Особенно важно поддержание адекватного уровня К в сыворотке [> 4 мэкв/л (> 4 ммоль/л)]. Упорное течение илеуса более 1 недели, вероятнее всего, имеет механическую обструктивную причину, поэтому следует рассматривать показания к лапаротомии.
Иногда толстокишечный парез кишечника (илеус) может быть ослаблен колоноскопической декомпрессией; редко возникает необходимость в цекостомии.
Колоноскопическая декомпрессия иногда эффективна в лечении псевдообструкции (синдром Огилви), которая связана с естественным изгибом кишки в селезеночном углу, хотя никакой причины для задержки газа и кала при ирригоскопии или колоноскопии не обнаруживается.
Источник
Парез кишечника – состояние, которое сопровождает многие тяжёлые заболевания и характеризуется постепенным уменьшением тонуса кишечной стенки, параличом гладких мышц кишечника. Среди хирургических пациентов всех профилей парез кишечника диагностируется у 0,2% прооперированных больных. Послеоперационный парез требует своевременного лечения, при отсутствии которого могут развиться осложнения.
Специалисты Юсуповской больницы разрабатывают для пациентов программы терапии пареза, в которые включены эффективные методы. Современное оснащение центра реабилитации Юсуповской больницы и профессионализм специалистов позволяют пациентам с данной патологией в минимальные сроки возвращаться к полноценной жизни.
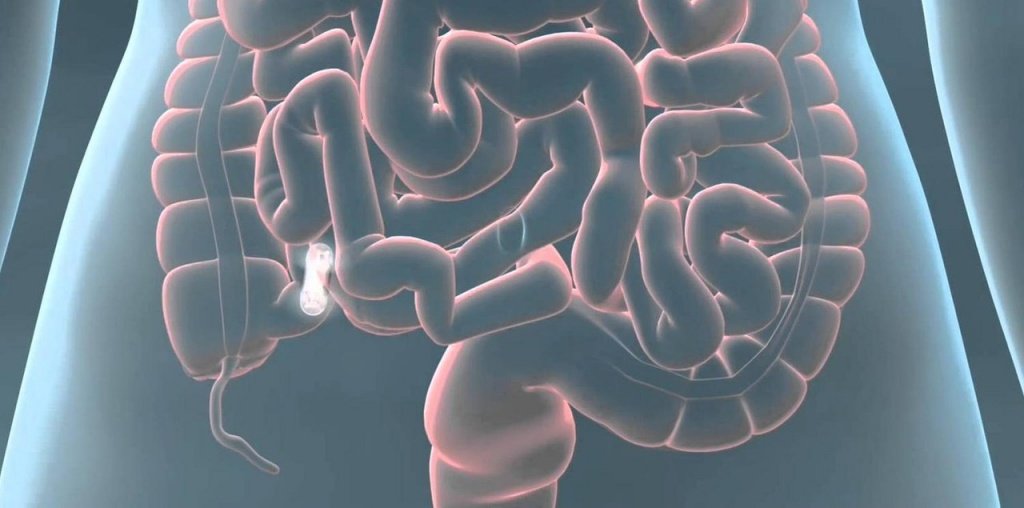
Причины
Парез кишечника может быть обусловлен переломом нижнегрудного и поясничного отделов позвоночника с повреждением и без нарушения целостности спинного мозга. Он развивается при наличии забрюшинной гематомы, сдавливающей сосуды и нервы брыжейки. Врачи клиники неврологии проводят консервативную терапию пареза кишечника у пациентов с заболеваниями нервной системы с помощью эффективных препаратов, зарегистрированных в РФ.
Парез кишечника является довольно распространенным проявлением заболеваний внутренних органов. Паралич мышц кишечной стенки в 25% случаев развивается на фоне острой патологии органов брюшной полости, реже – при тяжелых заболеваниях легочной и сердечно-сосудистой систем, эндогенной интоксикации, генерализованной инфекции.
Более 70% пациентов, страдающих парезом кишечника, находятся в возрасте старше 60 лет, поэтому кишечный паралич считают заболеванием лиц пожилого возраста. Парез кишечника может встречаться у новорожденных, детей разного возраста, беременных. Одной из причин развития заболевания считается формирование воспалительного процесса, локализованного внутри или за пределами брюшной полости (при перитоните, забрюшинных флегмонах и других заболеваниях).
Причиной паретической кишечной непроходимости могут быть:
- нарушение кровоснабжения кишечника с развитием ишемии (при необратимой ишемии миокарда, разрыве аневризмы брюшного отдела аорты, острой коронарной недостаточности);
- нарушение иннервации (при опухолевом или травматическом повреждении спинного мозга, приеме блокаторов кальциевых каналов, угнетении синтеза ацетилхолина в нервных окончаниях).
Рефлекторный парез развивается при осложненном течении пневмонии, почечной колике. Также возможно нарушение моторики при экзогенных и эндогенных интоксикациях.
Симптомы
Симптомы пареза кишечника схожи с отравлениями и проявлениями заболеваний желудочно-кишечного тракта. Боли при парезе кишечника имеют коликообразный характер, повышенное газообразование приводит к усилению интенсивности болевого синдрома, не имеющего четкой локализации. Характерным симптомом данного патологического состояния является отхождение небольшого количества каловых масс жидкой консистенции.
Основными проявлениями пареза кишечника после операции являются:
равномерное вздутие живота;
тошнота;
рвота;
отсутствие кишечных шумов;
эксикоз (обезвоживание);
тахикардия (учащенное сердцебиение);
вторичная дыхательная недостаточность.
В начале заболевания в рвотных массах содержится съеденная пища, желудочный сок. Со временем рвотные массы приобретают каловый характер. Около 40% пациентов жалуются на запоры и отсутствие отхождения газов. У другой половины газы и кал могут отходить даже после развития клиники пареза кишечника. Субфебрильная лихорадка (повышение температуры тела до 37,0-37,1 градусов) отмечается не более чем у половины больных. Чаще всего это говорит о наличии осложнений (перфорации кишечной стенки, перитонита).
Значительное вздутие живота на фоне пареза кишечника приводит к смещению диафрагмы и сдавлению органов грудной полости. Клинически это проявляется следующими симптомами:
одышкой;
поверхностным дыханием;
тахикардией;
снижением артериального давления.
Длительная рвота на фоне пареза кишечника может приводить к обезвоживанию, которое проявляется сухостью слизистых и кожи, снижением темпа диуреза. У пациентов увеличивается окружность живота. При пальпации живот умеренно болезненный, при выслушивании определяется значительное уменьшение интенсивности или полное отсутствие кишечных шумов. На фоне полной тишины в брюшной полости выслушиваются дыхательные шумы, сердечные тоны. Пальцевое исследование прямой кишки выявляет расширенную и пустую ректальную ампулу.
При появлении данной симптоматики следует обратиться к врачу-гастроэнтерологу или хирургу Юсуповской больницы для прохождения диагностики.
Диагностика
Клинические проявления послеоперационного пареза устанавливаются врачом-хирургом и гастроэнтерологом. При диагностике патологии используются различные методы, к числу которых относится рентгеновское исследование органов брюшной полости. Результаты исследования отражаются на снимке. Парез кишечника характеризуется отсутствием механических причин непроходимости, одноуровневым расположением жидкости, а также скоплением газов в толстом кишечнике.
Наиболее информативными методами диагностики заболевания считаются:
мультиспиральная компьютерная томография;
УЗИ.
Данные процедуры позволяют определить горизонтальный уровень жидкости, а также растянутые петли кишечника за счет того, что органы сканируются устройством в двух- и трехмерном изображении. Юсуповская больница оснащена высокоточным европейским оборудованием, позволяющим выявлять нарушения перистальтики кишечника.
Лечение
Лечение пациентов с парезом кишечника проводится в отделении реанимации и интенсивной терапии Юсуповской больницы. Начинают терапию с консервативных мероприятий:
- разгрузки кишечника путем выведения газов с помощью газоотводной прямокишечной трубки и толстого желудочного зонда;
- отмены энтеральной нагрузки;
- лечения основного заболевания (причины развития пареза кишечника);
- коррекции водно-электролитных и метаболических нарушений.
В качестве мероприятий, которые улучшают состояние пациента и ускоряют разрешение пареза, используют жевательную резинку (существует ряд научных работ в области гастроэнтерологии, которые указывают на стимуляцию перистальтики при жевании), колено-локтевое положение пациента, умеренную физическую активность.
Консервативная терапия включает медикаментозную стимуляцию перистальтики неостигмином. Существуют три методики нехирургической декомпрессии кишечника:
- введение толстого зонда под рентгенологическим контролем;
- чрескожная пункция слепой кишки и цекостомия;
- колоноскопия с последующим введением дренажа.
Эти методики применяют при наличии следующих показаний:
- увеличение диаметра толстого кишечника более 100 мм;
- длительность пареза кишечника более трех суток в сочетании с отсутствием эффекта от консервативной терапии на протяжении 48 часов;
- отсутствие положительной динамики от лечения неостигмином или наличие противопоказаний к его назначению.
Методом выбора при парезе кишечника является колоноскопия. Процедуру не проводят при перитоните, перфорации кишки. Изолированная колоноскопия эффективна у 25% пациентов, в то время как сочетание колоноскопии с введением дренажных трубок – практически в 90% случаев. Чрескожную цекостомию выполняют пациентам с высоким риском осложнений во время операции, при неэффективности консервативной терапии и колоноскопии с декомпрессией кишечника.
Открытое оперативное вмешательство используют при отсутствии эффекта всех перечисленных выше мероприятий, наличии прободения кишки и перитонита. Хирурги выполняют открытую цекостомию, резекцию пораженного отдела кишечника. После хирургического лечения наркотические анальгетики не назначают, так как они способны угнетать моторику кишечной трубки.
Реабилитация
При работе с пациентами, у которых диагностирован парез кишечника, врачи Юсуповской больницы разрабатывают не только терапевтический комплекс, но и программу реабилитации. Опытные реабилитологи стимулируют активность кишечника с помощью массажа живота. Кроме этого, пациенту в период восстановления показана специальная диета, позволяющая снизить нагрузку на кишечник.
В Юсуповской больнице осуществляется качественное медицинское обслуживание, а также поддерживается высокий уровень сервиса. Современное оборудование и высокая квалификация специалистов обеспечивают оперативную диагностику нарушения и определение наиболее рациональных методов терапии. Важным преимуществом многопрофильной клиники является отсутствие очередей и быстрая запись на прием по телефону.
Источник
