Перелом бедра ложный сустав история болезни

Òðàíñöåðâèêàëüíûé ïåðåëîì øåéêè áåäðà ñëåâà. Óìåðåííûå áîëè ïðè äâèæåíèè êîíå÷íîñòè è õîäüáå. Ëîæíûé ñóñòàâ â ëåâîé áåäðåííîé êîñòè. Òîòàëüíîå ýíäîïðîòåçèðîâàíèå òàçîáåäðåííîãî ñóñòàâà ïðîòåçîì “Stryker”. Ïîñëîéíîå ñøèâàíèå ðàíû áåäðà íà äðåíàæå.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
1. Ïàñïîðòíàÿ ÷àñòü
Ô.È.Î.: ***
ÏÎË: æåí.
ÄÀÒÀ ÐÎÆÄÅÍÈß: 14.07.1947ã.(67 ëåò)
ÌÅÑÒÎ ÆÈÒÅËÜÑÒÂÀ: ã.Òåéêîâî, óë. Íåðëüñêàÿ, ä. 27
ÌÅÑÒÎ ÐÀÁÎÒÛ: ïåíñèîíåðêà, èíâàëèä 3ãð.
ÄÀÒÀ ÏÎÑÒÓÏËÅÍÈ: 06.10.14
ÄÀÒÀ ÂÛÏÈÑÊÈ: Ïî íàñòîÿùèé ìîìåíò
ÄÀÒÀ ÊÓÐÀÖÈÈ: 14.10.14
ÊËÈÍÈ×ÅÑÊÈÉ ÄÈÀÃÍÎÇ: Ëîæíûé ñóñòàâ â ëåâîé áåäðåííîé êîñòè. Ñîñòîÿíèå ïîñëå ýíäîïðîòåçèðîâàíèÿ ãîëîâêè áåäðåííîé êîñòè.
ÆÀËÎÁÛ.
1. ÍÀ ÌÎÌÅÍÒ ÊÓÐÀÖÈÈ: Ïàöèåíò ïðåäúÿâëÿåò æàëîáû íà óìåðåííûå áîëè â îáëàñòè ëåâîãî òàçîáåäðåííîãî ñóñòàâà ïðè äâèæåíèè íîãè.
2. ÍÀ ÌÎÌÅÍÒ ÏÎÑÒÓÏËÅÍÈß: æàëîáû íà áîëè â îáëàñòè ëåâîãî òàçîáåäðåííîãî ñóñòàâà ïðè äâèæåíèè íîãè è õîäüáå.
2. Àíàìíåç
14 íîÿáðÿ 2013 ãîäà óïàëà íà óëèöå íà ëåâûé áîê, óäàðèëàñü ëåâîé íîãîé îá àñôàëüò. Ïî÷óâñòâîâàëà ðåçêóþ áîëü â îáëàñòè ëåâîãî òàçîáåäðåííîãî ñóñòàâà, îòìå÷àëà íåâîçìîæíîñòü ñòîÿíèÿ íà ëåâîé íîãå. Áûëà äîñòàâëåí áðèãàäîé Ñêîðîé ïîìîùè â îòäåëåíèå òðàâìàòîëîãèè è îðòîïåäèè ïî ìåñòó æèòåëüñòâà, ãäå áûë ïîñòàâëåí äèàãíîç ïåðåëîì øåéêè áåäðà ñëåâà òðàíñöåðâèêàëüíûé. Áûëî ïðîâåäåíî ñêåëåòíîå âûòÿæåíèå ñðîêîì íà 2 ìåñÿöà, ïîñëå êîòîðîãî áûëà ïðîâåäåíà îïåðàöèÿ çàêðûòîãî îñòåîñèíòåçà òðåõëîïàñòíûì ãâîçäåì è âèíòîì, à ÷åðåç 2 íåäåëè áîëüíàÿ áûëà âûïèñàíà äîìîé. Âîïðåêè ïðåäïèñàíèÿì âðà÷à áîëüíàÿ ñòàëà äàâàòü íàãðóçêó íà áîëüíóþ íîãó óæå ÷åðåç ïîëòîðà-äâà ìåñÿöà ïîñëå îïåðàöèè, à â àïðåëå 2014 ãîäà ïðîèçîøëà òðàâìà â áûòó.  êîíöå ñåíòÿáðÿ 2014 ãîäà ñòàëà îòìå÷àòü äèñêîìôîðò è áîëè â ëåâîì òàçîáåäðåííîì ñóñòàâå ïðè äâèæåíèÿõ íîãè è íàãðóçêå íà íîãó, â ñâÿçè ñ ÷åì îáðàòèëàñü â îòäåëåíèå òðàâìàòîëîãèè è îðòîïåäèè, ãäå áûë äèàãíîñòèðîâàí íåñðîñøèéñÿ ïåðåëîì øåéêè ëåâîé áåäðåííîé êîñòè ñ îáðàçîâàíèåì ëîæíîãî ñóñòàâà.
Ðîñëà è ðàçâèâàëàñü íîðìàëüíî. Äåòñêèìè èíôåêöèÿìè íå áîëåëà. Ñîöèàëüíî-îïàñíûå èíôåêöèè îòðèöàåò. Ãðóïïà êðîâè ïåðâàÿ, ðåçóñ-ôàêòîð ïîëîæèòåëüíûé. Ãåìîíòðàíñôóçèè íå ïðîâîäèëèñü. Àëëåðãè÷åñêèå ðåàêöèè íà ëåêàðñòâåííûå ñðåäñòâà è äðóãèå àëëåðãåíû îòðèöàåò. Íå êóðèò, àëêîãîëü íå óïîòðåáëÿåò. Ñîïóòñòâóþùåå çàáîëåâàíèå: ãèïåðòîíè÷åñêàÿ áîëåçíü.
3. Îáñëåäîâàíèå
Îáùåå ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Ïîëîæåíèå ïàññèâíîå. Òåëîñëîæåíèå ïðàâèëüíîå, ïðîïîðöèîíàëüíîå, ãèïåðñòåíè÷åñêèé òèï êîíñòèòóöèè. Ñêîëèîçà íåò, îñàíêà ñóòóëîâàòà.
t°C òåëà = 36,8°C.
Êîæíûå ïîêðîâû è ñëèçèñòàÿ ôèçèîëîãè÷åñêîé îêðàñêè, ýëàñòè÷íîñòü ñîõðàíåíà; òóðãîð íå èçìåí¸í. Ñûïåé, ñëåäîâ ðàñ÷¸ñîâ, ïåòåõèàëüíûõ êðîâîèçëèÿíèå íåò. Ïîäêîæíî-æèðîâàÿ êëåò÷àòêà ðàçâèòà óìåðåííî, ðàñïðåäåëåíà ðàâíîìåðíî.
Ïàñòîçíîñòè íå íàáëþäàåòñÿ. Íîãòåâûå ïëàñòèíêè ÷èñòûå, ðîçîâûå.
Çàòûëî÷íûå, çàóøíûå, øåéíûå, ïîä/íàäêëþ÷è÷íûå, ïîäìûøå÷íûå è ëîêòåâûå ëèìôàòè÷åñêèå óçëû íå ïàëüïèðóþòñÿ.
Âåðõíèå è íèæíèå êîíå÷íîñòè ñèììåòðè÷íû, ïðîïîðöèîíàëüíû.
Ìûøöû ðàçâèòû óäîâëåòâîðèòåëüíî, òîíóñ ñîõðàí¸í.
Âíåøíå ëåâàÿ êîíå÷íîñòü â îáëàñòè òàçîáåäðåííîãî ñóñòàâà áåç îñîáåííîñòåé, íàõîäèòñÿ â ïàññèâíîì ïîëîæåíèè. Ïîëüçóåòñÿ îïîðîé, ñàìîñòîÿòåëüíî óäåðæèâàòü êîíå÷íîñòü íå ìîæåò.
Ñèñòåìà îðãàíîâ äûõàíèÿ.
Æàëîá ïî ñèñòåìå îðãàíîâ äûõàíèÿ íåò.
Äûõàíèå ÷åðåç íîñ ñâîáîäíîå. ×ÄÄ = 16 â 1′. Òèï äûõàíèÿ – ñìåøàííûé. Ãðóäíàÿ êëåòêà ñèììåòðè÷íà, áåç äåôîðìàöèé; îáå ïîëîâèíû ãðóäíîé êëåòêè â äûõàíèè ó÷àñòâóþò îäèíàêîâî. Ãîëîñîâîå äðîæàíèå íå èçìåíåíî. Ïðè ïåðêóññèè íà ñèììåòðè÷íûõ ó÷àñòêàõ ãðóäíîé êëåòêè âûñëóøèâàåòñÿ ÿñíûé ë¸ãî÷íûé çâóê. Áîëåçíåííîñòè íåò. Àóñêóëüòàòèâíî äûõàíèå âåçèêóëÿðíîå, ñèììåòðè÷íîå ñ îáåèõ ñòîðîí. Ïàòîëîãè÷åñêèõ øóìîâ è õðèïîâ íåò.
Ñåðäå÷íî-ñîñóäèñòàÿ ñèñòåìà.
Æàëîá ñî ñòîðîíû îðãàíîâ ÑÑÑ íå ïðåäúÿâëÿåò.
Âèäèìûõ ïóëüñàöèé ñîñóäîâ íå íàáëþäàåòñÿ. Öèàíîçà íå âûÿâëÿåòñÿ.
Ïóëüñ îäèíàêîâûé íà îáåèõ ðóêàõ ðèòìè÷íûé, óäîâëåòâîðèòåëüíîãî íàïîëíåíèÿ è íàïðÿæåíèÿ. ×ÑÑ = 80 â 1′. ÀÄ = 130/90 ìì.ðò. ñò.
Âåðõóøå÷íûé òîë÷îê ïàëüïàòîðíî îïðåäåëÿåòñÿ â V ìåæðåáåðüå íà 1 ñì ñíàðóæè îò ëåâîé ñðåäíå-êëþ÷è÷íîé ëèíèè. Ãðàíèöû îòíîñèòåëüíî òóïîñòè ñåðäöà ñìåùåíû âëåâî íà 1 ñì.
Ïðè àóñêóëüòàöèè â îáëàñòè âåðõóøêè ñåðäöà âûñëóøèâàåòñÿ ïðàâèëüíûé ðèòì 2õ òîíîâ. Ïàòîëîãè÷åñêèõ øóìîâ íåò, ðàçäâîåíèé è ðàñùåïëåíèÿ òîíîâ íå âûÿâëÿåòñÿ; àêöåíò II òîíà íàä àîðòîé.
Ñèñòåìà îðãàíîâ ïèùåâàðåíèÿ.
Æàëîá ñî ñòîðîíû îðãàíîâ ÆÊÒ íå ïðåäúÿâëÿåò.
Æèâîò ñèììåòðè÷åí, ïðàâèëüíîé ôîðìû. Âèäèìûõ âûáóõàíèé íå íàáëþäàåòñÿ, âèäèìîé ïåðèñòàëüòèêè íå îïðåäåëÿåòñÿ. Ïðè ïàëüïàöèè æèâîò ìÿãêèé, áåçáîëåçíåííûé; ãðûæè áåëîé ëèíèè æèâîòà, íàïðÿæåíèÿ ìûøö ïåðåäíåé áðþøíîé ñòåíêè íåò. Àñöèòà íå îïðåäåëÿåòñÿ. Ïå÷åíü èç-ïîä êðàÿ ð¸áåðíîé äóãè íå âûõîäèò; êðàé ïå÷åíè îñòðûé, ðîâíûé, áåçáîëåçíåííûé. Ðàçìåðû ïå÷åíè ïî Êóðëîâó: 9õ8õ7ñì. Æåë÷íûé ïóçûðü è ñåëåç¸íêà íå ïàëüïèðóþòñÿ. Ïóçûðíûå ñèìïòîìû íå âûÿâëÿþòñÿ.
Ñèñòåìà ìî÷åâûäåëåíèÿ.
Æàëîá ñî ñòîðîíû îðãàíîâ ìî÷åâûäåëèòåëüíîé ñèñòåìû íåò.
Îò¸êîâ íå âûÿâëÿåòñÿ. Ïî÷êè íå ïàëüïèðóþòñÿ. Ñèìïòîì Ïàñòåðíàöêîãî îòðèöàòåëåí ñ îáåèõ ñòîðîí. Äèçóðèè íåò.
Îðãàíû ÷óâñòâ.
Æàëîá íå ïðåäúÿâëåíî.
Çðåíèå, âêóñ è ñëóõ íå èçìåíåíû.
Îïîðíî-äâèãàòåëüíàÿ ñèñòåìà.
Æàëîá íà óìåðåííûå áîëè ïðè äâèæåíèè ëåâîé êîíå÷íîñòüþ â îáëàñòè òàçîáåäðåííîãî ñóñòàâà.
Ìûøå÷íàÿ ñèñòåìà ðàçâèòà õîðîøî, òîíóñ ñîõðàí¸í, áîëåçíåííîñòè íåò. Èñêðèâëåíèÿ ïîçâîíî÷íèêà íåò. Âíåøíå ëåâàÿ êîíå÷íîñòü â îáëàñòè òàçîáåäðåííîãî ñóñòàâà áåç îñîáåííîñòåé, íàõîäèòñÿ â ïàññèâíîì ïîëîæåíèè. Ïàöèåíòêà ïîëüçóåòñÿ îïîðîé, ñàìîñòîÿòåëüíî óäåðæèâàòü êîíå÷íîñòü íå ìîæåò.
Íåðâíàÿ ñèñòåìà.
Æàëîáû îòñóòñòâóþò.
Ñîçíàíèå ÿñíîå, â ïðîñòðàíñòâå è âðåìåíè îðèåíòèðîâàíà. Íà ïîñòàâëåííûå âîïðîñû îòâå÷àåò ïóëíî. Ðå÷åâûõ íàðóøåíèé íå âûÿâëåíî. Ìåíèíãåàëüíûå ñèìïòîìû îòðèöàòåëüíû. Çðèòåëüíûå ïîëÿ ñîîòâåòñòâóþò íîðìå.
×óâñòâèòåëüíîñòü ëèöà íå íàðóøåíà. Äåâèàöèé ÿçûêà íå âûÿâëåíî. Ïàòîëîãè÷åñêèå ðåôëåêñû íå âûÿâëåíû. Ãëóáîêèå ñóõîæèëüíûå ðåôëåêñû íå èçìåíåíû.
Ýíäîêðèííàÿ ñèñòåìà.
Ñî ñòîðîíû ýíäîêðèííîé ñèñòåìû æàëîá íåò.
Ùèòîâèäíàÿ æåëåçà âèçóàëüíî íå îïðåäåëÿåòñÿ, ïàëüïàöèè íå ïîääà¸òñÿ. Íîâîîáðàçîâàíèé íà øåå íå îáíàðóæèâàåòñÿ. Æàëîáû íà ñäàâëåíèÿ èëè äèñêîìôîðò â îáëàñòè øåè íå ïðåäúÿâëÿåò. Ýêçîôòàëüì íå îïðåäåëÿåòñÿ.
4. Ïëàí îáñëåäîâàíèÿ
1. ÎÀÊ;
2. ÎÀÌ;
3.Áèîõèìè÷åñêèé àíàëèç êðîâè
4. Ðåíòãåí
Èíòåðïðåòàöèÿ ëàáîðàòîðíûõ àíàëèçîâ:
1.ÎÀÊ:
Ýð-4,20*10^12
ÖÏ-1,05
Ëåéê-6*10^9
Ãåìîãëîáèí-148 ã/ë
Ýîçèíîôèëû-2%
Ëèì-35%
Ìîíîöèòû-4 ã/ë
ÑÎÝ-12 ìì/÷
Âûâîä: ïîâûøåííûé óðîâåíü ãåìîãëîáèíà.
2. ÎÀÌ:
Öâåò-æåëòûé
Ðåàêöèÿ-êèñëàÿ
Óä. Âåñ-1020
Ïðîçðà÷íîñòü-ìóòíàÿ
Áåëîê- ñëåäû
Ñëèçü ++
Ëåéêîöèòû – 10-13 â ï.çð.
Ïëîñêèå ýïèò. êë.-2-4 â ï.çð.
Ýðèòðîöèòû åäèíè÷íûå
Âûâîä: ïðîòåèíóðèÿ, ëåéêîöèòóðèÿ
3. Áèîõèìè÷åñêèé àíàëèç êðîâè:
Ñàõàð-7,8 ììîëü/ë
Îáùèé áåëîê-75
Ìî÷åâèíà-7,0 ììîëü/ë
Îáùèé áèëèðóáèí-16,3 ììîëü/ë
ÀËÒ-16 Åä/ë
ÀÑÒ-19 Åä/ë
Êðåàòèíèí- 79 ìêìîëü/ë
Õîëåñòåðèí-4,5 ìêìîëü/ë
Âûâîä: íàðóøåíèå òîëåðàíòíîñòè ê ãëþêîçå.
4. Ðåíòãåí.
5. Êëèíè÷åñêèé äèàãíîç
Íåñðîñøèéñÿ òðàíñöåðâèêàëüíûé ïåðåëîì ëåâîãî áåäðà ñ îáðàçîâàíèåì ëîæíîãî ñóñòàâà.
Äàííûé êëèíè÷åñêèé äèàãíîç ïîñòàâëåí íà îñíîâàíèè æàëîá áîëüíîé íà óìåðåííûå áîëè ïðè äâèæåíèè êîíå÷íîñòè è õîäüáå, îáúåêòèâíîì îñìîòðå, äàííûõ àíàìíåçà (ïåðåëîì øåéêè áåäðà îäíîëåòíåé äàâíîñòè, áåçóñïåøíîñòü îñòåîñèíòåçà ãâîçäåì è âèíòîì) è ïîäòâåðæäåí ðåíòãåíîëîãè÷åñêè.
6. Ëå÷åíèå
Îïåðàöèÿ (ïëàíîâàÿ).
Òîòàëüíîå ýíäîïðîòåçèðîâàíèå òàçîáåäðåííîãî ñóñòàâà ïðîòåçîì «Stryker».
Õîä îïåðàöèè: ïîä ÑÌÀ, áîêîâîé äîñòóï ê òàçîáåäðåííîìó ñóñòàâó. Ðåçåêöèÿ øåéêè, óäàëåíèå ãîëîâêè. Îáðàáîòêà âïàäèíû. Óñòàíîâêà òàçîâîãî êîìïîíåíòà ¹ 52 E, ôèêñàöèÿ âèíòîì, óñòàíîâëåí âêëàäûø E. Ïîäãîòîâêà êàíàëà áåäðà. Óñòàíîâêà áåäðåííîãî êîìïîíåíòà ¹4. Ãîëîâêà 40 «+4». Âïðàâëåíèå. Òåñò íà âûâèõ. Ïîñëîéíîå óøèâàíèå ðàíû íà äðåíàæå. Éîä, ñïèðò, àñåïòè÷åñêàÿ ïîâÿçêà, ýëàñòè÷íûé áèíò.
Æàëîáû íà óìåðåííûå áîëè â îáëàñòè îïåðàöèè. Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, t=36,8C. Êîæà è ñëèçèñòûå ôèçèîëîãè÷åñêîé îêðàñêè. Äûõàíèå âåçèêóëÿðíîå íàä âñåé ïîâåðõíîñòüþ. Òîíû ñåðäöà ðèòìè÷íûå, ÿñíûå. ×Ä=16 â ìèí. ×ÑÑ=80 â ìèí., ðèòìè÷íûé. ÀÄ=130/90 ìì.ðò.ñò. Æèâîò ìÿãêèé áåçáîëåçíåííûé. Äèçóðèè íåò.
 ïîñëåîïåðàöèîííîì ïåðèîäå: ïîñëåîïåðàöèîííàÿ ðàíà çàæèâàåò ïåðâè÷íûì íàòÿæåíèåì áåç îñîáåííîñòåé. Ïî äðåíàæó îêîëî 150 ìë êðîâè. Äðåíàæ îñòàâëåí. Øâû îñòàâëåíû. Òóàëåò. Ñïèðòîâàÿ ïîâÿçêà.
Ïðîãíîç: Ïðîãíîç äëÿ æèçíè è çäîðîâüÿ áëàãîïðèÿòíûé – ïðè ýíäîïðîòåçèðîâàíèè òàçîáåäðåííîãî ñóñòàâà îòìå÷àåòñÿ õîðîøèé ýôôåêò è äëèòåëüíàÿ ðåìèññèÿ. Ðåêîìåíäóåòñÿ çàìåíà ïðîòåçà ÷åðåç 10 ëåò â ñâÿçè ñ âûðàáîòêîé åãî ðåñóðñà.
7. Äíåâíèê íàáëþäåíèÿ
ýíäîïðîòåçèðîâàíèå ïåðåëîì áåäðåííàÿ êîñòü
14.10.14. Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå. Áåñïîêîÿò óìåðåííûå áîëè â îáëàñòè ðàíû. Êîæà è ñëèçèñòûå óìåðåííî áëåäíûå. Äûõàíèå âåçèêóëÿðíîå. Õðèïîâ íåò. ßçûê âëàæíûé. Æèâîò íå âçäóò, ìÿãêèé, áåçáîëåçíåííûé. Ñèìïòîìîì ðàçäðàæåíèÿ áðþøèíû íåò. Ìî÷èòñÿ äîñòàòî÷íî. T= 36.0C, ×ÑÑ=74 â 1′,×ÄÄ=18 â1′. ÀÄ= 120/80 ìì.ðò.ñò.
15.10.14. Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå. Ñîõðàíÿþòñÿ ïåðèîäè÷åñêèå áîëè â îáëàñòè îïåðàöèè. Æèâîò ìÿãêèé áåçáîëåçíåííûé. Ò=36,2, ×ÑÑ=65â1′, ×ÄÄ=16â1′.
16.10.14. Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå. Æèâîò ìÿãêèé, áåçáîëåçíåííûé. t=36,6Ñ, ×ÑÑ=78 â 1′, ×ÄÄ= 16â 1′, ÀÄ=100/60 ìì.ðò.ñò.
Ðàçìåùåíî íà Allbest.ru
Источник
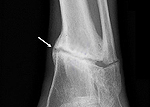
Ложный сустав – это патологическое состояние, сопровождающееся нарушением непрерывности трубчатой кости и возникновением подвижности в несвойственных ей отделах. Часто имеет малосимптомное течение, проявляется наличием подвижности в необычном месте и болью при опоре на пораженную конечность. Диагностируется по результатам объективного осмотра и данным рентгенологического исследования. Лечение в основном хирургическое. Проводится операция остеосинтеза, а при ее недостаточной эффективности – костная пластика.
Общие сведения
Ложный сустав – патологическое состояние, сопровождающееся нарушением непрерывности трубчатой кости и возникновением подвижности в несвойственных ей отделах. Посттравматические (приобретенные) ложные суставы развиваются после 2-3% переломов, чаще всего образуются на большеберцовой, лучевой и локтевой кости, реже – на плечевой и бедренной. Врожденный ложный сустав локализуется на костях голени, составляет 0,5% всех врожденных аномалий опорно-двигательного аппарата.
Причины
Приобретенный ложный сустав – осложнение после перелома кости, обусловленное нарушением процесса сращения отломков. Вероятность развития патологии увеличивается при внедрении мягких тканей между отломками, значительном расстоянии между костными фрагментами, недостаточной или рано прекращенной иммобилизации, преждевременной нагрузке, местном нарушении кровоснабжения и нагноении в области перелома.
Риск возникновения патологии возрастает при нарушениях обмена веществ, эндокринных и инфекционных заболеваниях, нарушениях кровообращения вследствие шока или кровопотери, множественных переломах, тяжелой сочетанной травме, нарушениях иннервации в зоне перелома. Причиной развития врожденных ложных суставов является нарушение питания и иннервации соответствующего сегмента конечности во внутриутробном периоде.
Патанатомия
При приобретенных ложных суставах щель между костными фрагментами заполнена соединительной тканью. Структура длительно существующих ложных суставов постепенно меняется. Концы отломков покрываются хрящом, становятся более подвижными. В области щели образуется покрытая капсулой и заполненная синовиальной жидкостью суставная полость. При врожденной патологии пораженная область заполнена не до конца сформированной костной тканью, которая не может выдержать нагрузку на конечность.
Классификация
По этиологии:
- приобретенные;
- врожденные.
По виду:
- фиброзные ложные суставы без потери костного вещества;
- истинные (фиброзно-синовиальные);
- ложные суставы с костным дефектом (потерей костного вещества).
По типу формирования:
- нормотрофические;
- атрофические;
- гипертрофические.
Симптомы ложного сустава
Приобретенный вариант патологии возникает на месте перелома, сопровождается более или менее выраженной подвижностью кости в необычном месте. Если ложный сустав образуется на одной из двух костей сегмента конечности (например, на лучевой кости при целой локтевой), симптомы могут отсутствовать или быть слабо выраженными. Пальпация, как правило, безболезненна, значительная нагрузка (например, опора на ложный сустав нижней конечности) обычно сопровождается болью. Врожденный ложный сустав характеризуется более выраженной подвижностью. Патология выявляется, когда ребенок учится ходить.
Диагностика
Диагноз выставляется травматологом-ортопедом на основании анамнеза, клинической и рентгенологической картины, а также времени, прошедшего с момента травмы. Если прошел средний срок, необходимый для сращения данного вида перелома, говорят о замедленной консолидации. В случае, когда средний срок сращения превышен в два и более раза, диагностируется ложный сустав. Такое деление в травматологии и ортопедии достаточно условно, но, вместе с тем, имеет большое значение при выборе тактики лечения. При замедленной консолидации остается шанс на сращение. При формировании ложного сустава самостоятельное сращение невозможно.
Для подтверждения диагноза выполняется рентгенография в двух (прямой и боковой) проекциях. В некоторых случаях делают рентгенограммы в добавочных (косых) проекциях. На снимках выявляется отсутствие костной мозоли, сглаживание и закругление концов костных фрагментов, возникновение замыкательной пластинки на концах отломков (закрытие полости в центре трубчатой кости). На рентгенограмме атрофического ложного сустава определяется коническое сужение концов костных фрагментов, на снимке гипертрофического ложного сустава – утолщение концов отломков и неровные контуры щели. При истинном ложном суставе конец одного отломка становится выпуклым, а другой вогнутым.

КТ таза. Ложный сустав шейки бедренной кости справа.
Лечение ложного сустава
Консервативная терапия неэффективна. Операцией выбора является малотравматичный компрессионно-дистракционный остеосинтез (наложение аппарата Илизарова). При отсутствии результата выполняют костную пластику или резекцию концов костных фрагментов с их последующим удлинением. Лечение врожденного ложного сустава комплексное, включает в себя операцию в сочетании с физио- и медикаментозной терапией, направленной на улучшение питания тканей в области поражения.
Литература 1. Травматология и ортопедия/ под ред. Корнилова Н.В. – 2011 2. Ложные суставы: клинические рекомендации/ Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР) – 2016 3. Ложные суставы костей/ Гайдуков В.М. – 1998 | Код МКБ-10 M84.1 |
Ложный сустав – лечение в Москве
Источник
Ложный сустав шейки бедра образуется из-за неправильного или неполного срастания кости вследствие травмы. Причиной может быть неточное сопоставление отломков (во многих случаях бескровным методом это сделать практически невозможно) и фиксация в таком виде, нарушение обменных процессов, недостаточность кровоснабжения участка кости, защемление отломками суставной капсулы, ранняя активация пациента. Проблема чаще всего возникает после перелома бедренной шейки у пожилых людей.
Процесс появления ложного сустава довольно длительный, начинается со сглаживания и склерозирования концов отломков, иногда на поверхностях находящихся рядом фрагментов кости образуется хрящевой слой и даже некоторый объем суставной жидкости. Иными словами возникшее образование называется «псевдоартроз». Бедренная кость, оставшаяся без должной нагрузки, подвергается патологическим изменениям: нарушается нормальная структура ткани, происходит деминерализация, на снимках заметны признаки остеопороза. Окружающие мышцы атрофируются, обменные процессы еще больше замедляются.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Симптомы
Основные проявления ложного сустава шейки бедра:
- вытянутую ногу невозможно поднять вверх, наблюдается ограниченность подвижности тазобедренного сустава;
- длина пораженной конечности уменьшается, поскольку при рассасывании шейки бедра нога подтягивается вверх;
- мышцы ощутимо ослабевают;
- нормальное функционирование больной ноги невозможно, поскольку новое сочленение не обеспечено связочным аппаратом, не имеет естественных ограничений, не поддерживается мышцами. При развитии ложного сустава после перелома шейки бедра человек не может опереться на больную конечность, поскольку она сама собой подворачивается, ощущается болезненность.
В итоге человек передвигается только на костылях, выражена хромота, больное бедро выглядит иссохшим. Консервативное лечение в данном случае невозможно, положение исправляется только оперативным вмешательством. Часто единственной возможностью вернуть нормальную подвижность является замена сустава.
Диагностика
Обнаружить ложный сустав шейки бедра возможно при помощи рентгенологического исследования. Выделяется два варианта развития ложного сустава:
- при гипертрофическом типе костная ткань сильно разрастается вокруг отломков при условии нормального кровоснабжения. Расстояние между отломками на рентгене увеличено;
- ложный сустав атрофического типа развивается на фоне недостаточности обменных процессов. Границы отломков на снимке четкие, окружены соединительной тканью, но она непрочная, поэтому участок перелома остается подвижным.
Лечение
Способ хирургического лечения выбирается на основе полученных при рентгенологическом исследовании результатов. В некоторых случаях есть противопоказания к проведению оперативного вмешательства, тогда осуществляется консервативное лечение с использованием специальных поддерживающих аппаратов, массажа, физиопроцедур. Кроме общего состояния пациента также учитывается время, прошедшее со дня перелома, жизнеспособна ли бедренная головка, какая часть шейки осталась сохранной, насколько существенно сместились вверх большой вертел и диафиз бедра.
Оперативное лечение сводится к нескольким вариантам:
- Реконструкция при помощи аутотрансплантата. Данный способ подходит людям, у которых сохранена бедренная головка, незначительное разрушение бедренной шейки, несущественно смещен вверх большой вертел. В ходе операции отломки освобождаются от фиброзных образований, поверхности костных фрагментов «освежаются» зачисткой. Далее сквозь большой вертел продевается стержень, выполняющий проводниковую функцию, вправляются отломки, спица продвигается в бедренную головку. Позиция стержня определяется при помощи рентгеновских снимков. Трансплантат забирается из большой берцовой кости и при помощи заранее проделанного тоннеля проводится через вертел, шейку и головку. Производится фиксация сустава на 2-3 месяца. Если сращение проходит удачно, то дальнейшее восстановление происходит при помощи ортопедического аппарата. Через полгода возможна опора на оперированную ногу.
- Вправление открытым способом, внутрисуставной остеосинтез при помощи гвоздя. Во время операции рассекается капсула, удаляется вся рубцовая ткань, отломки совмещаются и фиксируются трехлопастным гвоздем. При необходимости дополнительно применяется вытяжение спицей, используются костные трансплантаты. Пациентам пожилого возраста часто приходится создавать искусственный анкилоз, заводя гвоздь сквозь головку сустава и ацетабулярную чашу.
- Восстановительная операция. Применяется при полном рассасывании бедренной шейки, разрушении головки и существенном смещении костных фрагментов. При этом происходит воссоздание шейки, а также головки путем пересадки хряща на вертельный конец, бедренную кость, оставшуюся часть шейки. В процессе реконструкции используются металлические колпачки и прочие приспособления.
В некоторых случаях вышеуказанные методы неэффективны, процесс срастания не происходит, начинается воспаление и нагноение. Особенно если операция проводилась человеку преклонного возраста, когда замедлившиеся обменные процессы уже не обеспечивают питания суставов и костей. Вопрос решается эндопротезированием тазобедренного сустава. После чего восстанавливается нормальная подвижность пациента. Современные модели имплантатов сводят риск воспаления и отторжения к минимуму.
Не все клиники могут гарантировать положительный результат эндопротезирования, особенно в тех случаях, когда речь идет о пожилых людях. В Европе процент удачно проведенных операций очень высок, поэтому многие, у кого есть возможность, стремятся лечиться там. Оптимальный вариант сочетания цены и качества – Чехия. Компания «Артусмед», имеющая многолетние прочные связи с ведущими ортопедическими клиниками этой страны, организовывает лечение и реабилитацию для пациентов из РФ. Отзывы после эндопротезирования говорят сами за себя.
Источник
