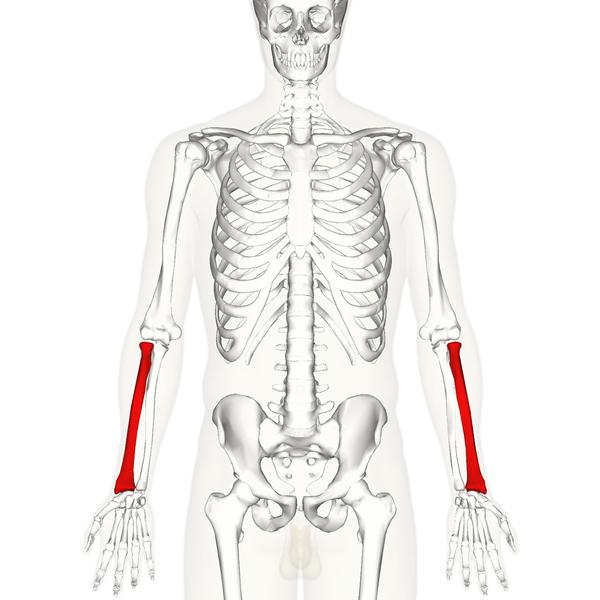
Перелом дистального метаэпифиза обеих костей предплечья
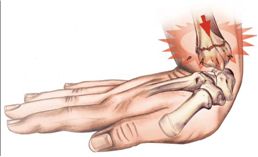
Переломы костей предплечья в дистальной трети по частоте занимают первое место. Они возникают при падении с упором на кисть. Среди них различают разгибательные и сгибательные переломы. В отличие от переломов других локализаций они бывают двусторонними.
Переломы дистальной части лучевой кости
Выделяют метафизарные переломы и эпифизеолизы. Каждый из них сочетается с:
переломами локтевой кости;
переломами метафиза;
эпифизеолизами головки локтевой кости;
переломами шиловидного отростка.
Для практики среди переломов метафиза целесообразно различать высокие и низкие. При первых из их плоскость излома проходит ближе к эпифизарному хрящу, при вторых – в метафизарной области. Практически важно учитывать и другие особенности этих переломов, в частности наличие сминания края периферического отломка, которое встречается при них довольно часто. При разгибательных переломах страдает тыльный край отломка. Эта деформация бывает довольно значительной и хорошо видна на боковой рентгенограмме. Несоответствие раневых поверхностей приводит к нестабильности отломков, что принимают во внимание в ходе репозиции.
Различают переломы без смещения, только с угловым смещением и с полным смещением отломков. Последние встречаются чаще. При этом нередко смещение происходит не только в тыльную, но одновременно и в лучевую сторону. Характер смещения определяет типичную деформацию, определяемую клинически. Преобладают закрытые переломы.
Встречаются симптомы повреждения срединного нерва. Локтевой нерв страдает очень редко.
Переломы лучевой кости с полным смещением в тыльную сторону в большинстве случаев сочетаются с переломами локтевой кости без смещения или с незначительным смещением. Очень редко у детей они сочетаются с вывихом головки локтевой кости.
Сгибательные переломы лучевой кости в дистальной трети встречаются значительно реже. Для них характерны умеренная локальная припухлость, отклонение кисти в ладонную сторону. Так как дистальный отломок лучевой кости смещается в ладонную сторону, то на тыле кисти выступает головка локтевой кости. Рентгенологически выявляется высокий перелом лучевой кости или перелом на границе средней и дистальной третей. Обычно имеется изолированное смещение под углом, открытым в ладонную сторону. Вследствие этого неповрежденная локтевая кость определяется с тыльной стороны, возникает нарушение соотношений в лучелоктевом сочленении, головка локтевой кости оказывается в положении подвывиха или вывиха.
Лечение экстензионных переломов без смещения заключается в иммобилизации конечности в среднем физиологическом положении задней гипсовой лонгетой от основания пальцев до проксимальной трети плеча. При переломах с незначительным смещением, при которых наблюдается признак сминания края отломка, кисть сгибают во избежание увеличения смещения в периоде иммобилизации. Вправление разгибательных переломов со смещением только под углом заключается в отклонении дистального отломка в ладонную сторону. В этом положении накладывают гипсовую лонгету с окном для I пальца.
При полном смещении техника репозиции заключается в следующем. Помощник удерживает поврежденную руку за плечо. Хирург поворачивается спиной к больному, левой рукой захватывает его кисть и производит тягу по направлению ее пальцев. Затем, не прекращая тяги, разгибает кисть, тем самым расправляя надкостницу и прилежащие к ней мягкие ткани тыльной стороны лучевой кости. Одновременно правой рукой он захватывает предплечье в дистальной части так, что его II-V пальцы располагаются на передней поверхности центрального отломка и смещает его в тыльную сторону. I палец располагается под периферическим отломком и подталкивает его дистально до устранения смещения по ширине. При этом увеличивается отклонение отломка в тыльную сторону. Далее хирург, продолжая тягу левой рукой за кисть, сгибает ее и смещает периферический отломок в ладонную сторону, чем и завершает репозицию. При этом положении кисти накладывают гипсовую лонгету. Приданное положение кисти гарантирует от вторичного смещения вследствие того, что мягкие ткани тыльной поверхности оказываются натянутыми. Если кроме тыльного имело место и смещение в лучевую сторону, то их устраняют одновременно. После сопоставления отломков кисть фиксируют в положении сгибания и отклонения в локтевую сторону. Одновременно устраняют и смещение отломков локтевой кости.
При высоких переломах, при которых имеется значительной длины рычаг, кисть сгибают осторожно и только в самом лучезапястном суставе, а не на уровне перелома. В противном случае может возникнуть гиперкоррекция. Так же поступают и при нестабильных переломах с несоответствием плоскостей излома отломков, что наблюдается при компрессионной деформации тыльного края периферического отломка, т. е. при наличии симптома сминания края отломка.
Когда сопоставить отломки локтевой кости не удается и остается полное смещение по ширине, кисть отклонять в локтевую сторону не следует, так как в таких случаях возникает смещение отломков в локтевую сторону по длине, что ведет к локтевой косорукости. Если после сопоставления отломков в правильное положение они соскальзывают, то их устанавливают в положение выраженной гиперкоррекции. В этом положении накладывают гипсовую лонгету на 2-3 недели. Затем деформацию устраняют путем остеоклазии.
Частым осложнением является неправильно срастающийся перелом дистальной части лучевой кости со смещением под углом, открытым в тыльную сторону. Поэтому и коррекцию деформации при мягкой костной мозоли при них применяют наиболее часто. Техника ее проста и заключается в отклонении с определенным усилием дистального конца лучевой кости в ладонную сторону до умеренной гиперкоррекции. Одновременно сгибают и кисть, так как отломки имеют тенденцию к возвращению в первоначальное положение. В этом положении конечность иммобилизуют задней гипсовой лонгетой. При этом мягкие ткани тыльной поверхности предплечья, находившиеся в состоянии ретракции, оказываются натянутыми, что приводит к достаточному взаимодавлению между отломками, надежному сцеплению и быстрому их сращению.
Репозиция свежих сгибательных переломов дистальной части лучевой кости трудностей не представляет, так как обычно речь идет только об изолированном смещении под углом, открытым кпереди. Исправление деформации состоит в давлении на вершину угла, направленную в тыльную сторону, и одновременном разгибании кисти и смещения дистального отломка в тыльную сторону. Затем накладывают ладонную гипсовую повязку с окном для I пальца от верхней трети плеча до оснований пальцев. Кисть фиксируют в положении супинации и разгибания. В ходе репозиции следят за восстановлением соотношений в лучелоктевом сочленении.
Необходимо особо отметить, что если при разгибательных переломах сращение отломков даже при неполном устранении смещения наступает всегда, то при сгибательных переломах с неустраненным только угловым смещением может возникнуть замедленная консолидация или формирование ложного сустава. Причиной является преобладание сгибателей кисти над разгибателями. Такое осложнение возникает довольно часто при переломах на границе средней и дистальной третей. При недостаточно эффективной иммобилизации деформация постепенно увеличивается и формируется тугой ложный сустав.
Лечение неправильно срастающихся переломов лучевой кости с неустраненным смещением под углом, направленным в ладонную сторону, замедленной консолидацией, а также лечение ложных суставов практически одинаково. Оно состоит в давлении па вершину угла с тыльной в ладонную сторону и одновременном разгибании кисти и смещении дистального отломка в тыльную сторону с гиперкоррекцией до 3-5°. Специально уделяют внимание восстановлению соотношений в лучелоктевом сочленении. Особое внимание уделяют надежной иммобилизации. Как показал опыт, удержать отломки после репозиции при согнутом в локтевом суставе предплечье удается далеко не всегда. Поэтому рекомендовано использовать методику репозиции и иммобилизации, которая была разработана для лечения переломов костей предплечья в средней трети со смещением под углом, открытым в ладонную сторону, а именно: в положении полного разгибания и супинации предплечья накладывают гипсовую лонгету по передней поверхности руки от проксимальной трети плеча до оснований пальцев с окном для I пальца. Кисть фиксируют в положении разгибания. На всем протяжении лучевая кость через лонгету должна быть хорошо отмоделирована с ладонной и тыльной сторон. В положении разгибания в локтевом и лучезапястном суставах и некоторой гиперкоррекции отломков между последними возникают значительные силы взаимодействия, которые приводят к раздавливанию межотломковой костной мозоли, сближению фрагментов при ложном суставе и обязательному сращению. При несвежем переломе с ладонной стороны происходит ретракция мышц, поэтому в положении гиперкоррекции они создают максимальные условия для стабилизации и сращения отломков. В зависимости от возраста пострадавшего уже через 4-6 недель рентгенологически подтверждается полное сращение.

Эпифизеолизы дистального эпифиза лучевой кости
В ряду эпифизеолизов всех локализаций эпифизеолизы дистальной части лучевой кости занимают первое место. Мальчики получают травму чаще девочек, они составляют 2/3 пострадавших. Наиболее часто травмы возникают в возрасте 10-13 лет. Преобладает левостороннее повреждение.
Главной причиной эпифизеолизов дистального конца лучевой кости является непрямая травма. Повреждение возникает при падении с упором на кисть. При этом предплечье находится под углом к поверхности опоры.
В дистальной части предплечья возникает перегиб его, в результате чего возникает или метафизарный перелом, или эпифнзеолиз дистального эпифиза. Второе повреждение встречается чаще, так как эпифизарная зона является местом наименьшего сопротивления. При падении на ладонь возникает разгибательный эпифнзеолиз, а при падении на согнутую кисть возникает сгибательный эпифизеолиз.
Клинико-рентгенологическая характеристика
Отмечается характерная деформация дистальной части предплечья. Кисть смещена в тыльную, тыльно-лучевую или ладонную сторону. На уровне ростковой зоны определяются припухлость, кровоподтеки и ссадины. При открытом эпифизеолизе рана, как правило, сильно загрязнена, края ее ушиблены. Из рапы выступает дистальный метафиз лучевой кости. Иногда определяются симптомы повреждения срединного нерва. Рентгенологическое исследование дает наиболее полную информацию обо всех деталях повреждения. Однако при отсутствии смещения, когда рентгенологическое исследование оказывается недостаточным, диагноз основывается только на клинических данных. Через 2-3 недели на контрольных рентгенограммах обнаруживают:
симптом костной пластинки;
расширение ростковой зоны;
признаки оссификации надкостницы.
Экстензионные эпифизеолизы наблюдаются наиболее часто. В 1,2% случаев наблюдается двустороннее повреждение. При эпифизеолизах со смещением в 26% случаев возникает перелом шиловидного отростка локтевой кости.
Изолированные эпифизеолизы встречаются в 15% случаев, большинство из них бывают без смещения или с незначительным смещением, не требующим вправления. Смещение эпифиза в лучевую сторону наблюдается в 28% случаев, оно обычно не превышает 1/2 поперечника кости. Смещение эпифиза в тыльную сторону на половину поперечника кости наблюдается в 29% случаев, на весь поперечник — в 15,5% случаев. Степень наклона эпифиза в тыльную сторону прямо пропорциональна смещению по ширине. Однако при полном смещении эта закономерность нарушается.
Чаще изолированных эпифизиолизов наблюдаются остеоэпифизеолизы всех групп. В 7% случаев встречаются остеоэпифизеолизы 4-й группы. При этом дистальная часть лучевой кости состоит из двух отломков, один из них – эпифиз с прилегающим к нему фрагментом метафиза треугольной формы, второй отломок представляет собой оставшуюся часть метаэпифиза. Остеоэпифизеолизы, возникшие в результате сгибательного механизма травмы, сопровождаются переломами переднего края метафиза и являются однотипными. Это объясняется тем, что передний край лучевой кости выступает в виде клюва кпереди. Он и отламывается в момент травмы. Плоскость излома идет сзади наперед по ходу эпифизарной линии, затем вертикально направляется в проксимальную сторону. Данные эпифизеолизы обычно сочетаются с переломами метафиза локтевой кости.
Переломы дистального эпифиза лучевой кости встречаются очень редко. Линия перелома обычно делит эпифиз на три неравные части. Отделяется от метафиза тыльная часть эпифиза. Смещение или отсутствует, или незначительное, что является причиной диагностических ошибок.
Переломы эпифизов встречаются у детей старшего возраста, у которых эпифиз уже потерял эластичность.
Характер лечебной тактики при эпифизеолизах дистального эпифиза лучевой кости определяется направлением и степенью смещения. Если вправление производится направленными манипуляциями, то для достижения репозиции нет необходимости прилагать значительных усилий.
Методика вправления разгибательного эпифизиолиза такая же, как и при метафизарном переломе. На первом этапе кисть разгибают. Эпифиз смещают дистально до сопоставления тыльных краев метафиза и эпифиза. Вторым этапом кисть сгибают и эпифиз смещают в ладонную сторону. При эпифизиолизах сгибание кисти не приводит к возникновению значительной гиперкоррекции.
Принципиальные основы методики репозиции сгибательных эпифизеолизов в общем такие же. Различие состоит в том, что направление репонирующих сил должно быть противоположным. Кисть фиксируют в положении разгибания гипсовой лонгетой по ладонной поверхности предплечья. Средний срок иммобилизации 3-4 недели.
При эпифизеолизах дистального эпифиза лучевой кости применяется только неоперативное лечение. Открытое вправление таит в себе опасность повреждения пролиферативных элементов эпифизарной пластинки. Особую опасность представляет открытая репозиция при неправильно срастающихся эпифизеолизах. В таких случаях показания к операции ставят только после полного сращения и перестройки костной мозоли. Операция заключается в корригирующей остеотомии вне ростковой зоны.
Эпифизеолизы дистального эпифиза лучевой кости в большинстве случаев заканчиваются полным выздоровлением. Нарушения роста встречаются в основном при переломе эпифиза с элементом компрессии. Посттравматическое закрытие ростковой зоны встречается при неустраненном смещении, чаще у детей старшего возраста. Однако у них рост кости в основном закончен, поэтому посттравматическая деформация, связанная с нарушением роста, встречается редко. При неправильно срастающихся метафизарных переломах лучевой кости происходит активное самоисправление деформации. Даже не устраненное смещение по ширине ликвидируется полностью, однако искривление кости моделируется медленно, особенно у детей старшего возраста.
Переломы дистальной трети локтевой кости
У детей в дистальной части локтевой кости наблюдаются:
метафизарные переломы;
эпифизеолизы;
горизонтальные переломы шиловидного отростка;
переломы эпифиза с отделением части его с шиловидным отростком.
Эти повреждения возникают одновременно с переломом метафиза или эпифизеолизами лучевой кости. Механизм травмы – падение с упором на кисть.
Клинико-рентгенологическая характеристика
Клиническая картина складывается из признаков повреждений лучевой и локтевой костей в дистальной части. При подозрении на перелом лучевой кости выявляют и признаки перелома локтевой кости. Определяются припухлость и деформация нижней части предплечья, локальная болезненность на уровне метафиза локтевой кости или ее головки. Диагноз уточняют рентгенологически. При метафизарных переломах смещение отломков чаще отсутствует или бывает незначительным. Полное смещение отломков встречается редко.
Наблюдаются два вида эпифизеолизов:
разгибательные;
сгибательные.
Изолированные формы эпифизеолизов встречаются редко. При разгибательных эпифизеолизах метафизарный фрагмент отламывается от тыльной поверхности центрального отломка. Смешение эпифиза обычно не превышает поперечника кости. Реже встречается полное смещение. Среди переломов локтевой кости переломы шиловидного отростка возникают наиболее часто.
Вправление производят одновременно с переломами лучевой кости. Применяют только неоперативные способы лечения. Самоисправление неустраненных смещений локтевой кости происходит довольно совершенно. Эпифизеолизы также завершаются полным выздоровлением. Незначительные нарушения роста встречаются редко. В отдаленные сроки может выявиться отсутствие костного сращения шиловидного отростка без выраженных клинических проявлений.
Репозицию осуществляют путем вытяжения предплечья по оси и вправления выступающего фрагмента пальцами. Остаточное смещение не должно превышать 1/5 поперечника кости. Сустав фиксируют гипсовой лонгетой на 3-4 недели.
Источник

Травма предплечья с открытым переломом костей
Предплечье составляют локтевая и лучевая кости. Они окружены мышцами и связками, крупными сосудами и нервами, которые обеспечивают функционирование верхней конечности.
Перелом предплечья: закрытый или открытый нарушает работу всех окружающих структур и функцию руки. При травме костей проявляется резкая боль даже при пальпации, крепитация осколков, отекает рука, имеются гематомы и кровотечение, если нарушена целостность кровеносных сосудов.
Классификация
Согласно Международной классификации болезней 10-го пересмотра зарегистрированы классы МКБ10/S00-T98/S50-S59/S52, где S52 – перелом костей предплечья (0 – код закрытого перелома, 1 – код открытого перелома). Исключается повреждение в области запястья и кисти – (S62.-).
Если костная ткань нарушена в проксимальном отделе, тогда ограничиваются движения в локтевом суставе. При повреждении кости в дистальном отделе – не будет работать лучезапястный сустав. Если сломаны обе кости в центре предплечья, тогда травма проявляется видимой деформацией и укорочением костей.
Переломы предплечья в типичном месте – это травмы, связанные с остеопорозом у пожилых женщин или падением на вытянутую руку. Их классифицируют, как переломы дистальных метаэпифизов костей предплечья (лучевой кости).

Рентгенограмма дистального повреждения метаэпифиза лучевой кости
Классификация переломов предплечья перечисляет все костные повреждения от периферии к центру и включает:
| Травмы костей | Наименование повреждений |
| Локтевой и лучевой в проксималь — ном отделе | А – внесуставные:
В – внутрисуставные:
С – внутрисуставные повреждения обеих костей:
Перелом предплечья у локтевого сустава |
| Лучевой и локтевой в диафизарном отделе | Диафизарный перелом костей предплечья включает переломы простые (А):
С наличием клиновидного фрагмента (В):
Сложные повреждения (С):
Травма диафиза
Переломы диафиза предплечья (А-В)
Сложный перелом диафизов обеих костей предплечья — С |
| Локтевой и лучевой в дистальном отделе | А – вне сустава:
В – частичные повреждения внутри сустава:
Рентген частичного внутрисуставного излома лучевой косточки С – полные переломы внутри сустава:
|

Рисунки повреждений проксимальных сегментов косточек предплечья

Рисунки повреждений дистальных сегментов костной ткани предплечья
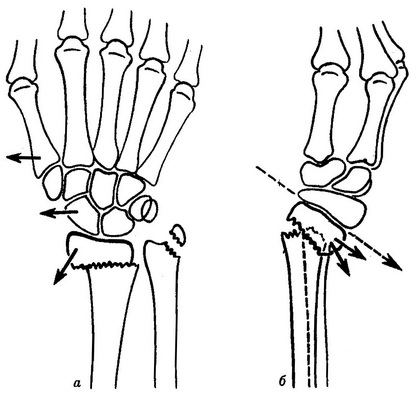
Как видно на рисунке ниже при разгибательном повреждении Колеса деформируется нижняя треть предплечья и принимает форму вилки или штыка, кисть отклоняется в сторону лучевой кости. Патология проявляется под кожей четким костным выступом, деформацией с наличием угла, что открывается к тылу на предплечье выше лучезапястного сустава.
Поверхность предплечья с ладонной стороны при изгибе становится выпуклой формы. Пальцы принимают полусогнутое положение, возникает боль при любом движении кисти, также снижается амплитуда ее движения, пальцы не складываются в кулак.
При сгибательном разломе Смита характерно смещение дистального отломка к ладонной поверхности руки, а проксимального – к тыльной поверхности. Угол деформации будет открыт к ладонной стороне кисти при ладонном сгибании.
Пальцы будут полусогнутыми, в кулак не сложатся, не будет активных движений в лучезапястном суставе в связи с резкой болью.

Травма лучевой кости Колеса (а, в) и Смита (б, г)

Травма края костной ткани со смещением лучевой кости
Согласно классификации разделяют:
- локтевые травмы Монтеджа в области верхней трети. При этом имеется вывих головки луча;
- лучевые травмы Галеацци в области нижней трети с наличием вывиха в нижнем конце кости локтя. При этом отмечают разрыв периферического сочленения косточек;
- переломы отростков: локтевого и венечного.
Перелом Монтеджа
Повреждение является комбинированным: вывих лучевой головки сочетается с локтевым переломом, нередко повреждаются локтевые нервы. При смещении фрагментов локтя кзади, а лучевой головки кпереди перелом считают сгибательным.
При смещении фрагментов локтя кпереди, а лучевой головки кзади и кнаружи – перелом считают разгибательным. При переломе Монтеджа поврежденное предплечье укорачивается, выпячивается лучевая кость и западает локтевая. При пассивном сгибании рука будет пружинить и сопротивляться.

Рентгенограмма переломовывиха Монтеджа
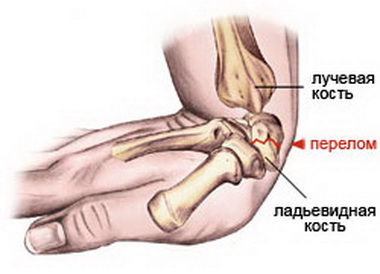
Перелом Галеацци

Рентгенограмма повреждения Галеацци
При такой травме руки с комбинированным повреждением: переломом внизу луча и вывихом локтевой головки отломки луча будут смещаться кпереди, локтевая головка – ктылу или ладонной стороне. Лучевая кость по оси будет искривлена, головка – прощупываться в лучезапястном суставе со стороны локтя.
Головку можно вправить надавливанием, но вывих происходит снова при прекращении надавливания. Поэтому повреждение дистального метаэпифиза также называется бунтующий перелом костей предплечья.

На фото перелом нижней трети правого предплечья

На рентгенограмме перелом головки лучевой кости (слева) и шейки (справа)
Повреждения локтевого и венечного отростков локтевой кости

На эскизе дана схема травмы венечного отростка трех типов
За счет анатомических особенностей венечного отростка, его глубокого расположения под мягкими тканями при травме он повреждается редко. Он может сопровождать вывих предплечья сзади или сложный перелом внутри локтевого сустава.
Излом чаще бывает ближе к верхушке или к основанию отростка. Реже диагностируют оскольчатое повреждение. При чрезмерном напряжении внутри мышцы плеча и ее сухожилий травма костной ткани может быть отрывной.
Перелом бывает изолированным 3-х типов, как видно на эскизе:
- отрывается кончик отростка (1-й тип);
- повреждается 50% костной ткани (2-й тип);
- повреждается более 50% кости (3-й тип).
Пострадавший жалуется на боль и появление опухоли в локтевой ямке. На рентгенограмме могут выявить смещение фрагмента лучевой кости при отрывном переломе или его вколачивание в блок при переломовывихе.

На рентгенограмме заметна сквозная трещина локтевого отростка
При травме локтевой отросток может сломаться внутри сустава и оторваться некоторая его часть при резком сокращении плечевой трехглавой мышцы. Если ее сухожилие не повреждается, отломки смещаются на небольшое расстояние. При разрыве сухожилия произойдет большое смещение фрагментов костной ткани, возможна оскольчатая и травма в сопровождении переднего вывиха головки, что называют повреждением Мальгеня.
Рука у пострадавшего принимает вынужденное положение: конечность будет провисать вниз, в зоне травмы образуется опухоль и возможно внутритканевое кровоизлияние с отеком мягких тканей. Из-за резкой боли пострадавший не сможет согнуть предплечье или разогнуть его. Боль отдает в плечо с задней стороны локтя.
При изломе шейки лучевой кости и головки болит в области передней суставной поверхности и в предплечье. Даже при смещении отростков видимые деформации могут отсутствовать. При этом ограничиваются вращательные движения предплечьем.

На фото перелом левого предплечья лучевой кости
Типы и виды травм
Переломы могут быть:
- Патологическими: при невысокой силе, направленной на кость. Ее прочность снижается за счет генетических (синдрома хрустального ребенка), метаболических или эндокринных патологий и в результате развития онкообразований. С возрастом отмечают повышенную хрупкость костной ткани при нарушении кальциево-фосфорного обмена или остеопороза.
- Травматическими: при интенсивной силе, превышающей плотность кости во время аварий, ДТП, при спортивных травмах. Данный тип травм может привести к инвалидности при повреждении не только костей, но и сосудов, нервов и мышц.
Механизм образования определяет вид травмы. Поэтому перелом может быть:
- поперечным;
- вколоченным;
- спиральным, винтообразным и косым;
- оскольчатым;
- отрывным;
- поднадкостничным без смещения.

Виды переломов и направление травмирующей силы

Так смещаются отломки и образуется костная мозоль (справа)
На видео в этой статье дается информация о переломе лучевой кости, о репозиции костей предплечья, о мобилизации предплечь





