Перелом голени осложнения после операции


На фото изображён открытый перелом crus без смещения отломков костей.
Травма голени (crus) относится к одной из самых распространённых. По медицинской статистике, патология встречается у 15% пациентов. Если не соблюдать рекомендации специалиста во время реабилитационного периода, могут возникнуть необратимые последствия перелома голени.
Возможные осложнения при переломе crus и неправильном восстановлении костей
Осложнения возникают при запоздалом оказании лечения пациенту. Также последствия возникают при оказании неквалифицированной помощи.

Пациент с наложенным гипсом при переломе crus. Движения осуществляются при помощи костылей.
Ишемическая гангрена

Развитие ишемической гангрены, вызванное открытым переломом.
Гангрена относится к серьёзным осложнениям. Неквалифицированное или запоздалое лечение может привести к ампутации конечности.
Гангрена возникает при нарушениях, вызванных переломом:
- Застоях крови в венах,
- Отёках суставной и хрящевой ткани.
- Ущемлении артерий.
- Некротических проявлениях.
- Нарушениях в нервных окончаниях.
Патология проявляется в виде хромоты. Даже после полного сращения костей, у пациента может возникнуть изменение походки. Боль отдаёт в икры и ягодичную область, немного ослабевает при остановке ходьбы и незначительном отдыхе. Происходит деформация голени после перелома.
Развивается ишемическая гангрена быстро. Симптоматика дополняется онемением травмированной конечности, бледностью кожных покровов, снижением роста ногтевой пластины, выпадением волос.
Патология имеет 3 степени развития:
- Обратимую,
- Необратимую,
- Биологическую смерть тканей.
Важно! Ишемическую гангрену необходимо начинать лечить при первых проявлениях симптомов. При борьбе с патологическими изменениями тканей и сосудов используются медикаментозная терапия и хирургическое вмешательство.
Жировая эмболия

Продвижение жира по венам к лёгким.
Патология относится к тяжёлым осложнениям. По медицинской статистике, жировая эмболия проявляется у 5% пострадавших при первичном переломе crus и у 28% при вторичном. В факторе риске пациенты от 25 до 35 лет.
Существует 2 степени жировой эмболии:
- Механическая. При травмировании костной ткани жировые части костного мозга отслаиваются и проникают по венам к капиллярам. Через них проникают в лёгкие пациента. Скорость передвижения жировых частиц стремительная.
- Биохимическая. Жировые эмульсии видоизменяются и приводят к эмболизации сосудов.
Жировая эмболия характеризуется проявлением на груди у пациента мелкой сосудистой сетки. Слизистые оболочки принимают белёсый цвет. При клиническом анализе мочи на третьи сутки после получения травмы, в ней выявляется жир. В анализе крови снижаются показатели гемоглобина.

Характерный признак жировой эмболии – сосудистая сетка.
Важно! Большое попадание жира в лёгкие пациента приводит к летальному исходу.
Деформирование костей и походки

Передвижение на костылях.
Патология возникает при неправильном совмещении отломков при переломе кости. Пациент испытывает ограничения в самообслуживании и самостоятельном хождении. Неправильное срастание костей приводит к изменению походки.
Атрофия мышц после такой травмы восстанавливается в течение одного года. При неблагоприятном прогнозе, на этот период, аттестационная комиссия может присвоить пациенту третью группу инвалидности. С дальнейшим рассмотрением улучшения в состоянии здоровья.

Контроль состояния во время реабилитации после трамирования голени.
При некачественном оказании медицинской помощи, пострадавшему может быть назначена повторная оперативная помощь. После проведения хирургического вмешательства на повреждённую конечность накладывается бандаж для голени.
Если травма пришлась на наружную сторону лодыжки, срок носки фиксатора не превышает 5 недель. При патологии внутренней части до 2 месяцев. Если травма пришлась одновременно на обе голени, то бандаж накладывается сроком до 12 недель.
Формирование ложного сустава
Лечение осуществляется в срок до 6 месяцев. За это время кости должны консолидироваться. Если в этот временной период ткани не срослись, то реабилитация считается замедленной.
Формирование ложного сустава происходит после неэффективного лечения в течение 9 месяцев. Вокруг костей возникают наросты тонкой хрящевой ткани и пространство, заполненное жидким содержимым.
Различают несколько видов ложного сустава:
| Разновидность ложного сустава | Описание патологического процесса |
| Формирующийся | Он проявляется после срастания костной ткани. Характеризуется болезненными ощущениями в месте травмирования. Боль усиливается при пальпации и осуществлении движений. На рентгенологическом снимке виден просвет и периостальная мозоль. |
| Фиброзный | Характеризуется узким просветом между костными отломками и наличием фиброзного содержимого между ними. Патология видна на рентгенологическом снимке. |
| Некротический | Возникает при травмировании голени человека из огнестрельного оружия. Способствует усугублению кровообращения. Вызывает некроз тканей. |
| Костного регенерата | Патология образуется при неквалифицированной помощи, оказанной при переломе crus со смещением отломков. |
| Истинный | Начинает своё формирование на подвижных местах. Костные отломки шлифуются. Начинают покрываться волокнистыми хрящами. Снаружи формируется полость с водянистым содержимым. В случае присоединения вторичной инфекции, секрет может быть серозным. |
Важно! Во время реабилитационного периода необходимо посещать консультации лечащего врача и проводить мероприятия по восстановлению костей. Ложный сустав после перелома crus проявляется на рентгенологическом снимке. При длительной реабилитации необходимо проходить диагностику.

Становление ложного сустава.
Развитие остеоартроза

Проявление остеоартроза.
Патология начинает формироваться, когда фиксатор голени накладывается неправильно и несвоевременно. Симптоматика проявляется в виде хруста в месте травмирования кости. Пациент испытывает ноющую боль. При осуществлении движений суставом, после длительной гипотомии, проявляется тугоподвижность.
Симптоматика нарастает при неоказании помощи. Боль начинает усиливаться. Суставы и хрящи отекают. Кожные покровы становятся синюшными. Фиксаторы голени начинают давить, вызывают дискомфорт.
Изменения в суставах и хрящах видны на рентгенологическом снимке. Лечение направлено на восстановление конечности после травмы, снижение болевого синдрома и снятия отёка.

Изменение в изгибе ноги, вызванное остеоартрозом.
Важно! Врач назначает медикаментозную терапию. К лекарственным средствам прилагается инструкция по применению, которую пациенту необходимо прочесть для контроля противопоказаний и возможных побочных действий.
Цена на лечение осложнений зависит от клиники и квалификации специалиста. В государственном учреждении лечение оказывается бесплатно по полису обязательного медицинского страхования.
Видео в этой статье поможет разобраться в начинающихся симптомах при развитии патологии. При наличии хоть одного у пациента при травме голени, необходимо незамедлительно обратиться к врачу.
Источник
1. Ранние осложнения переломов костей голени:
а) Повреждение сосудов. Перелом верхней половины большеберцовой кости может привести к повреждению подколенной артерии. Травмирование одного или двух крупных сосудов может возникать и протекать незаметно, если отсутствуют критические признаки ишемии.
б) Синдром сдавления. Переломы большеберцовой кости, как открытые, так и закрытые, в большинстве случаев являются причиной синдрома сдавления. Сочетание отека тканей и кровотечения (кровь сочится) приводит к отеку мышечных футляров, что может ускорять ишемию. Дополнительные факторы риска — проксимальные переломы голени, тяжелые размозжения тканей, долгий период ишемии перед возобновлением кровоснабжения (при повреждении типа IIIС), долгое ожидание лечения, геморрагический шок, травматичная и продолжительная операция и дистракция перелома.
Опасные симптомы включают нарастающую боль, чувство распирания или «треска по швам» в голени и онемение в голени или стопе. Эти жалобы должны быть серьезно приняты во внимание с последующим дообследованием на предмет наличия боли при растяжении мышц, потери чувствительности и мышечной силы.
Настороженность прежде всего! Диагноз может быть установлен путем измерения давления на конечности. Очень важна ранняя диагностика, которую некоторые хирурги проводят, пользуясь постоянным мониторингом давления на конечности при всех переломах большеберцовой кости (McQueen et al.). Подобная тактика прекрасно применима к пациентам в бессознательном состоянии или при затруднении контакта, а также при комбинированных повреждениях.
Таким же образом обеспечивается «ранняя система реагирования» у менее проблемных больных. Катетер 20G вводится в переднее мышечное пространство голени и на уровне перелома измеряется давление (Heckman et al.4). Разница давления между диастолическим и давлением в мышечном отделе голени меньше 30 мм рт.ст. расценивается как критическая и является показанием к проведению декомпрессии. В идеале давление должно быть измерено во всех четырех мышечных отделах, но это зачастую не практикуется; однако если выявлен синдром сдавления, а давление в переднем мышечном отделе голени нормальное, необходимо провести измерения в оставшихся мышечных отделах.
Фасциотомия и декомпрессия. Если диагноз синдрома сдавления установлен, декомпрессия должна быть проведена незамедлительно — необходима декомпрессия всех четырех отделов за одну операцию. Лучше сделать это через два разреза: переднелатеральный и заднемедиальный. Переднелатеральный разрез выполняется на 2-3 см латеральнее гребня большеберцовой кости и начинается от уровня бугристости, заканчиваясь выше голеностопного сустава.
Фасция рассекается вдоль переднего и латерального мышечных отделов аккуратно, не задевая поверхностный малоберцовый нерв. Второй подобный разрез выполняется чуть позади около заднемедиального края большеберцовой кости. Фасция, покрывающая заднее поверхностное пространство, рассекается. Заднее глубокое пространство определяется сразу над голеностопным суставом, где фасция отсутствует, и рассекается в проксимальном направлении; мышечный массив поверхностного пространства необходимо отвести кзади, обнажая фасциальный карман глубокого пространства, который также рассекается снизу во всю длину.
Сегментарные артерии, которые перфорируют фасцию от задней большеберцовой артерии, должны быть сохранены для возможной пластики кожным лоскутом. Разрезы не ушиваются, а укрываются повязкой. Конечности придается среднефизиологическое положение. К переломам типа III с открытыми повреждениями применяется метод наружной фиксации, а затем возобновление лечения раны (ушивание или закрытие лоскутом).
Исход. Декомпрессия в течение шести часов от начала появления симптомов (или критического повышения давления) должна привести к полному восстановлению. Задержка декомпрессии несет риск остаточной дисфункции, распространенность которой варьируется от умеренного снижения чувствительности и моторной функции до серьезных поражений нервов и мышц, контрактур суставов и трофических изменений стопы.
Синдром сдавления:
(а) При переломе на этом уровне хирург должен предполагать синдром сдавления. Этого пациента лечили наложением гипсовой повязки.
Боль стала интенсивной и когда гипс был снят (что было сделано сразу после наложения) кожа конечности лоснилась и была покрыта пузырями.
(б) Декомпрессия пространств голени (в) потребовала фасциотомии всех ее футляров.
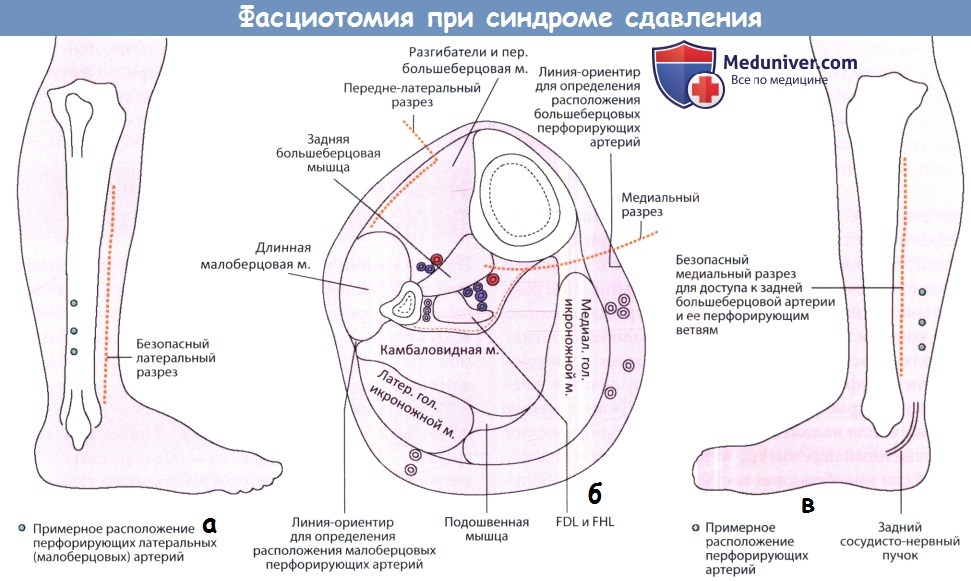
Фасциотомия при синдроме сдавления.
(а) Первый разрез обычно передне-латеральный, дающий доступ к переднему и латеральному футлярам. Но этого не достаточно.
поверхностный и глубокий футляры также могут быть открыты; их положение показано на рисунке.
(б) Поперечный срез голени. Это требует второго разреза (б,в), который проводится на расстоянии в ширину пальца от задне-медиального края большеберцовой кости;
чтобы не повредить глубокие перфорирующие большеберцовые артерии следует проявлять осторожность.
Показаны два разреза расположенные как минимум на 7см друг от друга во избежание нарушения кровообращения кожи.
в) Инфекция при переломе костей голени. Открытые переломы всегда в зоне риска. Даже при небольших ранах необходима тщательная ПХО перед ушиванием.
Если диагноз установлен, берут на посев раневое отделяемое и кровь, немедленно начиная антибиотикотерапию, используя в начале препарат широкого спектра действия (внутривенно). Замену на более подходящий антибиотик производят после получения лабораторных результатов.
Если инфекционный агент установлен, фиксаторы не удаляют при сохранении стабильности конструкции; при стабильном положении отломков предпочтительнее контроль инфекционного процесса и консолидации перелома. Однако при смещении импланта, он должен быть удален, а фиксация переведена на наружную.
2. Поздние осложнения переломов костей голени:
а) Неправильное сращение. Небольшое укорочение (до 1,5 см) обычно незначительное последствие, но ротация и угловые смещения, помимо того, что это не эстетично, могут вызывать дисфункцию, так как коленный и голеностопный суставы не предназначены для долгой работы в таком режиме.
Угловые деформации должны предупреждаться на всех этапах лечения; любая деформация более семи градусов в любой плоскости недопустима. Угловая деформация в сагиттальной плоскости, особенно в сочетании с тугоподвижным голеностопным суставом в эквинусе, вызывает прямое воздействие на место перелома во время ходьбы, что может вызвать как рефрактуру, так и несращение перелома.
Варусная или вальгусная деформации меняют ось нагрузки, проходящей через коленный или голеностопный суставы, вызывая перегрузку некоторых частей сустава. Часто в этих местах возникают явления вторичного остеоартрита, однако пока это действительно только для суставных концов кости, исследования относительно средней трети большеберцовой кости не подтвердили подобные утверждения.
Ротационный компонент перелома должен быть почти идеальным (при сравнении с противоположной стороной). Этого трудно достичь с помощью закрытой репозиции, но это возможно при использовании блокирующего интрамедуллярного стержня.
Поздние деформации корректируются оперативно путем остеотомии большеберцовой кости.
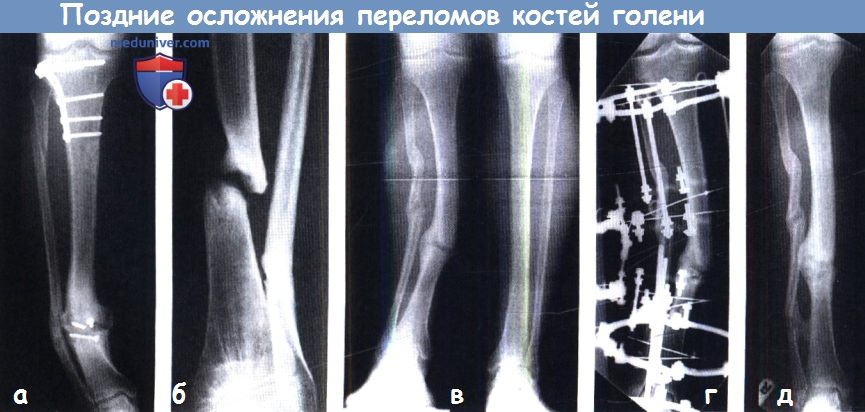
Перелом костей голени — поздние осложнения.
(а) Гипертрофический ложный сустав: мозолеобразование и несостоявшееся заживление перелома.
(б) Атрофический ложный сустав: недостаточно биологической активности на месте перелома.
(в) Неправильное сращение. Лечение наложением аппарата Илизарова (г,д).
б) Замедленная консолидация. Переломы вследствие интенсивных травм срастаются долго и склонны к не сращению или стресс-переломам при наличии интремедуллярного стержня. Если отсутствует достаточный контакт отломков, как и дефект кости или оскольчатый перелом, необходима пластика костного дефекта, сразу после восстановления мягких тканей (Watson). Если на рентгенограммах через шесть месяцев отмечается отсутствие консолидации перелома, необходимо повторное вмешательство.
Первоначально установленный штифт удаляется, а канал, в котором он находился, расширяется и вставляется штифт больший по диаметру. Если малоберцовая кость срослась раньше большеберцовой, необходимо выполнить остеотомию так, чтобы отломки большеберцовой имели лучшее положение и контакт (компрессию).
в) Несращение перелома может возникнуть как при дефекте участка кости или инфицировании, но чаще всего это ошибки в лечении: как риск и следствие поздно замеченной задержки консолидации или раннее снятие гипсовой повязки, гак и нагрузка на только что консолидированный перелом с наличием ригидного голеностопного сустава в положении эквинуса.
Гипертрофический ложный сустав лечится введением интрамедуллярного стержня (или заменой стержня) или наложением пластины. Аторифический несращенный перелом требует пластики трансплантатом. Если малоберцовая кость срослась, то ее небольшой сегмент перемещается чтобы создать контакт между отломками большеберцовой кости. Неподдающиеся лечению случаи рекомендовано оперировать методом Илизарова.
г) Тугоподвижность сустава. Длительная иммобилизация приводит к тугоподвижности коленного и голеностопного суставов, которая может сохраняться от 12 месяцев и дольше вопреки активной ЛФК. Этого можно избежать заменой на функциональный брейс, сразу как только это будет безопасно, обычно к 4-6 неделе.
д) Остеопороз. Остеопороз дистального отломка довольно частое осложнение при лечении перелома и рассматривается как «нормальное» следствие переломов голени. Осевая нагрузка на большеберцовую кость очень важна и ее необходимо восстановить как можно раньше. После продолжительной наружной фиксации перелома необходим специальный режим для предотвращения стресс-переломов дистальных отделов.
е) Местный болевой синдром. Это состояние не редкость для переломов нижней трети голени. ЛФК приветствуется на протяжении всего периода лечения. Тактика при подобных состояниях описана в отдельных статьях на сайте – рекомендуем пользоваться формой поиска выше.
– Читать далее “Симптомы перелома большеберцовой кости и его лечение”
Оглавление темы “Травмы голени.”:
- Симптомы перелома костей голени и его лечение
- Осложнения переломов костей голени
- Симптомы перелома большеберцовой кости и его лечение
- Симптомы перелома малоберцовой кости и его лечение
- Симптомы усталостного перелома костей голени и его лечение
- Причины и механизмы повреждения связок голеностопного сустава
- Симптомы повреждения латеральных связок голеностопного сустава и их лечение
- Симптомы хронической латеральной нестабильности голеностопного сустава и ее лечение
- Симптомы повреждения дельтовидной связки голеностопного сустава и ее лечение
- Симптомы смещения сухожилий малоберцовых мышц и его лечение
Источник
Переломы голени в практике врачей травматологов встречаются достаточно часто, занимают 10% от всех случаев, могут иметь разную степень повреждения. Прежде чем рассматривать, как проводится лечение перелома, и какие методы помогут быстрее восстановиться, важно знать симптомы перелома голени, причины и виды.

Немного анатомии
Голень – анатомическая часть ноги между коленным суставом и голеностопом. Основой голени является малая и большая берцовая кость, которые связанные между собой перепонкой. Кости голени окружены мышцами, содержат большое количество нервных тканей и сосудов, что и объясняет появление сильной боли при получении травмы.
Когда речь идет о частичном или полном нарушение целостности кости, происходит повреждение малой или большой берцовой кости. К более тяжелым травмам относят переломы обеих костей голени, что значительно затрудняет лечение, увеличивает срок реабилитации.
Сроки срастания, методы лечения зависят от сложности травмы, ее локализации и общего состояния организма. Сложности в терапии часто обусловлены наличием большого количества нервных окончаний и сосудов в области голени, что нередко требует проведения операции при их разрыве.
Степень тяжести травмы зависит от места перелома кости и повреждения окружающих мягких тканей. Учитывая все эти факторы, врач назначает необходимое лечение с последующей реабилитацией, которая поможет ускорить выздоровление.
Признаки и причины травмы
Распознать симптомы перелома голени несложно, поскольку выраженная клиника появляется сразу после полученной травмы. К основным признакам относят:
- сильная боль между коленом и стопой;
- отечность;
- хруст при попытке пошевелить ногой;
- невозможность опираться на ногу;
- отсутствие подвижности конечности;
- синюшность и бледности кожи в области травмы;
- укороченность или удлиненность конечности.
Это основные симптомы, позволяющие заподозрить перелом голени. В зависимости от локализации травмы, стадии, клиника может дополняться и другими признаками.
От получения травмы голени никто не застрахован. В основном перелом происходит в результате падения, ДТП или от удара. В группе риска находятся спортсмены, а также лица пожилого возраста. В любом случае после получения травмы нужно обращаться за медицинской помощью, поскольку прогноз зависит от качества получения первой помощи, тактики лечения и реабилитационного периода.
Клинические признаки перелома практически одинаковые, но существуют некоторые отличия в зависимости от места повреждения.
Перелом межмыщелкового возвышения и мыщелков
Если произошло повреждение межмыщелкового возвышения, могут присутствовать следующие симптомы:
- Отек в области коленного сустава.
- Невозможность пошевелить ногой.
- Кровоизлияние в суставную полость.
- Сильная боль, которая усиливается при пальпации или любом движении.
- Отклонение голени в сторону при смещении обломков.
Перелом тела большой и малой костей
При переломе двух берцовых костей клиника отличается следующей симптоматикой:

- Отек и деформация ноги.
- Кровоподтек, гематома.
- Рваная рана с выступающими костями (при открытом переломе).
- Укорочение ноги.
- Крепитация.
- Четкое прощупывание костных отломков.
Если произошло повреждение нервных тканей, полностью теряется чувствительность, нога свисает, и потерпевший ее не ощущает. Такие же симптомы характерны для оскольчатого перелома голени со смещением, поскольку при такой травме происходи повреждение кровеносных сосудов.
Перелом лодыжек
При переломе лодыжки будет присутствовать:
- Увеличение ноги в нижней части.
- Сильная боль и покраснение конечности.
- Деформация стопы.
- Невозможность пошевелить ногой.

Со смещением
Для такой травмы характерно:
- Сломанная конечность короче здоровой ноги.
- Неестественное положение голени.
- Разрыв мягких тканей при открытом переломе.
- Кровоподтек.
- Припухлость.
- Травматический шок на фоне сильной боли.
К тяжелым травмам относят переломы нижней трети голени, при которых присутствует выраженная крепитация и подвижность осколков.
Без смещения
При переломе голени без смещения, симптомы менее выраженные, а процесс восстановления не такой длительный. Основными симптомами травмы считают:
- Припухлость сустава.
- Гематома в области повреждения.
- Затрудненное движение.
- Боль, усиливающаяся при любом движении конечностью.
Этот вид травмы легко спутать с ушибом или вывихом, поэтому чтобы поставить правильный диагноз, необходимо провести рентген.
Читайте подробнее как отличить перелом от ушиба
Диагностика
Некоторые переломы голени легко спутать с вывихом или ушибом, поэтому после получения травмы нужно как можно быстрее обратиться за медицинской помощью. После поступления в отделение травматологии, врач проведет осмотр, назначит рентген голени, который позволит оценить состояние костей, распознать область травмы и степень ее повреждения.
При необходимости назначается МРТ, позволяющий оценить не только состояние костей, но и окружающие ткани. Этот метод диагностики позволяет врачу получить более обширную клиническую картину, поставить правильный диагноз, провести необходимое лечение.
Первая помощь
После получения травмы и подозрение на перелом голени, потерпевшему нужно оказать первую доврачебную помощь, от качества которой может зависеть прогноз на дальнейшее выздоровление. Первая помощь состоит из следующего алгоритма:
- Вызов скорой помощи.
- Успокоить пострадавшего.
- Наложение шины.
- Дать обезболивающий препарат.
- При сильном кровотечении выше раны наложить жгут.
При подозрении на перелом нужно ограничить движение конечности. Чтобы обездвижить больную ногу, в качестве шины можно взять любой прямой и твердый предмет: доска, книга, которые при помощи бинтов или любой ткани привязывают к ноге, тем самым исключают получение дополнительной травмы при транспортировке.
При открытом переломе голени рану нужно обработать, наложить антисептическую повязку, это поможет исключить проникновение инфекции. Действовать при оказании первой помощи нужно по обстоятельствам и состоянии потерпевшего. В любом случае нужно исключить панику, приложить все усилия, чтоб помочь человеку.
Лечение травмы голени
В настоящий момент терапия основана на двух основных методиках – консервативное лечение и хирургическое вмешательство. В первом случае терапия состоит из обезболивания и ношения гипсовой повязки, которую накладывают на 1.5 – 3 месяца, затем пациент проходит реабилитацию.
Открытые переломы со смещением лечат хирургическим способом. В основном проводят репозицию при помощи остеосинтеза. В процессе операции костные обломки фиксируют специальными винтами, пластинами и спицами. Конструкцию ставят на некоторое время, затем крепления снимают, ставят гипсовую повязку. Сроки ношения гипса при тяжелых переломах могут занять до 6 месяцев и больше.
Выбор терапии зависит от характера перелома, места травмы, количества обломков и степени повреждения околосуставных тканей. Определиться с тактикой лечения может только врач после полученных результатов обследования.
Важным этапом в лечении считается иммобилизация, которая способствует образованию костной мозоли. Для этого используют гипсовые повязки, лонгеты, ортезы или компрессионно-дистракционные аппараты.
Возможные осложнения
Если при переломе голени человек не получил доврачебную помощь, лечение проводилось неправильно или пациент игнорировал рекомендации лечащего врача, могут развиться осложнения. К распространенным относят:
- Гангрена с последующей ампутацией конечности.
- Жировая эмболия.
- Ложный сустав.
- Деформация ноги с выраженной хромотой.
- Остеоартроз.
Осложнения после перелома могут быть ранними и поздними. Чаще всего они происходят при неправильно обработанной ране, в которую проникает инфекция, застойных процессах, повреждении сосудов. Чтобы избежать любых последствий травмы важно не медлить с посещением врача, выполнять все его предписания, исключить самолечение.
Проксимальный перелом
При проксимальном переломе голени коленный сустав приобретает слегка согнутое положение, присутствует выраженная припухлость, деформация. Осложнения могут появиться сразу после травмы или спустя время.
Чаще всего происходит повреждение суставных структур, хрящей и сосудов, что увеличивает длительность терапии и развитие возможных осложнений. К наиболее опасным относят тромбоз глубоких вен, также есть риск развития артроза, остеоартроза и других заболеваний хронического течения.
Сколько ходить в гипсе
Известно, что голень состоит из малой и большой берцовой кости, поэтому сроки ношения гипса напрямую зависят от их повреждения, а также сложности перелома. При закрытом переломе голени малой берцовой кости срок ношения гипса составляет 1 – 1.5 месяца, в то время как при травме большой берцовой кости займет 3 и больше месяца. В случае перелома двух костей голени, сроки ношения гипса увеличиваются до 4-х месяца и больше.
Длительность иммобилизации конечности зависит и от сложности самой травмы, а также возраста пациента. При смещении или присутствии множественных обломков носить гипс нужно не меньше 6 месяцев, в то время как при закрытой травме до 2 месяцев.
При сложнейших переломах и проведении нескольких операций, носить гипс придется не меньше 1 года, после чего еще такое же время нужно уделить реабилитации.

Реабилитация и период восстановления
Важным этапом в лечении переломов голени считается период реабилитации, который позволяет:
- исключить атрофию мышц;
- улучшить тонус и эластичность мышечных тканей;
- стимулировать ток крови, исключить застойные процессы;
- привести в норму двигательную активность конечности.
Чтобы восстановить функциональность конечности после перелома, реабилитация должна быть комплексной и длительной. Она включает:
- физиотерапию;
- лечебную физкультуру;
- массаж;
- прием лекарств;
- диетотерапию.
В целом период восстановления длится от 2 до 6 месяцев. Все мероприятия по восстановлению работы голени должны назначаться врачом, выполнятся поэтапно, быть систематическими и правильными.
Когда можно наступать на ногу
Нет точных сроков, при которых человек может наступать на ногу после перелома голени, поскольку все зависит от сложности травмы. Определить точное время поможет врач, но в любом случае наступать на сломанную ногу можно только после снятия гипсовой повязки на четвертый день.
Для передвижения можно использовать костыли, затем трость. Они помогут уменьшить нагрузку на больную ногу, повысить тонус мышц, улучшить кровообращение. При использовании вспомогательных инструментов допустимо слегка ставать на сломанную ногу в гипсе, но не раньше чем через 2 недели после травм
