Перелом эпифиза локтевой кости
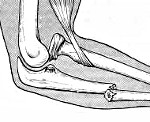

Перелом локтевой кости – это нарушение целостности локтевой кости в результате травматического воздействия. Может сочетаться с вывихом лучевой кости либо быть изолированным. Патология проявляется резкой болью, отеком, нарушением движений. При переломовывихах возникают укорочение и деформация предплечья, а также выраженное ограничение движений в локтевом суставе. Для подтверждения диагноза выполняют рентгенографию, реже – КТ. Лечение может быть консервативным (репозиция, иммобилизация гипсовой повязкой) или оперативным (фиксация спицей, шов или пластика кольцевидной связки).
Общие сведения
Перелом локтевой кости в клинической травматологии диагностируется относительно редко, чаще встречаются переломы обеих костей предплечья. Изолированные травмы, как правило, не сопровождаются выраженным смещением и протекают достаточно благоприятно. При сочетании перелома локтевой кости с другими повреждениями предплечья и локтевого сустава течение более тяжелое, возможно значительное смещение и повреждение нервов, чаще требуется оперативное лечение.
Перелом локтевой кости
Причины
Обычно травмы возникают в бытовых условиях и во время спортивных занятий. В анамнезе у некоторых пациентов выявляются криминальные инциденты с использованием палок, дубинок, железных прутков и пр.
- Изолированные переломы локтевой кости могут встречаться у людей любого пола и возраста, причиной обычно становится прямой удар по предплечью.
- Повреждения Монтеджи (переломы верхней трети локтевой кости в сочетании с вывихом головки луча) чаще наблюдаются у мужчин молодого и среднего возраста, активно занимающихся спортом, образуются при падении на руку или при защитном движении, когда человек пытается отразить удар согнутой рукой.
- У детей перелом Монтеджи нередко формируется вследствие прямого удара по внутренней поверхности локтевого сустава.
Патогенез
Изолированный перелом, как правило, располагается в нижней трети, бывает поперечным, поэтому отломки хорошо удерживаются и редко смещаются. Смещение по оси и по длине нехарактерно, поскольку правильное положение фрагментов сохраняется благодаря целой лучевой кости. В ряде случаев наблюдается угловое смещение, которое обязательно требует устранения, так как в последующем может негативно влиять на функцию предплечья.
Повреждение Монтеджи является высокоэнергетической травмой. При таких переломах отломки локтевой кости смещаются, а предплечье укорачивается, вследствие чего головка луча вывихивается в проксимальном лучелоктевом сочленении. Подобные травмы требуют обязательной репозиции, в противном случае в отдаленном периоде формируется деформация предплечья, отмечается нарушение функции локтевого сустава.
Классификация
Различают изолированные переломы локтевой кости без смещения и со смещением отломков. Переломы Монтеджи всегда сопровождаются смещением, в зависимости от характера повреждения травматологи-ортопеды выделяют травмы четырех типов:
- 1 – головка луча вывихивается кпереди, отломки кости образуют угол, открытый кпереди.
- 2 – головка лучевой кости вывихивается кзади, отломки образуют угол, открытый кзади.
- 3 – головка вывихивается латерально, локтевая кость повреждается в проксимальном отделе.
- 4 – головка вывихивается кпереди, возникает перелом проксимальных отделов обеих костей предплечья.

КТ (3D-реконструкция) локтевого сустава. Перелом венечного отростка локтевой кости.
Симптомы
Изолированный перелом локтевой кости
При изолированной травме пациент жалуется на резкую локальную боль. Область повреждения отечна, иногда деформирована. Возможны кровоизлияния. Движения ограничены из-за боли, функция предплечья обычно нарушена умеренно, активное разгибание и сгибание локтевого сустава, супинация и пронация кисти осуществляются в небольшом объеме, ярче всего выражены нарушения ротации.
Пальпация зоны повреждения резко болезненна, при ощупывании ребра кости в случае перелома со смещением определяется «уступ». Патологическая подвижность при осторожном осмотре выявляется не всегда, производить интенсивные манипуляции для обнаружения этого признака не рекомендуется во избежание вторичного смещения. Осевая нагрузка болезненна.
Перелом Монтеджи
Локтевой сустав и предплечье отечны, деформированы, возможны кровоподтеки. Отек быстро нарастает. При сравнительном осмотре выявляется некоторое укорочение предплечья на стороне повреждения. При задних вывихах иногда удается пальпаторно определить смещение головки луча. В области перелома локтевой кости прощупывается «ступенька» или «уступ», возникшие из-за смещения фрагментов.
Активные движения отсутствуют, при попытке пассивных движений выявляется пружинящее сопротивление. Точки наибольшей болезненности определяются в проекции головки луча и в зоне нарушения целостности кости. При давлении по оси конечности возникает боль в проекции перелома. Возможна крепитация.
Осложнения
Для изолированных повреждений осложнения нехарактерны. Редко при наличии неустраненного смещения отмечается нерезко выраженная деформация предплечья, незначительное ограничение функций конечности. При переломах Монтеджи часто наблюдаются сопутствующие сосудистые и неврологические нарушения, особенно – повреждение лучевого нерва, сопровождающееся расстройством движений и чувствительности в зоне иннервации.
Иногда при повреждениях Монтеджи развивается компартмент-синдром, обусловленный повышением подфасциального давления в результате выраженного отека конечности. Признаками такого синдрома являются нарастающие упорные боли, боль при тяге за пальцы и усиление напряжения в области предплечья. После сращения кости при наличии перечисленных осложнений возможны расстройства функций предплечья, становящиеся причиной ограничения трудоспособности.
Диагностика
Диагностика переломов локтевой кости осуществляется врачом-травматологом. В процессе диагностического поиска используют данные анамнеза, результаты осмотра и инструментальных исследований. Программа обследования включает следующие процедуры:
- Объективный осмотр. Выявляется отек, возможны гематомы, деформация конечности. Патогномоничными признаками перелома являются костный хруст, наличие «ступеньки» в зоне повреждения. О вывихе головки луча свидетельствует характерная деформация, пружинящее сопротивление при пассивных движениях.
- Рентгенография. Является основным инструментальным методом. Для уточнения диагноза при изолированных переломах назначают рентгенографию предплечья в двух проекциях. При переломах Монтеджи выполняют рентгенографию предплечья с захватом локтевого и лучезапястного сустава, используя две стандартные и косую проекцию.
- Другие визуализационные методики. Имеют вспомогательное значение при повреждениях локтевой кости. Иногда для детализации поврежденных структур назначают КТ кости, для изучения состояния мягких тканей – МРТ.
При подозрении на перелом Монтеджи обращают внимание на наличие нейрососудистых расстройств, оценивают пульс на лучевой и локтевой артериях. При выявлении признаков повреждения нерва или сосуда назначают консультации невролога или нейрохирурга и сосудистого хирурга.

КТ локтевого сустава. Перелом венечного отростка локтевой кости.
Лечение перелома локтевой кости
Лечение изолированного перелома
При отсутствии смещения возможно лечение в амбулаторных условиях. При смещении костных фрагментов показана госпитализация в травматологическое отделение.
- Консервативное лечение. При повреждениях без смещения накладывают обычный или полимерный гипс на 6-10 недель. При наличии смещения выполняют репозицию, через 10 дней делают контрольный снимок, гипс сохраняют 10-12 недель.
- Хирургические вмешательства. Операции проводят при неудачной репозиции и невозможности удержать фрагменты в правильном положении. Осуществляют остеосинтез диафиза локтевой кости пластиной или штифтом. Иммобилизация также продолжается 10-12 недель.
В послеоперационном периоде назначают антибиотикотерапию, применяют УВЧ, анальгетики, антибиотики, ЛФК и массаж. Швы снимают через 8-10 дней, затем больного выписывают на амбулаторное лечение.
Лечение перелома Монтеджи
Пациента госпитализируют в травматологический стационар, выполняют закрытую репозицию.
- При разгибательных повреждениях для предотвращения повторного вывиха иногда производят трансартикулярную фиксацию с использованием тонкой спицы.
- При сгибательных переломах фиксация головки спицей обычно не требуется.
Накладывают гипс, делают контрольную рентгенографию, придают конечности возвышенное положение для уменьшения отека (укладывают руку на подушку или подвешивают к специальной подставке), назначают физиотерапевтические процедуры. Удаление спицы осуществляют через 2-3 недели. Через 4 недели гипс заменяют, изменяя положение конечности. Иммобилизацию прекращают через 8-12 недель.
Оперативное лечение чаще требуется при разгибательном типе перелома. Производят остеосинтез диафиза локтевой кости штифтом и шов кольцевидной связки. Если связку невозможно сшить, выполняют пластику с использованием аутотрансплантата, выкроенного из фасции пациента. Головку луча вправляют и фиксируют спицей.
При переломах шейки проводят резекцию головки луча, в таких случаях шов кольцевидной связки не требуется. Для ускорения сращения на фрагменты локтевой кости в некоторых случаях накладывают ауто- или гомотрансплантаты (небольшие пластинки губчатой кости). Рану зашивают. После операции назначают физиопроцедуры, массаж, лечебную физкультуру. Иммобилизацию осуществляют в течение 3 месяцев.
У детей оперативная тактика та же, что и у взрослых, единственное отличие – резекции головки стараются избежать при любом виде травмы, поскольку это может негативно отразиться на росте лучевой кости и функции предплечья.
Прогноз
При изолированных переломах прогноз обычно благоприятный. Повреждение Монтеджи относится к категории сложных переломов, плохо поддающихся лечению и нередко осложняющихся нарушением функции конечности. В раннем периоде у взрослых часто наблюдается несращение или замедленное сращение локтевой кости, обусловленное недостатком мягких тканей на локтевой стороне предплечья.
Исходом может стать угловое искривление или смещение головки лучевой кости. Иногда между лучевой и локтевой костями образуются синостозы (сращения), следствием которых становится ограничение ротационных движений. Возможны также подвывихи и вывихи головки локтевой кости в области дистального лучелоктевого сочленения.
Профилактика
Профилактика предполагает проведение мероприятий по снижению уровня травматизма. Необходимо соблюдать технику безопасности при выполнении различных работ в быту и на производстве, занятиях спортом, оборудовать игровые площадки с использованием нетравмоопасных материалов. Определенную роль играют меры по уменьшению количества криминальных инцидентов (драк).
Источник
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Источник
Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
При подозрении перелома дистального отдела лучевой кости у детей очень важно исключить диагноз эпифизеолиза. Авторы рекомендуют срочно направлять всех детей к ортопеду для репозиции под общей анестезией.
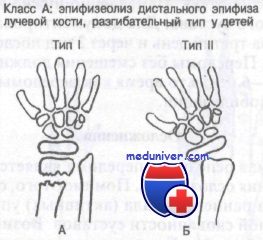
Класс А: эпифизеолиз дистального конца лучевой кости у детей, разгибательный тип. Обычно возникает при падении на вытянутую руку с насильственной дорсофлексией кисти и эпифизарной пластинки. Результатом этого является перелом Salter I или II типа. Нарушение роста кости нетипично, но возможно, поэтому эти больные требуют неотложного направления к ортопеду.
При лечении этих переломов допустима большая степень поперечного и углового смещения. Репозицию проводят при угловой деформации более 25° или смещении свыше 25% диаметра лучевой кости. Иммобилизацию делают одним из двух способов. При стабильных переломах врач должен наложить короткую переднезаднюю лонгету с предплечьем в положении супинации и лучезапястным суставом в положении легкого разгибания.
При нестабильных переломах авторы рекомендуют иммобилизацию большими переднезадними лонгетами с предплечьем в положении супинации и лучезапястным суставом в положении сгибания. Некоторые авторы защищают методику, по которой иммобилизацию осуществляют при разогнутом положении кисти. Другие считают, что следует избегать разгибания лучезапястного сустава, поскольку при этом возникают силы дистракции, действующие в ладонном направлении. Если перелом после закрытой репозиции остается нестабильным, показана фиксация спицей или открытая репозиция.
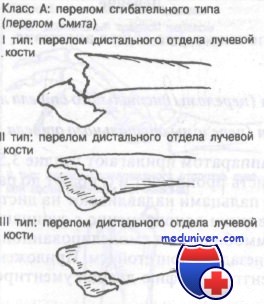
Класс А: сгибательный тип перелома лучевой кости у детей – перелом Смита
Этот перелом часто описывают как обратный перелом Коллиса. Перелом нетипичен и редко захватывает дистальный лучелоктевой сустав. Используемая здесь классификация, разработанная Thomas, включает как терапевтические, так и прогностические аспекты.
К переломам дистального отдела предплечья сгибательного типа приводят два механизма воздействия. Сгибательный перелом может произойти от падения на супинированное предплечье с кистью в положении тыльного сгибания. Кроме того, удар сжатым кулаком при слегка согнутом лучезапястном суставе может стать причиной сгибательного перелома. Прямой удар по дорсальной поверхности запястья или лучевой кости при согнутой кисти и пронированном предплечье также может привести к сгибательному перелому.
На ладонной поверхности запястья отмечают боль и припухлость. Необходимо обследовать и документировать сохранность и функцию лучевой артерии и срединного нерва.
Для выявления этого перелома достаточно обычных снимков в переднезадней и боковой проекциях.
Иногда этим переломам сопутствуют переломы или вывихи костей запястья.
Лечение переломов дистального конца лучевой кости у детей
Для детей предпочтительнее общая анестезия, для взрослых — регионарная блокада.
Класс А: I mun (переломы дистального отдела лучевой кости), II тип (переломы дистального отдела лучевой кости). Тракционным аппаратом прилагают усилие 3,5—4,5 кг при согнутом локте. Затем кисть пронируют и сгибают до расклинивания фрагментов. Большими пальцами надавливают на дистальный фрагмент в дорсальном направлении одновременно с супинацией до его вправления. Предплечье иммобилизуют смоделированной большой гипсовой повязкой или переднезадней лонгетой. Сразу после репозиции делают рентгенографию для документирования адекватности репозиции.
Класс А: III тип (переломы дисталъного отдела лучевой кости). Этих больных необходимо срочно направить к ортопеду для внутренней фиксации костных отломков.
При всех этих типах переломов осложнения встречаются не часто и включают повреждение сухожилия и развитие остеоартроза.
– Также рекомендуем “Краевые переломы лучевой кости – переломы Бартона, Гетчинсона. Диагностика и лечение”
Оглавление темы “Переломы костей предплечья, плеча”:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа – переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа – переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
