Перелом кости стопы осложнения


Перелом стопы – перелом одной или нескольких из 26 костей стопы, возникающий, как правило, вследствие чрезмерной нагрузки, автомобильных или спортивных травм, падения на стопу тяжелых предметов. От 2,5% до 15% от общего числа переломов скелета приходится на переломы стопы.
Человеческая стопа состоит из 26 костей, которые тесно взаимодействуют между собой и связаны большим количеством связок и мелких суставов. Таким анатомическим строением стопы объясняется тот факт, что перелом хотя бы одной из ее костей впоследствии сказывается на ее работе, а как итог и на функциональности всей конечности.
Человеческая стопа разделена на три отдела: предплюсну, плюсну и фаланги пальцев.
Переломы плюсневых костей стопы
Среди всех переломов стопы именно переломы плюсневых костей занимают лидирующую позицию. Они в свою очередь делятся на два типа:
- травматические – возникающие, как правило, под влиянием явного травмирующего фактора: падение на стопу тяжелого предмета, сдавливание, наезд и т.д.
- стрессовые (или усталостные) – так, перелом 5 плюсневой кости чаще всего относится именно к таким переломам и возникает обычно у спортсменов, которые получили чрезмерную беговую нагрузку.
Различают множественные переломы плюсневых костей стопы и одиночные. Одиночные переломы костей обычно происходят без смещения, то есть отломки костей сохраняют правильное положение. Также различают открытые и закрытые переломы. Открытые переломы более опасны, так как всегда имеется риск инфицирования области перелома различными микроорганизмами, что может привести к таким осложнениям как флегмона, столбняк, сепсис и остеомиелит.
Травматические переломы костей плюсны
Основными признаками данного типа перелома стопы являются:
- характерный хруст в момент получения травмы;
- укорочение поврежденного пальца или его отклонение в сторону;
- значительные болевые ощущения в момент травмы, которые со временем ослабевают, но не исчезают полностью;
- возникновение отека (очень часто и кровоподтека) на следующий день.
При травматических переломах чаще всего страдают вторая, третья и четвертая плюсневая кость.
Стрессовые переломы костей плюсны
Представляют собой малозаметные трещины, спровоцированные повторяющимися чрезмерными и длительными нагрузками. Чаще всего отмечаются у спортсменов-бегунов. Кроме того, причиной усталостного перелома плюсневой кости может являться деформация стопы или ее патологическая структура, неправильно подобранная обувь или остеопороз.
К симптомам стрессового перелома костей плюсны относятся:
- боль, возникающая во время физической нагрузки или после нее и исчезающая во время отдыха;
- точечная боль в месте перелома плюсневой кости при пальпации;
- возникновение отека, не сопровождающегося кровоподтеком.
Усталостные переломы характерны в основном для четвертой и пятой плюсневой кости. Опасность данного вида перелома стопы состоит в том, что большинство людей с таким повреждением плюсневых костей не спешат обращаться к врачам. Они руководствуются следующим: есть возможность наступать на ногу и ходить, значит – перелома нет. Такое мнение является ошибочным. Пациенты путают перелом с растяжением, а ведь тактика лечения этих повреждений стопы абсолютно разная. Поэтому при первом же подозрении на усталостный перелом необходимо обратиться к травматологу, чтобы избежать ряда серьезных осложнений. К примеру, перелом 5 плюсневой кости характеризуется очень медленным сращиванием, а в ряде случаев запущенный случай и вовсе заканчивается несрастанием кости.
Осложнения
Переломы костей стопы могут заканчиваться следующими осложнениями:
- хронические боли;
- продолжительное нарушение нормального функционирования стопы;
- артроз, развивающийся на фоне внутрисуставного перелома или угловой деформации, возникающей при отсутствии правильной коррекции смещенных отломков костей;
- деформация костной структуры и как следствие проблемы при подборе и ношении обуви, ограниченный объем движений стопы;
- несрастание перелома, приводящее к необходимости хирургического лечения.
Лечение перелома плюсневых костей стопы

Отсутствие грамотного лечения переломов костей стопы приводит к развитию серьезных осложнений. Лечение перелома костей плюсны зависит от его характера (закрытый или открытый), наличия или отсутствия смещения, локализации и может включать в себя:
- наложение гипса. Как правило, гипсовая иммобилизация характерна для переломов костей плюсны без смещения;
- использование костылей на протяжении всего периода сращивания перелома для снижения нагрузки на стопу;
- хирургическую операцию, проводящуюся при переломах костей плюсны со смещением;
- послеоперационное наблюдение и наблюдение после прохождения курса консервативного лечения. Нередко пациентам в этот период может назначаться физиотерапия.
Внимание!
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Записаться на прием к врачу
Источник
Переломы стопы встречаются довольно часто. Перелом костей стопы, как правило, происходит при подворачивании стопы наружу, внутрь, кзади и кпереди, а также в случае падения с высоты с упором на ноги и при падении на стопу тяжелых предметов.

При переломе стопы возникает отек, болезненность при нагрузке и пальпации. Диагностика таких видов переломов основывается на применении рентгенографии.
Лечение перелома стопы заключается в обезболивании места перелома и наложении гипса. При необходимости выполняется репозиция отломков.
Причины и виды перелома стопы
Перелом стопы происходит при большом давлении, ударе, чрезмерном скручивании или сгибании стопы. Пальцы могут быть также повреждены при ударах о твердые предметы.
Также перелом стопы может возникнуть при необычной и длительной нагрузке на кость, которая повторяется многократно. Это так называемые стрессовые переломы костей. Они случаются у спортсменов при высоких беговых нагрузках или у недостаточно подготовленных военных при долгих пеших переходах в полном снаряжении.
Чаще всего перелом стопы наблюдается в детском возрасте, поскольку у взрослых в силу более интенсивной минерализации, кости становятся крепче. У детей прочность кости меньше, чем прочность сухожилий и связок – это ведет к тому, что высокая нагрузка, передаваемая на кость от связочного аппарата, вызывает ее разрыв.
Скелет стопы человека состоит из трех отделов: заднего, среднего и переднего. Задний составляют две кости – таранная и пяточная; средний – кубовидная, ладьевидная и три клиновидные; передний – 14 костей, образующих фаланги пальцев, и 5 плюсневых костей стопы.
Переломам чаще всего подвергаются пяточная и плюсневая кости, реже – таранная, ладьевидная, кубовидная и клиновидная кости.
Перелом плюсневой кости возникает обычно при непосредственном воздействии травмирующей силы (падение тяжести на стопу, ее сдавление или переезде колесом). Выделяют переломы шейки, тела и головки плюсневых костей. При одиночных переломах плюсневых костей довольно редко наблюдаются смещения фрагментов, так как неповрежденные кости плюсны являются естественной шиной, которая удерживает отломки от смещения.
Чаще всего подвергается перелому 5 плюсневая кость стопы (перелом Джонса), что связано с ее расположением вдоль наружного края стопы. Обычно это происходит при подворачивании стопы.
Причиной перелома пяточной кости может быть падение с высоты непосредственно на пятку. При этом таранная кость вклинивается в пяточную и раскалывает ее.
Переломы таранной кости представляют собой тяжелые повреждения костей стопы и зачастую сопровождают другие повреждения (например, перелом лодыжки, вывих стопы). Перелом таранной кости происходят при непрямых травмах (прыжке, подворачивании стопы, падении с высоты). В более редких случаях причиной является удар тяжелым предметом или сдавление стопы.
Перелом ладьевидной кости происходит чаще при прямых травмах (например, при падении на тыльную часть стопы тяжелого предмета). Реже перелом возникает в результате сдавления клиновидной и таранной кости.
Переломы клиновидных и кубовидной костей возникают в случае травм, связанных с падением тяжелых предметов на тыльную часть стопы.
Также могут возникать и переломы фаланг пальцев. Их причиной является чаще всего падение на пальцы тяжелых предметов или сильный удар по ним.
Симптомы перелома стопы
Клиническая картина перелома стопы определяется локализацией поврежденной кости.
При переломе таранной кости пациент чувствует резкую боль в поврежденной области. Голеностопный сустав и стопа отекают. На коже в области внутренней лодыжки, заметны кровоизлияния. Движения в голеностопе невозможны из-за резкой боли, которая так же возникает при прощупывании на уровне суставной щели.
При переломе ладьевидной кости вследствие острой боли ограничена опора на ногу. На тыльной стороне стопы обнаруживаются кровоизлияния и припухлость. Поворот стопы кнаружи и кнутри, прощупывание ладьевидной кости, отведение и приведение стопы у пациента – все эти движения вызывают болевые ощущения.
При переломе кубовидной и клиновидных костей стопы при надавливании, прощупывании и поворотах стопы возникают болезненные ощущения, ткани в месте повреждения отечные.
При одиночных переломах плюсневых костей стопы наблюдается локальный отек на подошве и тыльной стороне стопы, болезненность при прощупывании и опоре. В случае множественных переломов плюсневых костей стопы отек возникает по всей стопе, заметны кровоизлияния, больной ощущает боль при пальпации. Вследствие этого опора на стопу невозможна или затруднена. Может наблюдаться деформация стопы.
Переломы фаланг пальцев проявляется синюшностью, отечностью травмированных пальцев, резкой болью при движениях, осевой нагрузке и ощупывании. Под ногтем, как правило, образуется гематома.
При переломе пяточной кости больной чувствует боль в области пятки, ее основание расширяется, возникает отек, захватывающий область ахиллова сухожилия. Боли при данном виде перелома стопы выраженные, усиливающиеся при прощупывании, поэтому пациент не может наступить на пятку при сохранности движений в голеностопном суставе.

Лечение перелома стопы
В случае перелома пяточной кости стопы сначала выполняется обезболивание места перелома. При отсутствии смещения кости, на ногу накладывается гипсовая повязка от колена до пальцев с формированием продольного свода стопы. Гипс оставляют на ноге на период до трех месяцев. Если перелом со смещением, то выполняется одномоментная репозиция с наложением гипсовой повязки. Довольно часто при таких переломах стопы применяют внутренний остеосинтез. Раздробленные переломы пяточной кости с многочисленными осколками лечат с помощью аппарата Илизарова.
При переломе таранной кости на ногу накладывают гипсовую повязку от верхней трети голени до кончиков пальцев («гипсовый сапожок»). Период иммобилизации составляет 4-8 недель. При раздробленном переломе время ношения гипса увеличивается до 12 недель. Если перелом со смещением, то выполняют сопоставление отломков закрытым способом.
При переломах плюсневых костей накладывают гипс до колена на 2-3 недели (при отсутствии смещения) либо выполняется репозиция отломков.
При переломах фаланг пальцев без смещения показано наложение задней гипсовой шины. Если сломаны ногтевые фаланги пальцев, то на стопу накладывается повязка из лейкопластыря на период до двух недель. При наличии смещения отломков выполняется скелетное вытяжение за концевую фалангу.
В случае переломов клиновидных и кубовидной костей накладывается циркулярная гипсовая повязка до коленного сустава с супинатором и стременем на срок до 4-6 недель.
Таким образом, перелом стопы – довольно распространенный вид травмы, значимость которой определяется взаимозависимостью различных элементов этой части скелета человека. Изменение формы хотя бы одной кости в результате перелома приводит к нарушению функционирования и изменению формы стопы. Поэтому переломы стопы могут в дальнейшем приводить к плоскостопию, вторичному артрозу, нарушению нормальной опоры на стопу.
Источник
Перелом костей стопы возникает в результате прямого или непрямого повреждения дистального отдела конечности. Травма нередко приводит к деформации костных структур, изменению формы ступни и нарушению ее функций. Человек не может нормально опираться на ногу, развивается плоскостопие, вторичные артрозы мелких суставов. Перелом стопы сопровождается сильным отеком мягких тканей, болевыми ощущениями, появлением кровоподтеков, ограничением подвижности.
Причины и группы риска

Различают травматические, патологические и стрессовые переломы ступни. К первому виду относятся повреждения, вызванные непосредственным внешним воздействием: патология может развиваться во время прыжков, падения с высоты, в результате дорожно-транспортных происшествий, удара тяжелым предметом, подворачивания ноги во внешнюю сторону.
Причины патологических переломов костей стопы:
- остеопороз;
- гормональный дисбаланс;
- доброкачественные или злокачественные опухоли костного мозга;
- нарушение процесса минерализации костей;
- остеомиелит;
- гипертиреоз щитовидной железы;
- длительный прием гормональных, противосудорожных препаратов, цитостатиков, антикоагулянтов, антибиотиков тетрациклинового ряда;
- несбалансированное питание, дефицит витаминов и минералов.
Стрессовые переломы встречаются у людей, стопы которых подвергаются постоянному травматическому воздействию, циклическим нагрузкам. Усталостное разрушение кости диагностируется у профессиональных спортсменов после интенсивной тренировки, танцоров, солдат (маршевый перелом), людей, ведущих сидячий образ жизни. В группе риска находятся пациенты с ревматоидным артритом, которые имеют в анамнезе другие стрессовые повреждения целостности костей.
Симптомы и признаки
Различают 3 отдела стопы: предплюсну, плюсну и фаланги пальцев. Область предплюсны состоит из таранной, кубовидной, ладьевидной, пяточной и клиновидных костей. При возникновении перелома на рентгеновском снимке обнаруживается нарушение целостности костных структур, их смещение, деформация.
Патология сопровождается сильной болью. Неприятные ощущения возникают из-за повреждения надкостницы, содержащей большое количество нервных волокон.
В месте травмирования развивается асептический воспалительный процесс, что приводит к появлению отека. При совершении движений может быть слышен хруст.
Перелом таранной кости

Повреждение данной области встречается довольно редко — в 5% всех случаев травмирования стопы. Патология диагностируется при ДТП, падении с высоты и у спортсменов. Формирование травмы происходит за счет осевой нагрузки на стопу, ее тыльного сгибания, внешней ротации.
Переломы таранной кости классифицируют:
- без смещения;
- переломы со смещением и подвывихом в подтаранном суставе;
- с вывихом в таранно-ладьевидном суставе;
- с вывихом в голеностопном суставе.
При переломе головки, шейки или тела таранной кости отек возникает в области голеностопа, особенно выражена припухлость и кровоизлияние с внутренней стороны лодыжки. Стопа приведена, движения ограничены, а если произошло смещение костных отломков, она деформируется.
При пальпации нижней конечности возникает резкая боль, характерный признак – болезненность при пассивном сгибании большого пальца кверху. Во время ротации осколков тела таранной кости, полном вывихе из сустава происходит разрыв синовиальной сумки, натяжение ахиллова сухожилия.
Это может привести к сдавливанию кровеносных сосудов, нервов, развитию ишемии и некроза. В таких случаях кожа стопы приобретает синюшный оттенок, становится холодной на ощупь, снижается чувствительность тканей, слабо прощупывается пульс.
Ладьевидной кости

Переломы ладьевидной кости бывают изолированными или сочетаются с повреждением кубовидного сочленения. Чаще всего причиной патологии служит внешнее воздействие на стопу, падение тяжестей при увеличенной подошвенной флексии. Механизмы повреждения включают также резкое переразгибание с компрессией или чрезмерную ротацию. Почти у всех пациентов травма сопровождается смещением отломков в тыльную сторону.
Стрессовые переломы ладьевидной кости диагностируются у гимнастов, спортсменов, занимающихся игровыми видами спорта. Больные не могут наступать на ногу, жалуются на боль, припухлость. Неприятные ощущения усиливаются при выворачивании стопы наружу.
Кубовидной и клиновидной костей
Сочленение костей кубовидных находится в наружном крае стопы и является частью предплюсневого отдела. При переломе развивается выраженный отек, появляются подкожные кровоизлияния, при попытке привести пальцы возникает острая боль, скованность, может слышаться хруст.
Если произошло одновременное повреждение ладьевидной и кубовидной кости с подвывихом, визуально определяется уплощение свода, выраженный дефект. Его форма зависит от направления и степени смещения осколков. При прощупывании стопы врач чувствует ступенчатые изменения.
Клиновидная группа со всех сторон сочленяется с другими костями стопы, поэтому изолированные переломы встречаются редко. Чаще всего повреждения сочетаются с вывихом и переломом 1, 2 или 3 плюсневой кости. Из всех клиновидных косточек травмируется в большинстве случаев первая, расположенная ближе к внешнему краю стопы, но может наблюдаться и одновременное разрушение всех трех.
Клиновидная кость бывает сломана в результате компрессии, падения тяжестей на ступню. Отличительной чертой является длительное сохранение болей, у пожилых людей после травмы развиваются артрозы плюснефаланговых суставов.
Перелом плюсневых костей стопы

Повреждение данного отдела вызывает появление боли, обширного синяка в средней части ступни. Отек незначительный, локализуется с наружной стороны. При пальпации, ротации стопы резко усиливается болевой синдром.
Чаще всего встречается перелом основания 5 плюсневой кости (проксимальный перелом Джонса), что объясняется слабостью кортикального слоя и повышенной подвижностью костных структур. Патология диагностируется у танцоров, при падении с высоты с приземлением на наружный край стопы, нередко сопровождается повреждением фаланг.
Стрессовые переломы обнаруживаются в большинстве клинических случаев в средних плюсневых костях. Хроническое переутомление приводит к появлению микротрещин, которые в дальнейшем завершаются полным разрушением. Причиной может послужить сильное сдавливание стопы, прямая травма, повышенная нагрузка, падение тяжелого предмета.
Повреждение фаланг пальцев ног
Через несколько часов после перелома образуется сильный отек, на латеральной и тыльной поверхности под кожей появляются кровоизлияния. Человек не может опираться на ногу, старается перемещаться на пятке. При пальпации и осевой нагрузке дискомфорт усиливается. Чаще всего страдает вторая и третья фаланга, так как они значительно выступают вперед. Подвижность обоих пальцев нарушена или полностью отсутствует.
Кожа над местом повреждения нередко травмируется, развивается нагноение, некротизация тканей. Через околоногтевые валики инфекция проникает в мягкие ткани и провоцирует острое воспаление. Закрытые переломы обычно не вызывают смещения отломков, но если это происходит, то костные края выступают и прощупываются с подошвенной стороны.
При внутрисуставном переломе первой фаланги отечность и синюшность распространяются на всю стопу, человек испытывает интенсивную боль, когда пытается ходить.
Так как основная опора приходится именно на большой палец, пациент не может наступать на ногу, старается перенести центр тяжести на пятку или внешний край стопы.
Первая помощь
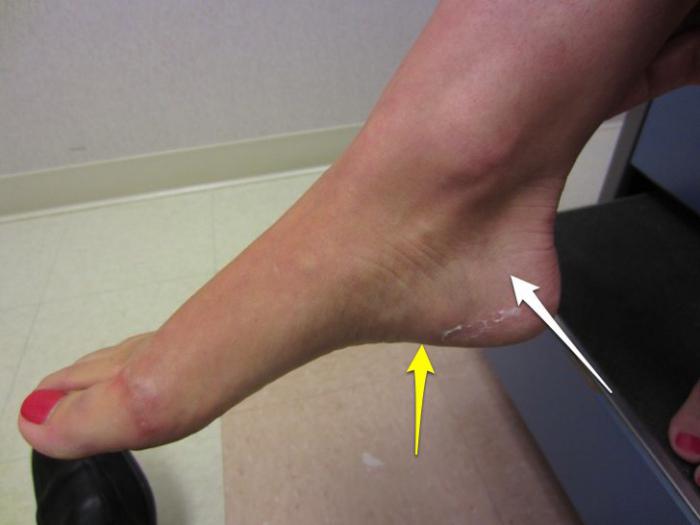
Поврежденную конечность необходимо иммобилизовать: это позволит уменьшить степень смещения костных фрагментов во время транспортировки больного в медицинское учреждение. Зафиксировать стопу нужно с двух сторон твердыми палками и эластичным бинтом, работники скорой помощи используют специальные шины.
Чтобы облегчить болевой синдром, ногу нужно немного приподнять, обложить льдом, завернутым в хлопчатобумажное полотенце. Такие меры замедлят образование отека и синюшности, помогут при кровотечении. Для снятия боли можно принять нестероидные противовоспалительные препараты: Диклофенак, Нурофен, Дексалгин. Оказание первой помощи уменьшает вероятность развития осложнений.
Типы переломов
Различают следующие виды:
- открытые — сопровождаются нарушением целостности кожных покровов;
- закрытые переломы без раны: комбинированные, сочетанные, единичные, множественные.
При открытых переломах образуется рана, открывается кровотечение, происходит микробное инфицирование тканей. Раневая поверхность может образоваться не сразу после травмы, а в результате воздействия сдвинутых костных фрагментов. Отломки могут быть смещены по оси, под углом, по ширине или длине.
Различают внесуставные и внутрисуставные повреждения костей стопы. При неполных разрушениях костных структур образуются трещины, надломы, краевые, дырчатые переломы, ушиб. Такие патологии чаще всего диагностируются у маленького ребенка, чья опорно-двигательная система еще не до конца сформирована.
Типы костных деформаций по форме:
- винтовые;
- поперечные;
- оскольчатые;
- клиновидные;
- вколоченные;
- компрессионные;
- косые со смещением и без;
- продольные.
Наиболее сложными считаются оскольчатые переломы с раздроблением, когда мелкие фрагменты отделяются от кости и находятся в мягких тканях. Травмы требуют хирургического лечения, длительного периода реабилитации.
У детей переломы стопы могут быть поднадкостичными по типу «зеленой ветки», когда отломки удерживаются эластичной надкостницей, прослеживается локализация патологического процесса по линии зоны роста, разъединение кости наблюдается в области эпифиза.
МКБ-10

Международная классификация переломов костей стопы:
- S92.0 – пяточной кости.
- S92.1 – таранной кости.
- S92.2 – костей предплюсны: кубовидной, клиновидной, ладьевидной.
- S92.3 – костей плюсны.
- S92.4–92.7 – пальцев стопы.
- S92.9 – неуточненный перелом стопы.
Стрессовые переломы
При продолжительном воздействии на определенный участок кости происходит ее утомление: теряется способность к регенерации, мышцы не выполняют защитных функций — развивается усталостный перелом. К провоцирующим факторам относятся изнурительные тренировки, избыточный вес тела, изменение гормонального фона.
Во время диагностики стрессового перелома обнаруживается трещина или нарушение целостности кости, больной жалуется на боль во время ходьбы, незначительный отек, образование синюшных кровоподтеков под кожей над болезненным участком.
Травматические переломы
Такие виды повреждений возникают в результате внешнего воздействия травматического фактора. Травма сопровождается ушибом мягких тканей, разрывом мышц и сухожилий, сдавливанием нервных окончаний, кровотечением.
Переломы классифицируют на осложненные и неосложненные. К тяжелым последствиям относится развитие травматического шока, сильная кровопотеря, жировая закупорка сосудов, инфицирование при открытых ранах, сепсис, остеомиелит.
Перелом Джонса

Травматический перелом пятой плюсневой кости называется переломом Джонса. Это наиболее распространенная форма повреждения стопы.
Разлом локализуется в области метафизарно-диафизарного перехода, где кровообращение довольно слабое, поэтому кость срастается долго. Нередко патология Джонса сопровождается растяжением мышц, вывихами суставов, разрушением рядом расположенных косточек.
Виды переломов основания пятой плюсневой кости:
- стрессовый разлом верхней части диафиза склонен к вторичному смещению отломков;
- перелом Джонса характеризуется отрывом бугристого фрагмента и его смещением;
- авульсивный развивается без смещения, сопровождается растяжением сухожилий.
В группе риска находятся люди среднего возраста, занимающиеся спортом, танцами (балетом).
Отрывной
Это отрыв фрагмента кости в области фиксации сухожилия. Такой вид перелома происходит при сильном натяжении мышц, резких движениях, встречается преимущественно у спортсменов. Реже развивается в результате прямой травмы, если сухожилие ранее подвергалось растяжению или другим дегенеративным изменениям.
Выделяют полные и неполные отрывные переломы. В первом случае наблюдается отрыв кости со смещением, во втором – формирование трещин.
Лечение
 Для установки диагноза, оценки состояния костных тканей делают КТ, рентген стопы в нескольких проекциях. Переломы со смещением лечат хирургическим путем, проводят репозицию отломков с помощью металлических спиц. Аппарат Илизарова фиксирует поврежденную кость в правильном положении и предотвращает деформацию ступни.
Для установки диагноза, оценки состояния костных тканей делают КТ, рентген стопы в нескольких проекциях. Переломы со смещением лечат хирургическим путем, проводят репозицию отломков с помощью металлических спиц. Аппарат Илизарова фиксирует поврежденную кость в правильном положении и предотвращает деформацию ступни.
Пациентам с закрытыми переломами без смещения накладывают гипсовую повязку, длительность ее ношения зависит от сложности травмы. В среднем сапожок необходимо носить 2–5 недель. После его снятия назначают лечебную гимнастику, физиотерапевтические процедуры, массаж.
Консервативная терапия
К нехирургическим методам лечения относится закрытая репозиция, наложение гипсовой, мягкой повязки эластичным бинтом, ношение ортезов, скелетное вытяжение, снятие симптомов воспаления, болевого синдрома, прием противоотечных средств. Функциональная терапия проводится у пожилых пациентов, если есть противопоказания к проведению операции. Также данный способ может быть использован как временный способ иммобилизации, если пациент находится в тяжелом положении.
Гипс-сапожок
После выполнения ручной или инструментальной репозиции отломков больным накладывают гипс до середины голени для иммобилизации лодыжки и малой берцовой кости. Стопа фиксируется в анатомическом положении, на время ношения сапожка исключается ее подвижность. Если произошло разъединение фаланги без смещения, врач делает шину с подошвенной стороны пальца. В сложных случаях проводят хирургическую операцию.
После наложения гипсовой повязки нельзя опираться на ногу, больной должен использовать костыли. Носить гипс при повреждении таранного, ладьевидного сочленения необходимо 1–1,5 месяца, при переломе 1, 4 или 5 плюсневой кости сроки срастания увеличиваются до 8 недель, регенерация фаланг происходит за 1–2 месяца.
Ортез на стопу
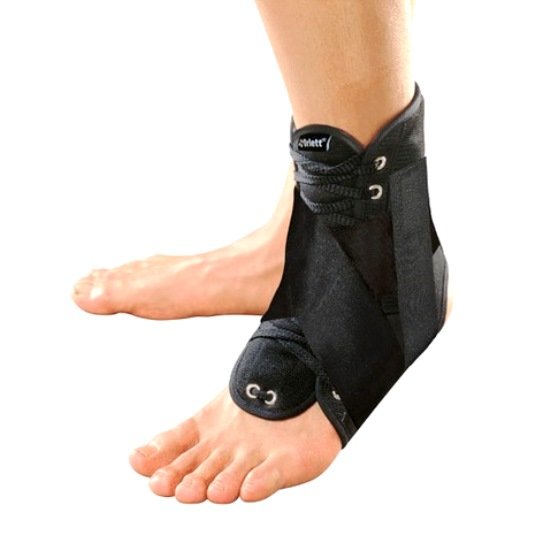
Для иммобилизации конечности во время несложных переломов и в период послеоперационного восстановления применяют специальное ортопедическое устройство – жесткий ортез. Оно позволяет зафиксировать стопу в естественном положении, ограничить подвижность, снизить нагрузку. Конструкция выглядит как сапожок, изготовленный из пластиковых и металлических вставок, благодаря чему надежно удерживается стопа. Ортез при неполных переломах, трещинах рекомендуется носить днем, на ночь его можно снимать.
Помощь народных средств
Чтобы кость быстрее срослась, в нетрадиционной медицине используют яичную скорлупу. Выливают 5 сырых яиц, скорлупу моют, измельчают и перекладывают в пол литровую банку. Затем выдавливают сок из 5 лимонов и заливают подготовленный порошок.
Емкость оставляют на неделю в теплом помещении. Через 7 дней состав процеживают, добавляют ложку меда и 150 г коньяка. Народное средство нужно пить 3 раза в сутки перед едой по 50 мл. Лечить перелом следует не менее месяца.
Восстановить структуру костей после снятия гипса помогают спиртовые настойки с корнем одуванчика, мать-и-мачехи, цветками сирени. Лекарство применяют для растирания и компрессов на пораженную область.
Когда требуется операция?
Показания к хирургическому вмешательству:
- невозможность провести закрытую репозицию;
- оскольчатые, внутрисуставные, открытые переломы;
- предотвращение деформации стопы;
- быстрое восстановление подвижности;
- повреждение кровеносных сосудов и нервных окончаний;
- смещение костных фрагментов более, чем на 2 мм и их ротация.
Противопоказанием к проведению операции служит возраст пациента старше 60 лет, сахарный диабет, сердечная недостаточность, облитерирующие заболевания нижних конечностей.
Чрескожная фиксация спицами

Такой способ терапии применяется для составления трубчатых костей. Врач через поверхность кожи, кортикальный слой формирует каналы по продольной оси на расстоянии 1 см от линии перелома. В отверстия устанавливают спицы Киршнера, сверху монтируется аппарат внешней фиксации по методу Илизарова.
К недостаткам лечения относится неудобство ношения приспособления во время реабилитации. Нередко возникают воспалительные, гнойные процессы в местах входа скоб в мягкие ткани, развитие остеомиелита.
Открытая репозиция
При переломе первой, пятой плюсневой кости применяется метод открытой репозиции отломков. Хирург рассекает кожу и мышечные фасции над местом травмирования, с помощью спиц и винтов составляет и фиксирует фрагменты в анатомическом положении. Кожный лоскут ушивают, на конечность накладывают гипсовую повязку.
Реабилитация
После снятия гипса пациент должен разрабатывать стопу, понемногу увеличивая нагрузку. Костыли следует заменить тростью. Носить нужно удобную обувь из мягких материалов, рекомендуется использовать ортопедические стельки для формирования свода.
Ускоряют восстановление конечности, мышечного тонуса лечебная физкультура, физиотерапевтические процедуры: УВЧ, электрофорез, магнитотерапия, лазерное воздействие, озокерит. Хороший эффект дают спиртовые растирки, контрастные ванночки с отварами трав.
Для ускорения минерализации костей пациентам необходимо принимать витаминные комплексы, правильно питаться: в рационе должны присутствовать молочные продукты, рыба, орехи, свежая зелень, цветная капуста, ягоды. При повреждении суставов прописываются хондропротекторы (Хондроксид, Артра-стоп).
Сколько заживает?

Продолжительность восстановительного периода зависит от характера, сложности перелома и методики лечения. Гипсовую повязку пациенты носят 1–2 месяца, затем еще несколько месяцев проводятся физиотерапевтические процедуры. После установки спиц требуется проведение повторной операции для удаления металлических конструкций. У таких пациентов сроки реабилитации увеличиваются до 1 года.
Как разработать стопу?
Через неделю после снятия гипса необходимо делать упражнения для увеличения подвижности:
- Хождение босиком по песку или пушистому ковру.
- Вращательные движения стопой.
- Подъем с пятки на носок и обратно.
- Сидя на полу с вытянутыми ногами, тянуть носки на себя и в противоположную сторону.
Начинают занятия с легких упражнений, постепенно нагрузку усиливают. Тренировки должны проводиться ежедневно по 10–30 минут.
Массаж стопы
Массажные процедуры восстанавливают кровообращение в ступне, тонизируют ослабленные мышечные ткани, помогают разрабатывать суставы. Терапию выполняет квалифицированный специалист в медицинском учреждении и обучает больного методике самомассажа в домашних условиях.
Применяют поглаживающие, легкие разминающие движения по направлению в стороны от места перелома. Полезно воздействовать на рефлекторные точки, отвечающие за иннервацию стопы. Курс лечения состоит из 10 сеансов, выполнять их нужно через день.
Последствия

Возможные осложнения после переломов костей стопы:
- хромота;
- боли во время ходьбы;
- деформация ступни;
- развитие артроза суставов стопы;
- ограничение подвижности;
- вторичное воспаление и нагноение после операции;
- остеомиелит костей;
- сепсис;
- нарушение чувствительности конечности.
Тяжелые последствия переломов развиваются при несвоевременном обращении в травмпункт, несоблюдении рекомендаций врача, неправильном проведении хирургического вмешательства. Пациент может утратить работоспособность и стать инвалидом. Появление гнойных осложнений грозит хроническим остеомиелитом, генерализованным сепсисом, что представляет угрозу для жизни больного.
Источник
