Перелом ладьевидной кости реабилитация
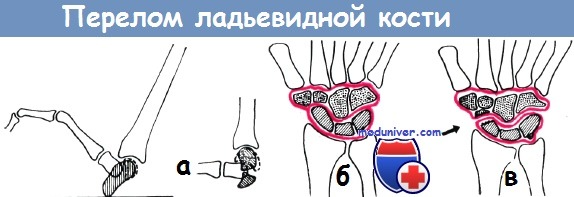
Во время продолжительного ношения повязки из гипса, при переломе ладьевидной кости, реабилитационные процедуры несут чрезвычайную важность. Постепенная нагрузка и мероприятия, направленные на стимулирование кровообращения, а также метаболические процессы, дают возможность значительно убыстрить восстановление каждой двигательной функции конечности.

Этапы реабилитации
Реабилитация после перелома ладьевидной кости состоит из таких процедур:
- Визиты в кабинет лечебной физкультуры. В период реабилитации делаются целенаправленные разминки как повреждённых суставов, так и располагающихся рядом. Кроме того в занятия входит разработка травмированной конечности – выполняются упражнения для улучшения мелкой моторики. Для этого применяются перекладывания малых предметов, а также перекатывание небольшого мячика.
- Физиотерапевтические процедуры.
Кроме того на протяжении 15-20 дней после снятия повязки из гипса, больному могут назначить кратковременное ношение специализированного бандажа – ортеза.
Назначение ортеза
Ортез – это облегчённая вариация шины из гипса. Приспособление обладает формой варежек без наконечников для пальцев. Одевать изделие можно собственноручно, при помощи специальных застёжек. Конструкционная особенность – большой палец отводится в сторону.
Данный фиксатор может выпускаться в любом размере и подбирается каждому пациенту индивидуально. Ортез должен постоянно прилегать к кисти, но при этом не передавливать её.

Физиотерапевтические процедуры
Восстановление после перелома ладьевидной кости кисти, как правило, предполагает такие физиотерапевтические мероприятия:
- электрофорез;
- лазеротерапия;
- кварцевание;
- парафиновые аппликации;
- магнитотерапия.
Также при реабилитации высокий уровень эффективности демонстрирует массаж. Такие процедуры гарантируют повышенное кровообращение и предупреждают состояние застоя. При этом делать массаж самой зоны запястья категорически запрещено. Все манипуляции делаются вокруг повреждённого места.
Разработка руки
Разрабатывать руку необходимо сразу же после снятия гипса. Данный этап является крайне важным при борьбе с тугой подвижностью кисти. При этом необходимо помнить, что начало разработки запрещено начинать с тяжёлых нагрузок, от этого состояние может только усугубиться.
Начальные упражнения ни коим образом не должны задевать участок травмы. Их проводят посредством движений пальцев руки. Лучезапястный сустав подключается к разработке постепенно, со временем. Каждое упражнение должно назначаться лечащим доктором, самопроизвольная разработка запрещена, во избежание усугубления травмы.

Возможные последствия
Если не лечить перелом ладьевидной кости, сроки восстановления которого длительны, могут возникнуть такие осложнения:
- Артроз
- Тугая подвижность сустава или полное её отсутствие
- Патологическое сращение кости
- Отмирание травмированной кости.
Каждое из перечисленных осложнений значительно удлинит срок восстановления и дальнейшей реабилитации. Также полученная травма в будущем будет постоянно напоминать о себе.
Сроки восстановления
Длительность лечебного периода напрямую зависит от того, насколько быстро пациент получит помощь и от того, насколько качественной она будет. Если к травмированной кисти сразу же был приложен лёд, а больной сразу же был доставлен в поликлинику, то процесс реабилитации будет уменьшен минимум на 3-4 дня.
Причина проста – при принятии таких мер отёк не успевает нарасти, а рука мгновенно иммобилизуется в гипсовую шину. Развитие отёка требует времени на борьбу с ним.
«Обратите внимание!» Реабилитация после перелома ладьевидной кости кисти, как правило, не превышает 2 месяцев. Но только если все предписания доктора были соблюдены, а пациент обратился в клинику вовремя – в день получения травмы.
Шина из гипса может быть снята и раньше, по просьбе больного. Но так делать не советуется, потому как имеется риск не до конца сросшейся кости.
Методы лечения
Перелом ладьевидной кости лечится посредством таких методов:
- лечение консервативного типа;
- оперативное вмешательство.
Метод избранной терапии напрямую зависит от характера полученного травмирования и от его степени.
Лечение консервативного типа
К лечению консервативного типа прибегают при получении таких травм:
- формирование трещины;
- перелом не имеет смещения.
При этом терапия подразумевает наложение иммобилизующей шины из гипса. Накладывают её от проксимальных пальцевых фаланг, размещённых чуть выше их основания, на длину приблизительно 15 см от начала запястья. Большой палец при этом нужно фиксировать целиком, отдельно от остальных. Его отводят в сторону на 25-30 градусов.

После 60 дней ношения повязка из гипса снимается, после чего делается контрольный рентген. Если снимок показывает сращение кости, то пациенту назначается реабилитационный период. Первые 15 дней больной периодически ещё носит ортопедическую шину.
Лечение оперативного типа
Хирургическое вмешательство происходит только в тех случаях, когда костные фрагменты имеют смещение вследствие перелома ладьевидной кости. Мелкие осколки удаляются под наркозом общего типа. Во время процедуры вправляются и смещённые элементы.
Для правильного срастания костей используются такие способы:
- Установка аппарата Илизарова
- Вживление трансплантата в форме малой области кости либо использование пластикового эндопротеза.
Повязка из гипса надевается на руку больного после осуществления трансплантации. Трансплантаты приживаются в организме человека в течении 60-90 дней, в зависимости от возрастной категории пациента. Через такое же время снимается и аппарат Илизарова.
Если в ходе операции были обнаружены краевые обломки, то они просто извлекаются с места перелома. После этого на руку так же накладывается шина из гипса.
Несросшаяся кость
Несросшиеся кости – крайне редкий случай в медицинской практике, но всё же имеющий место быть. Такие случаи наблюдались у пациентов, которые в силу определённых обстоятельств не смогли вовремя обратиться за помощью в поликлинику. Как лечиться в таком случае – больному назначается операция, в ходе которой используются донорские костные ткани.
Источник
Перелом ладьевидной кости. Диагностика и лечение
Среди всех костей запястья чаще всего подвергается переломам ладьевидная кость. Причиной этого является размер и расположение нормальной ладьевидной кости. Ладьевидную кость относят к проксимальному ряду костей запястья. Однако анатомически она вклинивается в дистальный ряд. Лучевая девиация или тыльное сгибание кисти в норме ограничено упором лучевой в ладьевидную кость. В этом месте часто возникают стрессовые переломы.
Кровеносные сосуды, питающие ладьевидную кость, в норме проникают через кортикальный слой на дорсальной поверхности близ бугорка в области средней трети. Следовательно, в проксимальной порции кости нет прямого кровоснабжения. Недостаточное кровоснабжение при переломе ладьевидной кости может обусловить замедленное сращение или привести к аваскулярному некрозу.
Аксиома: чем проксимальнее расположена линия перелома ладьевидной кости, тем выше вероятность развития аваскулярного некроза.
Врачу очень важно знать, что больной, обратившийся с жалобами на «растяжение запястья», может иметь скрытый перелом ладьевидной кости. Часто это повреждение может быть исключено на основании физикального обследования. Как будет показано дальше, нормальная рентгенограмма не исключает этого перелома.
Аксиома: у больных, поступивших с симптомами растяжения лучезапястното сустава, следует подозревать перелом ладьевидной кости.
Как показано на рисунке, переломы ладьевидной кости можно разделить на четыре группы.
Класс А: переломы средней трети
Класс Б: переломы проксимальной трети
Класс В: переломы дистальной трети
Класс Г: переломы бугорка
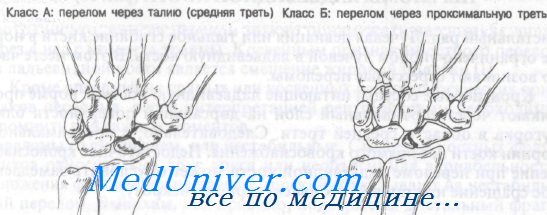
Обычно переломы ладьевидной кости возникают при насильственном переразгибании лучезапястного сустава. Тип перелома зависит от положения предплечья в момент травмы. Считается, что переломы класса А происходят в результате лучевого отведения с переразгибанием, что приводит к сдавлению средней трети ладьевидной кости шиловидным отростком лучевой кости.
При осмотре обычно обнаруживают максимальную болезненность на дне анатомической табакерки. Кроме того, лучевое отведение запястья или давление по оси большого пальца усиливают боль.
Рутинные рентгенограммы, включающие переднезаднюю, боковую и косую проекции, могут не выявить перелома. Если врач подозревает перелом на основании клиники, то для его подтверждения могут потребоваться правая и левая косые проекции, а также томограммы. Несмотря на это, иногда перелом можно обнаружить на снимках лишь через 4 нед с момента травмы. Косвенным признаком острого перелома ладьевидной кости является смещение жировой полоски.
Кроме определения прямых или косвенных рентгенологических признаков перелома, перед интерпретацией рентгенограмм необходимо вспомнить ряд важных моментов.
Переломы со смещением, или нестабильные. Смещение костных фрагментов относительно друг друга или необъяснимая вариабельность положения фрагментов на разных проекциях указывают на нестабильный перелом. Вывихам, как правило, подвержены дистальный фрагмент и кости запястья, которые смещаются в дорсальном направлении. Проксимальный фрагмент и полулунная кость в целом сохраняют нормальные соотношения с лучевой костью.
Ротационный подвывих ладьевидной кости. Это непростое для обнаружения осложнение можно заподозрить, если расстояние между ладьевидной и полулунной костями больше 3 мм. Оно нередко сочетается с переломом полулунной кости и часто сопровождается посттравматическим артритом.
Старые переломы ладьевидной кости. Рентгенологический признак этих повреждений — склерозированные края фрагментов. Кроме того, определяемое на снимке расстояние между фрагментами будет равно расстоянию между другими костями запястья.
Ладьевидная кость, состоящая из двух частей. Это вариант нормы, который ошибочно можно принять за перелом класса А. Наличие нормальной гладкой границы костей указывает на этот вариант.
Большинство (90%) переломов ладьевидной кости не сопровождается другими повреждениями. К повреждениям, связанным с ее переломами, относятся следующие:
1. Вывих в лечезапястном суставе.
2. Вывих костей запястья проксимального или дистального ряда.
3. Перелом дистального отдела лучевой кости.
4. Переломовывих I пальца типа Беннетта.
5. Перелом или вывих полулунной кости.
6. Разъединение ладьевидно-полулунного сочленения.
Лечение переломов ладьевидной кости
Лечение переломов ладьевидной кости спорно и, к сожалению, чревато осложнениями. В целом переломы ее дистального отдела, как и поперечные переломы, заживают с меньшим числом осложнений, чем переломы проксимального отдела или косые переломы. Рекомендуется гипсовая иммобилизация, однако относительно положения большого пальца и предплечья, как и продолжительности гипсовой иммобилизации, существуют разногласия. Авторы рекомендуют переломы проксимальной трети иммобилизовать на срок 12 нед, переломы средней или дистальной трети — минимум на 8 нед. Как и при иммобилизации других видов переломов, важными элементами первой помощи при лечении переломов ладьевидной кости будут лед и приподнятое положение конечности.
Клинически заподозренные, но рентгенологически не выявляемые переломы ладьевидной кости. Больного следует вести, как и при переломах ладьевидной кости без смещения. Предплечье помещают в гипсовую повязку для I пальца. Большой палец должен занимать положение захвата, предплечье — физиологическое положение, а лучезапястный сустав должен быть в положении 25° разгибания. Гипсовая повязка начинается с межфалангового сустава I пальца и заканчивается на середине предплечья. Через 2 нед следует провести повторные клиническое и рентгенологическое обследования. Если определяют перелом, заново накладывают гипс минимум на 6 нед. Если перелом не обнаруживают, но данные обследования позволяют клинически подозревать перелом, гипс накладывают вновь и больного повторно осматривают через 2 нед.
Переломы ладьевидной кости без смещения. Накладывают длинную гипсовую повязку для I пальца протяженностью до межфалангового сустава I пальца. Предплечью и I пальцу придают положение, указанное в предыдущем разделе. Через 6 нед повязку можно заменить на короткую для I пальца на остальное время иммобилизации, которая длится в целом 8—12 нед.
Переломы ладьевидной кости со смещением. Больному накладывают ладонную лонгету и направляют к опытному хирургу для попытки закрытой репозиции. Если попытка окажется безуспешной, показана открытая репозиция.
Некоторые авторы рекомендуют для переломов без смещения иные методы лечения, включающие короткую гипсовую повязку для I пальца при положении лучезапястного сустава в легком тыльном сгибании и предплечья — в нейтральном. Наряду с этим некоторые авторы рекомендуют полностью покрывать I палец гипсовой повязкой.
Осложнения переломов ладьевидной кости
Осложнения при переломах ладьевидной кости могут развиться, несмотря на оптимальное лечение.
1. Аваскулярный некроз нередко сопутствует переломам проксимальной трети, неадекватно репонированным переломам со смещением, оскольчатым или неадекватно иммобилизованным переломам.
2. Переломы, леченные запоздало или неадекватно, часто осложняются замедленной консолидацией или несращением.
– Также рекомендуем “Перелом трехгранной кости. Диагностика и лечение”
Оглавление темы “Переломы костей запястья, предплечья”:
- Перелом ладьевидной кости. Диагностика и лечение
- Перелом трехгранной кости. Диагностика и лечение
- Перелом головчатой кости. Диагностика и лечение
- Перелом крючковидной кости. Диагностика и лечение
- Перелом кости трапеции. Диагностика и лечение
- Перелом гороховидной кости. Диагностика и лечение
- Классификация переломов лучевой и локтевой костей
- Перелом локтевого отростка. Диагностика и лечение
- Переломы головки и шейки лучевой кости. Диагностика и лечение
- Переломы венечного отростка. Диагностика и лечение
Источник
Лечение переломов и вывихов ладьевидной кости
Вопреки всем стремлениям применять единую номенклатуру, кости запястья до настоящего времени имеют самые различные названия. В нижеследующей таблице, помимо названий по Базельской и Парижской номенклатурам, приведены и другие, применяемые в литературе названия.
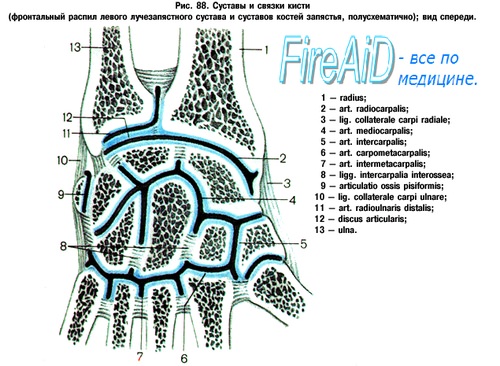
Распознавание повреждений запястья на основании клинической и рентгенологической картины входит в обязанности любого общепрактикующего врача. Необходима строгая постановка данного вопроса, ибо только таким образом можно избежать серьезных последствий недиагностированных, застарелых повреждений костей запястья. О повреждениях запястья всесторонние сведения дает руководство Першла и Яника, а в отечественной литературе работа Миклоша Херцег (Kat. orv. Szemle). На рисунке дана схема суставов запястья.
Типичные повреждения запястья по классификации Яника:
1. дисторсия запястья,
2. перелом ладьевидной кости,
3. вывих полулунной кости или окололунный вывих,
4. переломо-вывих де Кёрвена — к вывиху полулунной кости присоединяется отрыв и вывих части трехгранной косточки,
5. переломо-вывих Элеккера, при котором к вывиху полулунной кости присоединяется перелом и вывих части трехгранной кости,
6. некроз полулунной кости.
Ввиду сложного строения запястья, кроме перечисленных типичных повреждений, могут иметь место и другие разнообразные повреждения.
Дисторсия запястья встречается довольно часто. Она иногда приводит к длительно не проходящим болям, которые могут быть обусловлены переломом. В подобных случаях необходимо провести рентгеновское обследование. Если рентгенологические данные в первые дни являются отрицательными, то через 8—10 дней следует повторить снимок, так как трещины костей запястья, особенно ладьевидной кости, иногда становятся заметными в более поздние сроки. По мнению Яника, при дисторсии запястья, не излеченной в течение 14 дней, врач обязан произвести повторное рентгенологическое исследование. Лечение дисторсии: наложение дорзальной гипсовой повязки на 14 дней.
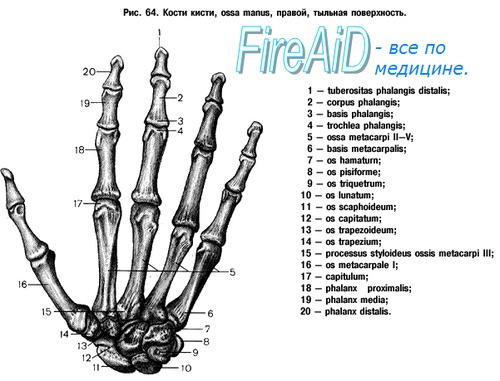
Лечение перелома ладьевидной кости
Частота этих переломов составляет 0,5— 2%. По данным Гирша, на каждые 10 переломов лучевой кости приходится 1 —2 перелома ладьевидной кости. В институте Бёлера за 11 лет находились на излечении 286 больных со свежими и 138 с застарелыми переломами ладьевидной кости. Виды перелома ладьевидной кости:
а) внесуставной перелом бугорка (отрывной),
б) внутрисуставной перелом тела от сгибания,
в) внутрисуставной компрессионный перелом с образованием центральной полости.
Бугорок ладьевидной кости отрывается внесуставно. Этот вид повреждения довольно редок, восстановление его происходит без осложнения. Наиболее часто встречается перелом от сгибания. Линия перелома в этом случае совпадает с линией межзапястного сустава. Компрессионные переломы могут быть диагностированы только в случае наличия нескольких осколков.
Перелом ладьевидной кости наступает при падении на вытянутую кисть. Он чаще встречается у мужчин, чем у женщин. Сила падения, особенно при тыльном сгибании кисти, концентрируется на ладьевидной кости. При падении на кисть, находящуюся в локтевом отведении, вследствие давления шиловидного отростка лучевой кости, начало перелома приходится на вогнутую поверхность кости, а в случае лучевого отведения кисти – на выпуклую поверхность кости. Смещение отломков обычно незначительное, что затрудняет распознавание перелома.
Характерным симптомом является локализованная болезненность. Припухлость распространяется на область всего сустава.

а – на рисунке представлен механизм перелома ладьевидной кости по Янику, при прямом падении на кисть, находящуюся в тыльном сгибании
б – механизм смещения отломков ладьевидной кости при движении кисти
Тыльное сгибание кисти происходит главным образом в межзапястном суставе, а ладонное сгибание — в лучезапястном. Ладьевидная кость анатомически относится к проксимальному ряду костей запястья, однако при сгибании и разгибании движется вместе с костями дистального ряда. При переломе ее проксимальный отломок следует за движением полулунной кости, а дистальный – за движением дистального ряда костей запястья. Поэтому при наличии перелома ладьевидной кости объем ладонного и локтевого сгибания ограничен лишь незначительно, но тыльное и лучевое огибание страдает в значительной мере.
Диагноз подтверждается рентгеновским исследованием. Наиболее важным является снимок в дорзо-волярной проекции. Рентгеновский снимок следует производить при незначительной супинации и локтевом отведении кисти для избежания «накладывания» лучевой кости на ладьевидную. Если лечение не дает улучшения, то несмотря на отрицательные данные первой рентгенограммы, через 8—14 дней призводится повторный снимок.
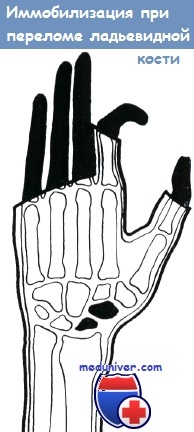
По руководству Яшка, диагноз перелома ладьевидной кости основывается на следующих данных:
а) анамнез,
б) болезненность при надавливании на припухлость в области анатомической табакерки,
в) наличие феномена Гирша: боль при постукивании по головкам I и II пястных костей, а также при лучевом сгибании III пястной кости,
г) феномен Шнека: отсутствие вырисовывания контура сухожилия лучевого сгибателя кисти при его напряжении,
д) типичное выпадение функции.
Кисты ладьевидной кости
Свежие переломы этой кости очень редко сопровождаются образованием кист. Травматические кисты имеют неправильные края. Они, по сути дела, являются лишь разрежением костной структуры.
Истинная киста — это продольно расположенная полость, имеющая острые края. Они обычно являются случайными находками и чаще всего развиваются на почве фиброзного остита.
Множественный кистозный туберкулезный остит Юнглинга отличается от фиброзного остита. При болезни Юнглинга кость раздувается в виде пузыря.
Псевдартроз ладьевидной кости
Шинц еще в 1922 году писал следующее: «Не подлежит сомнению, что исходом перелома ладьевидной кости очень часто является псевдартроз и что известные по анатомическим руководствам naviculare bipartitum или tripartitum — не что иное, как несросшиеся переломы ладьевидной кости, образующие псевдартроз». Пониженная способность регенерации ладьевидной кости обусловлена ее энхондральным происхождением, плохим кровоснабжением и небольшим периостальным покровом кости.
Образование костной мозоли зависит и от механических факторов. Кромпехер различает три вида образования костной мозоли: в ответ на сдавление образуется хрящевая мозоль, под влиянием тяги — соединительнотканная мозоль и, наконец, может образоваться и ангиогенная мозоль, в возникновении которой механические факторы не играют роли. Давление особенно благоприятно влияет на образование мозоли (Паувельс, Патти), так же действует и покой, который благодаря образованию ангиогенной мозоли приводит к развитию ценной губчатой кости.
Торсионные, сгибающие и отталкивающие движения с точки зрения образования костной мозоли и консолидации перелома являются чрезвычайно вредными. Сгибание кисти осуществляется в лучезапястном, а разгибание — в межзапястном суставе. Поэтому при каждом сгибании и разгибании, даже при локтевом и лучевом отведении отломки ладьевидной кости смещаются. Если иммобилизация недостаточная, то отломки постепенно отшлифовываются, склерозируются и ладьевидная кость разделяется на две отдельные части.
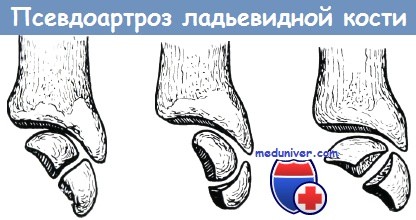
Наиболее частые формы псевдартроза, образующиеся после перелома ладьевидной кости
Движения препятствуют кровоснабжению проксимального отломка кости с дистальной поверхности. Если остальные кости запястья, ввиду наличия синдрома Зудека, являются остеопорозными, а отломок ладьевидной кости, не имеющий удовлетворительного кровоснабжения, сохраняет нормальное содержание извести, то на рентгеновском снимке он дает более интенсивную тень. Существуют и другие объяснения данного явления. Некоторые авторы считают, что подвергнутый асептическому некрозу отломок ладьевидной кости обладает повышенной способностью депонировать известь (Спид).
Псевдартроз ладьевидной кости раньше считался врожденным заболеванием naviculare bipartitum. По мнению Яника и Рейха, подобное явление наблюдается после недиагностированных переломов, остеопороза от перенапряжения или после патологических переломов, наступающих вследствие дегенерации кости.
Лечение переломов ладьевидной кости начинается с определения характера смещения отломков. Репозиция производится под наркозом, с применением тяги и противотяги. При наличии перелома кости без смещения отломков лечение осуществляется фиксацией запястья в положении разгибания до 15° тыльной гипсовой шиной, укрепленной циркулярным гипсовым бинтом. В редких случаях перелома бугорка ладьевидной кости продолжительность иммобилизации не более 3—4 недель.
Однако при переломе тела, а особенно проксимального конца кости требуется значительно более продолжительный срок иммобилизации. Он может составлять 8— 1 б недель, точный срок иммобилизации определяется на основании данных рентгеновского снимка. Бёлер наблюдал полное излечение перелома одной лишь иммобилизацией в 90%случаев, однако другие авторы не получили столь хороших результатов. Весьма целесообразно, если фиксирующая повязка распространяется на основную фалангу большого и указательного пальцев (Нитше).
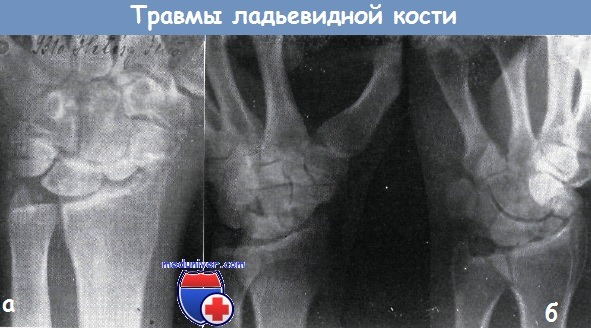
а – застарелый перелом ладьевидной кости. В лучезапястном суставе тяжелая форма деформирующего артрита. Псевдартроз ладьевидной кости
б – оскольчатый перелом ладьевидной кости с образованием псевдартроза. В отломках признаки рассасывания кости. От дорзальной поверхности трехгранной кости оторван небольшой отломок и смещен в дорзальную сторону.
В лучезапястном суставе: деформирующий артроз. Перелом в течение двух лет после травмы оставался нераспознанным. Жалобы 46-летнего сапожника были связаны в первую очередь с деформирующим артрозом.
Лечение: в место повреждения вводился преднизолон, кисть была фиксирована кожаным тутором. Трудоспособность больного стала удовлетворительной
Новокаиновая блокада звездчатого узла может ускорить срок регенерации (Лериш). Ожидать успеха от консервативного лечения можно только в тех случаях, если края отломков не склерозировались (Херцег).
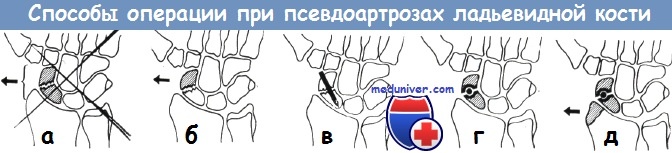
В 20—25% случаев переломов ладьевидной кости наступает образование псевдоартроза, что приблизительно в половине случаев является причиной серьезных жалоб. Яник различает три наиболее часто встречающиеся формы псевдоартроза ладьевидной кости: а) псевдартроз в середине кости, б) псевдоартроз с образованием головки и углубления, в) псевдоартроз с двумя выгнутыми суставными поверхностями. Способы операции для исправления псевдартроза ладьевидной кости по Херцегу:
1. просверливание поверхностей ложного сустава (способ Бекка);
2. удаление ладьевидной кости целиком, или же удаление проксимального ее отломка. После удаления обоих отломков стабильность кисти уменьшается, она принимает положение лучевого отведения;
3. внутренняя фиксация сломанной кости при помощи металлического гвоздя, винта или костного штифта;
4. соединение отломков костным гвоздем, приготовленным из шиловидного отростка лучевой кости;
5. освежение поверхностей сломанной кости и заполнение полости губчатым веществом (Матти). Бернар и Стаббин соединяют отломки при помощи костного штифта, взятого из лучевой кости. Херцег у 7 больных заполнил полость перелома губчатым веществом, взятым из ости подвздошной кости и у б из них достиг костного сращения перелома.
Как уже было сказано, количество переломов остальных костей запястья, вместе взятых, не является столь большим, как количество переломов ладьевидной и полулунной костей. Перелом трехгранной кости может быть поперечным, косым и оскольчатым. Симптомы: местная болезненность и ограниченные движения безымянного пальца и мизинца. Он часто осложняется переломом шиловидного отростка локтевой кости.
При переломе большой и малой многогранной костей, помимо ограничения движения запястья, ограничено и противопоставление большого пальца, а при переломе последней даже и указательного пальца. Перелом головчатой кости может возникать под непосредственным действием силы или же при падении на сжатую в кулак кисть, когда сила толчка посредством III пястной кости действует на головчатую кость. Помимо ограничения движения запястья отмечается болезненность при надавливании на III пястную кость и иногда имеет место и крепитация. Смещение отломков вызывает симптомы (давления локтевого нерва. У крючковатой кости может иметь место перелом и тела и крючка.
Помимо локальной болезненности отмечается боль при надавливании на безымянный палец и мизинец. Иногда наступает вывих кости в волярную сторону. Перелом гороховидной кости чаще всего наступает под непосредственным действием силы. Кость хорошо прощупывается, и перелом ее ясно виден на рентгеновском снимке.
Лечение переломов перечисленных костей ни в чем не отличается от лечения перелома ладьевидной кости. В таких случаях на запястье в положении тыльного сгибания кисти накладывается гипсовая повязка на 4—6 недель.
Видео нормальной анатомии костей кисти
– Также рекомендуем “Лечение переломов и вывихов полулунной кости”
Оглавление темы “Лечение травм кисти”:
- Лечение вывихов пальцев кисти и пястных костей
- Лечение переломов и вывихов ладьевидной кости
- Лечение переломов и вывихов полулунной кости
- Принципы ампутации пальцев кисти и костей запястья
- Лечение дефекта кончика пальца
- Методы пластики дефекта кончика пальца и их результаты
- Лечение травматических ампутаций пальцев кисти – принципы, рекомендации
- Ампутации кисти на уровне пястных костей – показания, рекомендации
- Техника ампутации кисти
- Прогноз ампутации кисти – результаты
Источник
