Перелом лучевой кости анестезия
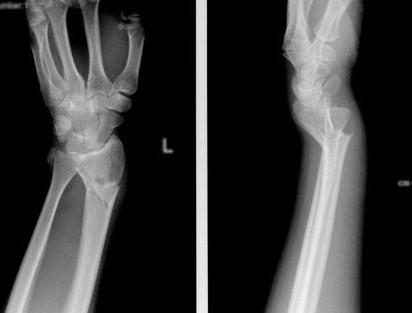
Перелом лучевой кости – это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
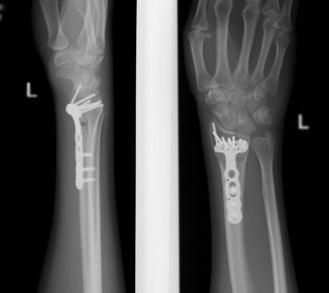
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации -пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
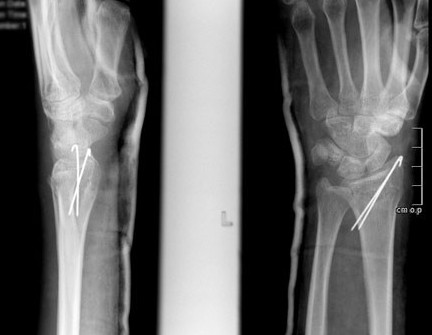
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Источник
Техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
а) Показания для операции остеосинтеза пластиной при дистальном переломе лучевой кости:
– Плановые: переломы при сгибании, переломы тыльного или ладонного суставного края.
– Противопоказания: открытые переломы с повреждением мягких тканей.
– Альтернативные процедуры: внешняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: исключите повреждение сосудов и нервов (особенно срединного нерва!).
в) Специфические риски, информированное согласие пациента:
– Инфекция
– Повреждение сосудов и нервов
– Возможен забор и использование губчатой кости
– Нарушение репозиции (менее 10% случаев)
– Сниженная амплитуда движений
– Удаление фиксатора
г) Обезболивание. Блокада плечевого сплетения, общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, турникет, электронно-оптический усилитель изображения.
е) Оперативный доступ. Ладонный разрез, в локтевую сторону от сухожилия лучевого сгибателя запястья.
ж) Этапы операции:
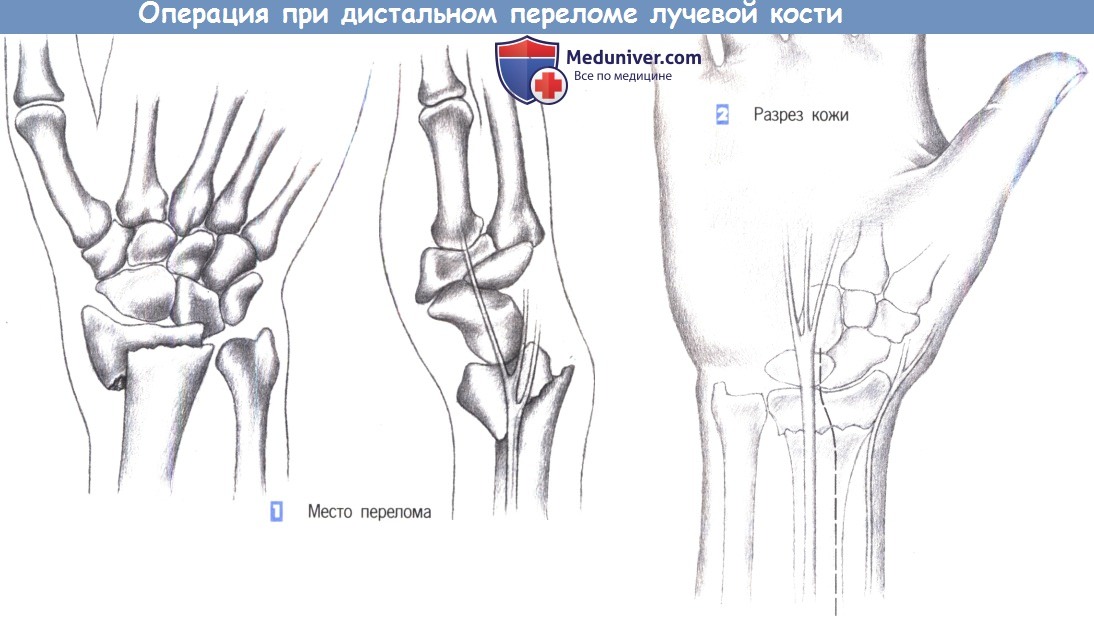
– Место перелома
– Разрез кожи
– Доступ
– Пересечение квадратного пронатора
– Идентификация места перелома
– Контурирование Т-образной пластины
– Восстановление мышцы
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
– Отведите лучевую артерию и сопровождающие ее вены радиально, оставляя срединный нерв и сухожилия сгибателя на локтевой стороне.
– Полностью отделите квадратный пронатор от места его прикрепления на лучевой кости.
– Если срединный нерв сдавлен, возможно пересечение поперечной запястной связки.
и) Меры при специфических осложнениях. Заполните дефекты в области раздробления метафиза губчатой костью.
к) Послеоперационный уход после операции при дистальном переломе лучевой кости:
– Медицинский уход: удалите активный дренаж на 2-й день; удалите пластину через 6-9 месяцев.
– Физиотерапия: ранние упражнения на амплитуду движений, если фиксация перелома устойчива.
– Период нетрудоспособности: 2-8 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости:
1. Место перелома
2. Разрез кожи
3. Доступ
4. Пересечение квадратного пронатора
5. Идентификация места перелома
6. Контурирование Т-образной пластины
7. Восстановление мышцы

1. Место перелома. Показаниями к операции являются нестабильные переломы лучевой кости, возникающие обычно при избыточным сгибании. Близкое расположение поверхностной ветви лучевого нерва нередко приводит к нарушению чувствительности. Ладонный краевой перелом не поддается консервативному лечению. Эта ситуация – основное показание для фиксации перелома лучевой кости пластиной.
2. Разрез кожи. Разрез кожи для ладонного доступа должен быть ориентирован на ход срединного нерва, который находится в непосредственной близости от длинной ладонной мышцы, являющейся лучшей структурой для ориентации. Нерв проходит между длинной ладонной мышцей и лучевым сгибателем запястья. Разрез кожи немного отклоняется в лучевую сторону от пальпируемого сухожилия длинной ладонной мышцы и продолжается через более глубокие слои. Здесь необходимо избежать повреждения поверхностной ветви лучевого нерва.
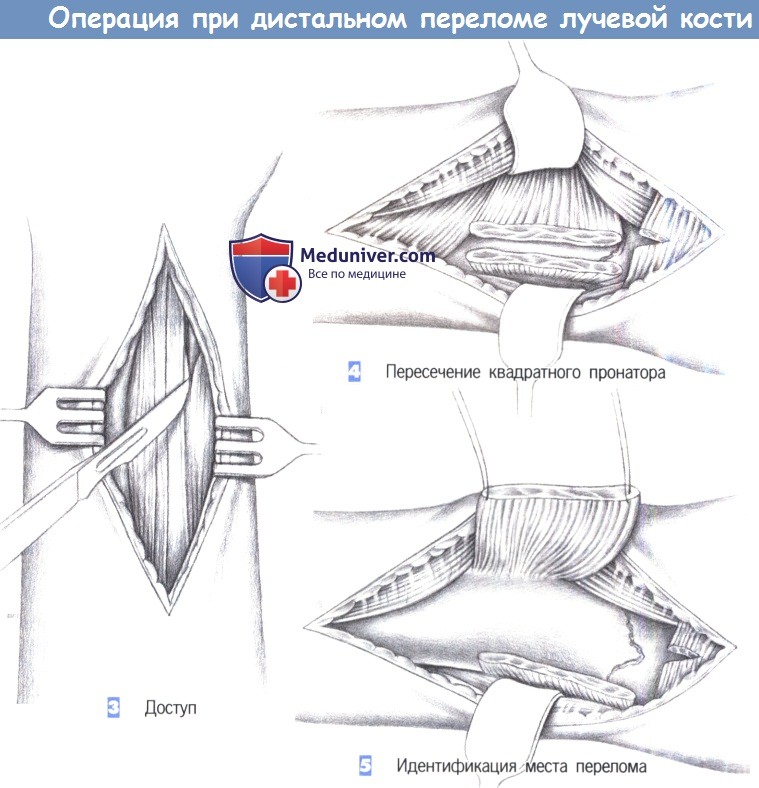
3. Доступ. Как только обнажается межмышечный промежуток, рекомендуется разработать слой между легко пальпируемым сухожилием лучевого сгибателя запястья с одной стороны и сухожилием длинной ладонной мышцы вместе со срединным нервом -другой. В зависимости от протяженности перелома разработка слоя может быть расширена до сухожильного растяжения сгибателя, чтобы полностью обнажить шиловидный отросток лучевой кости.
4. Пересечение квадратного пронатора. После обнаружения квадратный пронатор пересекается по лучевой кости. Срединный нерв и сгибатели пальцев отводятся тупым крючком в локтевую сторону, в то время как лучевая артерия и лучевой сгибатель запястья отводятся в лучевом направлении.
5. Идентификация места перелома. После полного отведения мышцы квадратного пронатора в глубине обнаруживается место перелома. С этой целью сухожильное растяжение сгибателя отделяется настолько дистально, насколько это возможно.
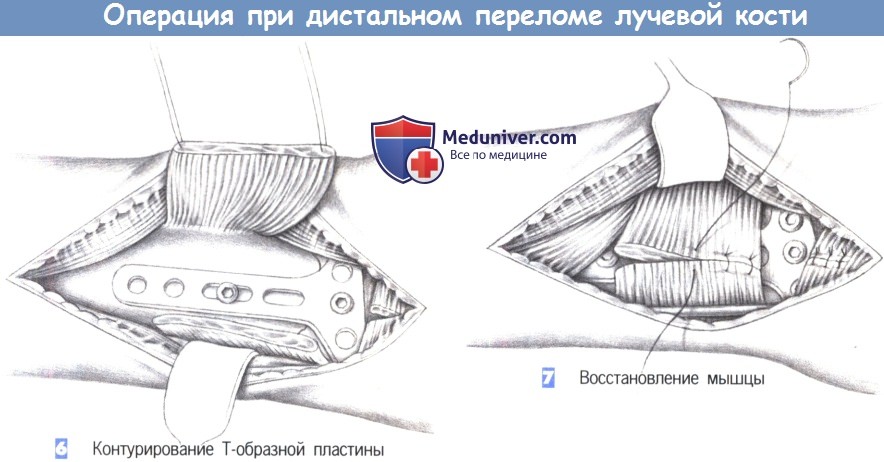
6. Контурирование Т-образной пластины. После обнажения перелома подгоняется Т-образная пластина небольшого размера. Пластина накладывается и устанавливается таким образом, чтобы удержать все фрагменты. После фиксации к шиловидному отростку лучевой кости положение пластины можно подправить с помощью овального отверстия и фиксировать ее в правильном положении остальными винтами.
7. Восстановление мышцы. После рентгенологического подтверждения положения пластины в двух плоскостях, квадратный пронатор восстанавливается отдельными швами (3-0 PGA). Затем устанавливается активный дренаж, и сухожилия возвращаются в их первоначальное положение. Это сопровождается восстановлением сухожильного растяжения сгибателя отдельными швами. Операция заканчивается подкожными и кожными швами, и наложением дорсальной шиной ниже локтя.
Видео урок нормальной анатомии лучевой кости
Другие видео уроки по данной теме находятся: Здесь
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости”
Оглавление темы “Техника операций”:
- Техника операции при чрез- и надмыщелковом переломе плечевой кости
- Этапы и техника операции при переломе локтевого отростка локтевой кости
- Этапы и техника операции при переломе диафиза лучевой кости
- Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
- Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости
- Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)
- Этапы и техника восстановления сухожилия сгибателей кисти
- Этапы и техника восстановления сухожилия разгибателей кисти
- Этапы и техника декомпрессии запястного канала при туннельном синдроме
- Этапы и техника наружной фиксации таза
Источник
Диагностика
Клинически перелом дистального отдела костей предплечья проявляется отёком, который распространяется на кисть, ограничением движений в л/запястном суставе, ощущением нестабильности, деформацией области л/запястного сустава, смещением кисти по отношению к проксимальному отделу предплечья, нарушением чувствительности пальцев кисти (при значительном смещении отломков). При переломе типа Colles дистальный фрагмент смещается в тыльную сторону с укорочением лучевой кости. При переломе типа Smith смещение дистального фрагмента и кисти происходит в ладонную поверхность (это всегда нестабильный перелом, который зачастую требует открытой репозиции, в виду трудности достижения адекватного стояния отломков при закрытой репозиции). Перелом типа Barton (дорзальный или волярный) – это Переломовывих с вывихом кисти в тыльную или ладонную сторону, а также со смещением дистального фрагмента. Это, чаще всего, нестабильный перелом. Перелом типа Hutchinson (Хатчинсон) – перелом с повреждением связок, прикрепляющихся к фрагменту шиловидного отростка, часто ассоциируется с повреждением внутрикарпальных связок (связок между ладьевидной и полулунной костями), перилунарным вывихом кисти.
Физикальное обследование
Необходимо определить пульс на лучевой и локтевой артериях, а также капилляронаполнение, для исключения сосудистых повреждений. Оценивается функция пальцев, разгибание большого пальца, чувствительность для исключения неврологических повреждений. Необходимо проверить функцию смежных суставов (плечевого, локтевого суставов). Обязательно оценить сосудисто-неврологическую симптоматику после проведения репозиции: функцию срединного нерва, симптомы сдавления, которые могут привести к развитию синдрома карпального канала, а давление отломков и гематомы может вызвать компартмент-синдром.
Рентгенологическое обследование
Рентгенография лучезапястного сустава проводится в передне-задней и боковой проекциях, с обязательной оценкой состояния костей запястья (ладьевидной, полулунной, трёхгранной). При необходимости выполняется рентгенография смежных суставов (локтевого, плечевого).
При подозрении на повреждение сосудов, или при нарушении кровотока, проводится допплеросонография, а при признаках развития ишемии обязательна ангиография.
При внутрисуставных переломах обязательно выполнение КТ, которое позволяет определить степень повреждения и определить выбор тактики лечения и типа фиксатора.
Лечение
Цель лечения:
· коррекция укорочения лучевой кости,
· востановление угла инклинации лучевой кости,
· коррекция волярного наклона и центрация запястья,
· коррекция суставных поверхностей кистевого сустава,
· воссоздание стабильности дистального радиоульнарного сочленения.
Факторы, влияющие на выбор тактики лечения и прогноз заболевания:
· характер перелома;
· местные факторы: состояние костной ткани и мягких тканей, оскольчатые переломы, степень смещения отломков, сила повреждающего фактора;
· индивидуальные особенности пациента: возраст, профессия, стиль жизни, соматический статус.
Причины нестабильности дистального радиоульнарного сочленения:
· наличие перелома основания шиловидного отростка локтевой кости;
· расширение дистального радиоульнарного сочленения;
· тыльный подвывих головки локтевой кости;
· повреждение триангулярного фиброзного комплекса.
Факторы, способствующие вторичному смещению отломков после закрытой репозиции:
· возраст пациента (пожилые пациенты с остеопенией кости имеют больший риск смещения отломков в поздние сроки);
· выраженность метафизарного дефекта, который определяется на одной из рентгенограмм или КТ;
· повторное смещение, следующее после закрытой репозиции, является признаком нестабильности, а повторные манипуляции приводят к плохому результату;
· высокоэнергетическая травма обусловливает бесперспективность закрытой репозиции.
Важным фактором, определяющим тактику лечения, является стабильность вправления и степень стабильности самого повреждения!!!
Консервативное лечение
Показания
· стабильные внесуставные переломы,
· внутрисуставные переломы с незначительным смещением,
· наличие местных или общих противопоказаний к выполнению хирургических вмешательств.
Репозиция и сроки фиксации гипсовой повязкой:
– при внесуставном переломе без смещения используется только иммобилизация короткой гипсовой шиной от головок пястных костей до в/3 предплечья в нейтральном положении кисти. Рентгенконтроль проводится через 1 неделю, продолжительность иммобилизации – 4-5 недель;
– при переломе со смещением производится закрытая репозиция с наложением гипсовой повязки. Под анестезией (преимущество регионарным обезболиванием плечевого сплетения), через 10-20 минут проводится ручная репозиция перелома. Всегда используется дорсальная тыльной шина по типу «щипцов для сахара» для избежания развития синдрома карпального канала. Обязательно выполнение рентгенконтроля после репозиции. С первых дней разрешается осуществление движений в пальцах кисти. Через 6-7 дней, после уменьшения отёка, проводится повторный рентгенконтроль, при стабильном стоянии отломков через 3 недели производится смена на короткую гипсовую тыльную шину. Гипсовая иммобилизация продолжается в течение 6 (8) недель. Затем нужно перевести в съёмную шину, с проведением разработки движений в суставах кисти и лучезапястном суставе. При легком вправлении и стабильном правильном стоянии отломков производится наложение гипсовой повязки на 4 недели. Гипсовая повязка – в положении локтевой девиации и ладонной флексии.
Обязательный рентгенконтроль: после репозиции, после смены гипсовой повязки, на 10, 28 день.
Противопоказанием к консервативному лечению являются нестабильные переломы
Признаки нестабильности перелома:
· дефект кости или многооскольчатая зона перелома,
· дорсальное смещение отломков более 20о,
· смещение дистального фрагмента в ладонную сторону,
· ладонный или тыльный краевой фрагмент,
· расхождение в дистальном лучелоктевом сочленении более 0,75 см,
· отрыв шиловидного отростка локтевой кости,
· перелом со ступенькой на уровне суставной поверхности.
Источник