Перелом лучевой кости руки со смещением операция

Перелом лучевой кости со смещением — составляет в медицинской практике около 40% от всех переломов руки. Данная травма развивается в результате перемещения фрагментов сломанной кости и требует грамотного, своевременного лечения.
Причины возникновения и классификация
 Перелом лучевой и локтевой кости с сопутствующим смещением можно получить вследствие падения на вытянутую руку, удара.
Перелом лучевой и локтевой кости с сопутствующим смещением можно получить вследствие падения на вытянутую руку, удара.
Перелом лучевой кости в типичном месте подразделяют на сгибательный (со смещением обломка к тыльной стороне ладони) и разгибательный (с характерным смещением костного фрагмента к лучевой стороне).
Врачи-травматологи классифицируют данного вида травмы следующим образом:
- Закрытый перелом лучевой кости — без сопутствующего повреждения мягких тканей и кожных покровов. Считается наиболее безопасным, поскольку риски развития инфекционных осложнений минимальны.
- Открытая травма — характеризуется наличием раневой поверхности, в которой могут просматриваться костные осколки. Часто сопровождается кровотечением.
- Оскольчатый перелом — возникает в результате компрессии, сдавливания конечности. Травма характеризуется распадением лучевой кости на мелкие костные осколки, зачастую сопровождается повреждением мягких тканей.
- Внутрисуставный — характеризуется локализацией линии перелома в области сустава, что грозит развитием гемартроза и нарушением суставных функций.
Хрупкость костной ткани существенно повышает риски повреждения даже при незначительных нагрузках и силовых воздействиях.
Как проявляется?
Врачи выделяют следующие клинические симптомы, характерные для переломов лучевой кости со смещением:
- Отечность поврежденной конечности;
- Болезненные ощущения с тенденцией к усилению при пальпации или попытках совершения движения;
- Синяки, гематомы, подкожные кровоизлияния;
- Суставные боли;
- Визуальное укорочение конечности;
- Патологическая подвижность.
В большинстве случаев, данная травма сопровождается повреждениями локтевой кости, что провоцирует сильные, нарастающие боли, локализованные в области локтевого сустава, ограничение двигательной функции конечности. Травмированная рука становится бледной и холодной на ощупь, что обусловлено нарушениями процессов кровообращения и кровоснабжения.
В чем опасность?
Нарушение целостности лучевой кости с сопутствующим смещением — травма серьезная. Травматологи выделяют следующие наиболее распространенные осложнения данного вила переломов:
- Неправильное сращивание костных обломков, грозящее деформацией верхней конечности и нарушением ее основных функций;
- Ущемление нерва;
- Неврит (болезнь Зудека-Турнера).
- Костная атрофия;
- Отеопороз;
- Остеомиелит.
Неправильное и несвоевременное лечение способно привести к серьезным последствиям, таким как утрата способности нормально двигать рукой, пальцами кисти. Если были повреждены мышцы, связки или сухожилия, двигательная активность значительно ограничивается и любые движения доставляют пациенту сильнейшую боль.
В дальнейшем вероятны такие неблагоприятные осложнения, как ишемическая контрактура — снижение суставной подвижности, патологические изменения костной структуры, развитие остеомиелита — инфекционного поражения костной ткани, протекающего в хронической форме. Чтобы не допустить столь нежелательных осложнений и свести возможные риски к минимальным показателям, перелом необходимо лечить, причем делать это нужно правильно.
О доврачебной помощи
Скорость оказания первой помощи имеет важное значение для предупреждения возможных осложнений и последующего успешного лечения. Первым делом, травмированную руку необходимо обездвижить. Иммобилизация проводится путем наложения шины или тугой фиксирующей повязки.
Этот пункт имеет особенное значение при оскольчатых переломах. Ведь смещающиеся костные обломки могут повредить сосуды, нервные окончания, мышечные ткани, что существенно усугубит ситуацию.
Если речь идет об открытом переломе, то рану необходимо обработать антисептическим раствором, остановить кровотечение. Наложить стерильную повязку.
К области повреждения на 20–25 минут рекомендуется приложить ледяной компресс, для облегчения состояния больного, предупреждения чрезмерной отечности и появления обширных гематом. После этого больного нужно как можно быстрее доставить в травматологическое отделение, где ему будет оказана профессиональная медицинская помощь.

Особенности лечения
При переломе лучевой кости руки со смещением лечение и срок срастания зависят от вида, степени тяжести повреждения, возрастной категории и индивидуальных особенностей пациента. В большинстве случаев, такого вида переломы срастаются на протяжении 2 месяцев. При этом следует учитывать возраст больного. У ребенка перелом может срастись за 1–1,5 месяца, а лицам старше 60-лет для полноценного восстановления может потребоваться 2,5-3 месяца.
Тактика лечения зависит от типа перелома. При закрытых повреждениях применяют метод аппаратного вправления. Под действием местной анестезии специалист вправляет поврежденные костные фрагменты, после чего используются специальные аппаратные приспособления. После того, как репозиция завершается, на область предплечья пациента накладывают лангетную повязку.
Если была повреждена локтевая кость или же головка лучевой кости, применяется метод закрытой репозиции. Данная операция предполагает сопоставление костных обломков при помощи спиц, которые водятся через кожные покровы. В некоторых, наиболее тяжелых случаях, для фиксации фрагментов кости используют пластины с отверстиями и специальные винты.
По истечении 1–1,5 месяцев, после образования костной мозоли, фиксирующие устройства в обязательном порядке должны быть извлечены!
При наличии множественных смещений, переломах суставной головки, требуется открытая полостная операция — остеосинтез. В процессе хирургического вмешательства, которое проводится под действием общего наркоза, поврежденную кость специалист собирает вручную и фиксирует при помощи специальных титановых пластин. После этого накладываются швы и гипсовая повязка.
Применение методики остеосинтеза позволяет существенно сократить реабилитационный период, в силу обеспечения более быстрого, надежного и качественного срастания кости.
Реабилитационный период и его особенности
Гипс при переломе лучевой кости с сопутствующим смещением накладывают обычно на 4–5 недель. Точные сроки ношения гипса устанавливаются лечащим врачом в индивидуальном порядке. Уже с момента наложения повязки начинается восстановительный период. На начальных этапах больным рекомендуется применение хондропротекторов, препаратов с содержанием кальция, витаминно-минеральных комплексов и иммуномодуляторов.
Спустя неделю-полторы после наложения гипса пациентам уже разрешают поднимать руку, двигать пальцами. С этого момента, предварительно согласованного с доктором, начинаются занятия лечебной физкультурой, направленные на восстановление двигательной активности, работоспособности и функциональности травмированной руки.

Подбирать упражнения должен лечащий врач. Степень допустимой нагрузки и продолжительность занятий регулируется специалистом, по индивидуальной схеме.
Практикуется при восстановлении и диетотерапия. Для скорейшего, успешного восстановления пациенту необходимо включить в свой рацион пищу, богатую белками и кальцием. В ежедневное меню должны входить такие продукты, как яйца, мясо нежирных сортов, рыба, холодец, желе, морепродукты, бобовые.
Для того чтобы полезные вещества лучше усвоились организмом и принесли максимальную пользу, в дневные часы рекомендуется отдавать предпочтение белковой пищи, а вечером употреблять больше продуктов, богатых фосфором и кальцием.
После того, как снимают гипс или лангетную повязку, начинается период активного восстановления. Для того чтобы ускорить этот процесс, доктора рекомендуют пациентам курсы массажа и физиотерапевтические процедуры:
- Электрофорез;
- УВЧ-терапию;
- Магнитную терапию;
- Ультрафиолетовое облучение.
Такие процедуры помогут улучшить обменные процессы, активизировать регенерацию, уменьшить боли и воспалительные проявления, ускорить сращивание костных обломков. Однако, ведущую роль в восстановлении функциональности и подвижности конечности играет лечебная физкультура.
Гимнастические упражнения после снятия гипса рекомендуется выполнять в небольшом тазике, погружая кисти в теплую воду. Хороший эффект дают плавные движения по направлению вверх-вниз, повороты ладонью. Через неделю водной гимнастики можно приступать к сгибательным и разгибательным упражнениям, поворотам ладони. Хороший результат в плане разработки мелкой моторики дают собирание мозаики, пазлов, спичек и т.д.
Перелом со смещением в области лучевой кости требует проведения хирургического вмешательства, ношения гипсовой повязки и последующей комплексной реабилитации. В среднем, этот процесс занимает около 2-3 месяцев — именно столько времени необходимо для сращивания кости и восстановления функций конечности.
Источник
Техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
а) Показания для операции остеосинтеза пластиной при дистальном переломе лучевой кости:
– Плановые: переломы при сгибании, переломы тыльного или ладонного суставного края.
– Противопоказания: открытые переломы с повреждением мягких тканей.
– Альтернативные процедуры: внешняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: исключите повреждение сосудов и нервов (особенно срединного нерва!).
в) Специфические риски, информированное согласие пациента:
– Инфекция
– Повреждение сосудов и нервов
– Возможен забор и использование губчатой кости
– Нарушение репозиции (менее 10% случаев)
– Сниженная амплитуда движений
– Удаление фиксатора
г) Обезболивание. Блокада плечевого сплетения, общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, турникет, электронно-оптический усилитель изображения.
е) Оперативный доступ. Ладонный разрез, в локтевую сторону от сухожилия лучевого сгибателя запястья.
ж) Этапы операции:
– Место перелома
– Разрез кожи
– Доступ
– Пересечение квадратного пронатора
– Идентификация места перелома
– Контурирование Т-образной пластины
– Восстановление мышцы
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
– Отведите лучевую артерию и сопровождающие ее вены радиально, оставляя срединный нерв и сухожилия сгибателя на локтевой стороне.
– Полностью отделите квадратный пронатор от места его прикрепления на лучевой кости.
– Если срединный нерв сдавлен, возможно пересечение поперечной запястной связки.
и) Меры при специфических осложнениях. Заполните дефекты в области раздробления метафиза губчатой костью.
к) Послеоперационный уход после операции при дистальном переломе лучевой кости:
– Медицинский уход: удалите активный дренаж на 2-й день; удалите пластину через 6-9 месяцев.
– Физиотерапия: ранние упражнения на амплитуду движений, если фиксация перелома устойчива.
– Период нетрудоспособности: 2-8 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости:
1. Место перелома
2. Разрез кожи
3. Доступ
4. Пересечение квадратного пронатора
5. Идентификация места перелома
6. Контурирование Т-образной пластины
7. Восстановление мышцы
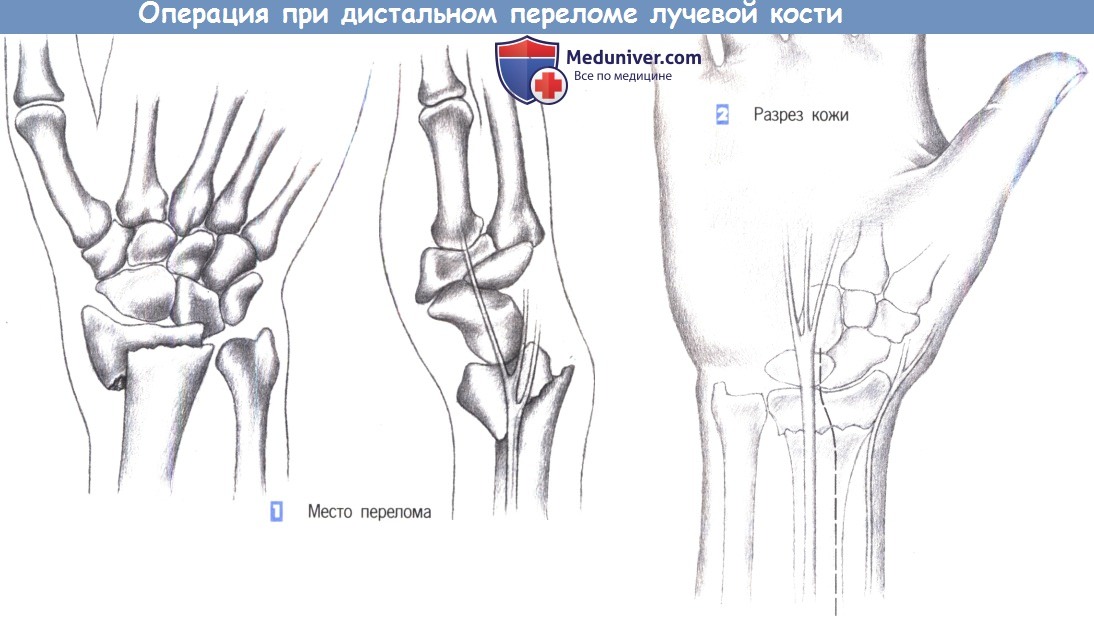
1. Место перелома. Показаниями к операции являются нестабильные переломы лучевой кости, возникающие обычно при избыточным сгибании. Близкое расположение поверхностной ветви лучевого нерва нередко приводит к нарушению чувствительности. Ладонный краевой перелом не поддается консервативному лечению. Эта ситуация – основное показание для фиксации перелома лучевой кости пластиной.
2. Разрез кожи. Разрез кожи для ладонного доступа должен быть ориентирован на ход срединного нерва, который находится в непосредственной близости от длинной ладонной мышцы, являющейся лучшей структурой для ориентации. Нерв проходит между длинной ладонной мышцей и лучевым сгибателем запястья. Разрез кожи немного отклоняется в лучевую сторону от пальпируемого сухожилия длинной ладонной мышцы и продолжается через более глубокие слои. Здесь необходимо избежать повреждения поверхностной ветви лучевого нерва.
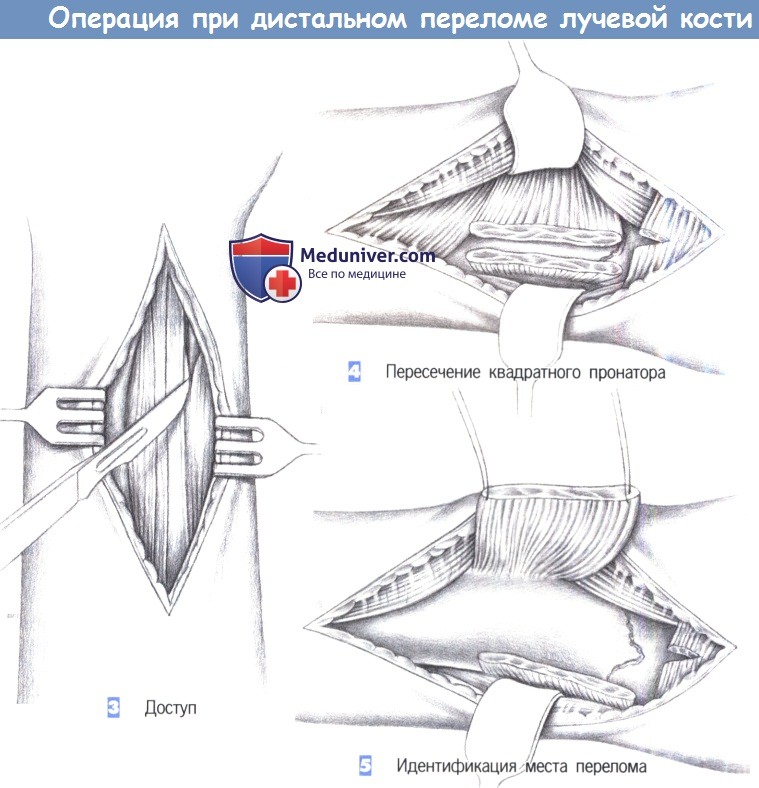
3. Доступ. Как только обнажается межмышечный промежуток, рекомендуется разработать слой между легко пальпируемым сухожилием лучевого сгибателя запястья с одной стороны и сухожилием длинной ладонной мышцы вместе со срединным нервом -другой. В зависимости от протяженности перелома разработка слоя может быть расширена до сухожильного растяжения сгибателя, чтобы полностью обнажить шиловидный отросток лучевой кости.
4. Пересечение квадратного пронатора. После обнаружения квадратный пронатор пересекается по лучевой кости. Срединный нерв и сгибатели пальцев отводятся тупым крючком в локтевую сторону, в то время как лучевая артерия и лучевой сгибатель запястья отводятся в лучевом направлении.
5. Идентификация места перелома. После полного отведения мышцы квадратного пронатора в глубине обнаруживается место перелома. С этой целью сухожильное растяжение сгибателя отделяется настолько дистально, насколько это возможно.
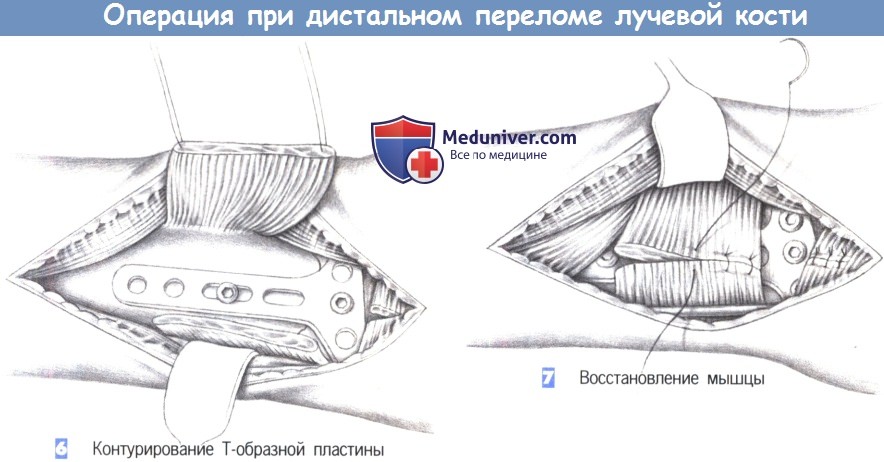
6. Контурирование Т-образной пластины. После обнажения перелома подгоняется Т-образная пластина небольшого размера. Пластина накладывается и устанавливается таким образом, чтобы удержать все фрагменты. После фиксации к шиловидному отростку лучевой кости положение пластины можно подправить с помощью овального отверстия и фиксировать ее в правильном положении остальными винтами.
7. Восстановление мышцы. После рентгенологического подтверждения положения пластины в двух плоскостях, квадратный пронатор восстанавливается отдельными швами (3-0 PGA). Затем устанавливается активный дренаж, и сухожилия возвращаются в их первоначальное положение. Это сопровождается восстановлением сухожильного растяжения сгибателя отдельными швами. Операция заканчивается подкожными и кожными швами, и наложением дорсальной шиной ниже локтя.
Видео урок нормальной анатомии лучевой кости
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости”
Оглавление темы “Техника операций”:
- Техника операции при чрез- и надмыщелковом переломе плечевой кости
- Этапы и техника операции при переломе локтевого отростка локтевой кости
- Этапы и техника операции при переломе диафиза лучевой кости
- Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
- Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости
- Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)
- Этапы и техника восстановления сухожилия сгибателей кисти
- Этапы и техника восстановления сухожилия разгибателей кисти
- Этапы и техника декомпрессии запястного канала при туннельном синдроме
- Этапы и техника наружной фиксации таза
Источник
Содержание статьи
Перелом лучевой кости руки чаще всего случается при падениях с приземлением на дистальный отдел выпрямленной руки. Травма характерна для женщин старшего возраста, организм которых испытывает гормональную перестройку в связи с наступлением периода менопаузы. Нарушение целостности кости предплечья сопровождается острой болью, выраженным отеком и двигательной дисфункцией. Травма подтверждается результатами рентгенографии, лечится оперативным и консервативным способом.
Краткая характеристика
Предплечье состоит из лучевой и локтевой кости. Несмотря на то, что локтевая кость в два раза толще, переломы лучевой кости встречаются гораздо чаще. Привычной локализацией является область около лучезапястного сустава. Диафизарные повреждения и травмы в области локтевого сочленения занимают 5% от общего числа случаев травматизации кости.
В практической травматологии различают два вида травм луча. Каждый из них назван именем ученого медика, который впервые описал это состояние:
- Смита – разрушение костной структуры в момент сгибания на участке, который граничит с лучезапястным суставом. Причиной является падение с упором на тыльную область кисти, в момент травмы согнутую на себя.
- Путо-Коллеса – разлом кости предплечья на 3 см выше запястья при приземлении на раскрытую ладонь. Данный вид травмы является обратным в сравнении с переломом Смита и встречается гораздо чаще, чем аналогичная травматизация в противоположную сторону.
Пострадавшие с переломом лучевой кости составляют около 16 % от всех пациентов, обратившихся в травматологическое отделение.
Причины возникновения
Чаще всего такие травмы появляются в результате непрямого воздействия или удара:
- интенсивное внешнее воздействие или падение на основание разогнутой ладони;
- сильный удар или перенос веса всего тела в момент приземления на тыльную сторону кисти.
Кроме прямых причин, к нарушению костной структуры приводят патологические изменения в организме:
- остеопороз – хроническое прогрессирующее заболевание, которое характеризуется нарушением минерального состава кости, приводящее к их хрупкости;
- остеомаляция – вымывание микроэлементов с дальнейшим размягчением;
- остеомиелит – гнойно-некротическое поражение костей;
- инфекционное заражение туберкулезом;
- онкологические разрастания.
Косвенно патологию провоцирует ожирение, гормональные и обменные нарушения, эндокринные патологии и общая нетренированность мышечной системы.

Разновидности
Если разлом кости происходит под воздействием чрезмерного внешнего воздействия, при падении, сжимании или скручивании кисти, такой перелом называется травматическим.
Когда тяжелое повреждение повлекла неадекватная по силе травма, предполагается осложненность заболеванием, которое снижает характеристики прочности кости. Такой вид травмы называют патологическим.
Учитывая целостность кожного покрова, выделяют:
- Открытый – повреждена кожа и мышца, нередко в процесс вовлекается соединительная ткань (разрыв связок, сухожилий), кровеносные сосуды, нервные окончания и крупные стволы.
- Закрытый – края костных отломков не разрывают поверхностный слой кожного покрова, но прощупываются. Повреждение может сопровождаться небольшими ссадинами и порезами.
Полные переломы, когда лучевая кость разделена на две отдельные части, осложняются кровотечением и разрывом мышечных волокон, которые «растягивают» костные отломки, вызывая смещение. Неполными называют трещины кости и надломы.
По направлению линии повреждения встречаются:
- поперечные;
- косые;
- винтообразные;
- продольные;
- оскольчатые;
- в форме буквы «Т»;
- вколоченные, когда один костный отломок «входит» в другой.
В зависимости от анатомической локализации перелом лучевой кости делится на:
- диафизарные – в середине кости;
- повреждение головки и шейки лучевой кости внутри суставов;
- поражение шиловидного отростка.
Клинические признаки
Тяжелая травма кости приводит к развитию выраженной симптоматической картины. Пострадавший испытывает интенсивный болевой симптом в месте разлома, иррадиирующий по направлению к плечевому суставу. Болевой импульс усиливается даже при попытке напрячь мышцы руки. Особенной интенсивностью отличается болезненность при переломе в области локтевого сустава, причиной которого может стать дорожно-транспортное происшествие, спарринги в спортивной борьбе, действия насильственного характера.
Место повреждения увеличивается в размере за счет отека мягких тканей. После травмы межклеточная жидкость скапливается, вызывая дополнительные болевые ощущения. Вокруг очага травматизации происходит подкожное кровоизлияние при закрытом виде травмы. Кровоподтеки появляются в течение нескольких дней.
Если через кожу просматривается пульсация, значит, кровотечение продолжается. При наружном кровотечении различают артериальный и венозный тип. При повреждении артерии алая кровь бьет фонтаном, венозное кровоизлияние представляет собой стекающую струю крови темного цвета. Опасным признаком считается цианоз (посинение) руки после кровотечения из вены.
Перелом лучевой кости руки сопровождается отсутствием двигательной функции в близлежащих суставах. Кисть может быть менять направление, которое противоречит нормальной физиологии и анатомическому строению верхней конечности. Все вышеперечисленные симптомы относятся к относительным, и могут сопровождать и другие виды травмы – вывихи и ушибы.
Проявления, являющиеся исключительными для перелома:
- патологическая подвижность в месте перелома;
- крепитация – костный хруст, который обнаруживается при пальпации;
- визуализация костных отломков под кожей или через открытую рану.
Отличительные признаки при разных видах переломах
- Смита – отклонение кисти в наружном направлении, при этом происходит одновременное смещение костей (отломок лучевой кости направлен к ладони).
- Коллеса – разгибательная травма приводит к деформации плечевого сустава, напоминающая штыкообразную форму. Травма сопровождается повреждением шиловидного отростка, а у пожилых и людей с повышенной хрупкостью костей происходит дробление в месте перелома.

Первая помощь
Оказание помощи пострадавшему начинается с этапа придания покоя поврежденной конечности. Целью иммобилизации является предотвращение дальнейшего травмирования и присоединения вторичных осложнений. Для этого травмированную руку сгибают в локтевом суставе под прямым углом, и фиксирует близко к туловищу. При этом используется платок, шарф или косыночный бандаж.
Правильная иммобилизация способствует:
- уменьшению боли;
- снижению рисков разрыва мягких тканей и кожи при закрытой травме;
- предотвращение смещения костных отломков.
Если рана открытая, необходимо накрыть раневую поверхность стерильным перевязочным материалом. При этом двигать сломанную руку запрещено. При наличии украшений на пальцах, снять их, так как отечность, распространяясь на пальцы, приведет к нарушению микроциркуляции в передавленном кольцом месте.
Чтобы снизить болевой эффект, можно принять нестероидные противовоспалительные препараты – Кетопрофен, Ибупрофен, Диклофенак. Чаще всего используются таблетированные формы, в редких случаях – инъекционное введение в мышцу.
Уменьшить выраженность отека поможет прикладывание холодного предмета, предварительно обернутого тканью. Кроме сосудосуживающего эффекта, холод притупляет чувствительность болевых рецепторов. Воздействие не должно продолжаться более чем 15 минут, в ином случае возникает переохлаждение тканей. После проведения доврачебных действий, пострадавшего доставляют к травматологу.
Уточнение диагноза
Точно установить вид перелома лучевой кости, возможно после получения результата рентгеновского исследования. Для исключения ошибки обязательным условием является получение снимка в боковой и передней проекции. Такой метод не только подтверждает разлом кости, но и уточняет вид, локализацию травмы, наличие смещения и количество костных отломков. При недостаточной результативности дополнительно назначается магнитно-резонансная томография.
Лечебные мероприятия
Врачебная тактика может отличаться в зависимости от тяжести травмы, количества осложнений, места повреждения и общего состояния пациента. Несложный перелом лучевой кости, который не сопровождается присоединением вторичных осложнений, лечится ручной репозицией. При этом закрытый способ сопоставления костных отломков контролируется рентгенографией. Для закрепления фиксирующего эффекта накладывается гипс. Длительность иммобилизации определяется доктором и составляет 1-1,5 месяца.
При переломе шиловидного отростка (Гетчинсона) в большинстве случаев применяется открытая репозиция, которая требует мастерства хирурга и длительного курса обездвиживания. В таких случаях чаще используют ортез для лучезапястного отдела, снабженный металлическими пластинами. Материал, из которого изготовлен бандаж, не вызывает аллергии, что важно для больного, который должен находиться в нем длительное время.
Хирургическое вмешательство
Оперативное лечение проводится в следующих случаях:
- смещенный перелом с образованием мелких осколков;
- повреждение головки лучевой кости с выходом из суставной впадины;
- неправильное сращение костей;
- разрыв кровеносных сосудов, мышечной ткани, нарушение иннервации.
При сломе шиловидного отростка проводится операция. Хирурги фиксируют части кости пластинами, при чрезмерном раздроблении, когда не хватает костной ткани, проводится наращивание кости.
Способы оперативного лечения:
- Чрескожная фиксация отломков металлической конструкцией (спицами) отличается малой инвазивностью. Для манипуляции требуется немного времени, что уменьшает риски осложнений после анестезии. При лечении таким способом восстановительный период длится дольше.
- Репозиция открытым способом предполагает соединение частей кости через трепанационное окно. Через разрез кость «собирается» и укрепляется скобами, после чего накладываются швы.
Во время операции для укрепления лучевой кости на время этапов сращения применяется аппарат Илизарова. Металлоконструкция остается в руке и удаляется только после полного сращения. Спицы, как и гипс, снимается только после контрольного рентгенографического исследования.
Минусом оперативного лечения являются не только увеличение длительности реабилитации после травмы, но и вероятность послеоперационных осложнений. В большей степени это касается присоединения инфекционного фактора, что вынуждает проводить профилактический курс антибиотикотерапии.
Восстановительный период
Какое время понадобится, чтобы перелом лучевой кости руки сросся, зависит от тяжести травмы, способа ее лечения, возраста пациента, состояния его иммунной системы и скорости метаболических процессов. Длительность жесткой фиксации может варьироваться от 6 недель до 2 месяцев. Если перелом без признаков смещение, на соединение отломков уходит около 6 недель, при тяжелых травмах гипсовую повязку оставляют до 2 месяцев.
В каждом случае вопрос решается индивидуально. У пациентов молодого возраста процесс регенерации идет намного быстрее, чем у лиц преклонных лет. Большую роль играет наличие хронических заболеваний эндокринного характера и болезней, вследствие которых нарушаются обменные реакции в костной ткани. Кроме того, заживление может затянуться по вине самого пациента, который снимает гипс без разрешения врача.
После операции может сохраняться болевой синдром. Если болезненность незначительная, это не является патологическим признаком. В таком случае назначаются анальгезирующие препараты – Баралгин, Кетонал. Если через несколько дней боли не прекращаются и носят интенсивный характер, появляется подозрение на начало воспалительного процесса. После чего проводится дополнительное антибактериальное лечение с одновременным приемом препаратов, улучшающих иммунитет.

Реабилитация
Восстановление функциональности травмированной конечности лежит в основе реабилитационных мероприятий, которые проводятся в трех направлениях:
- массаж;
- физиотерапия;
- лечебная физкультура.
Массажная терапия назначается курсом. Длительность одного сеанса составляет примерно четверть часа. Физическое воздействие начинается с плечевого сустава и постепенно спускается к лучезапястному сочленению. Последним массажируется место вокруг травмы и кисть. При правильном выполнении восстанавливается работа мышц, эластичность связок и достигается легкий обезболивающий эффект.
Для сокращения периода восстановления, перелом лучевой кости лечат методами физиотерапевтического воздействия:
- внедрение кальция через кожу при помощи электрических токов ;
- импульсное магнитное поле;
- УВЧ – прогревание тканей;
- ультрафиолетовое излучение.
Разработать руку после перелома поможет комплекс лечебной гимнастики, который подбирается лечащим доктором совместно с инструктором ЛФК. Первые сеансы проводятся под присмотром профессионала, который покажет правильную технику лечебных движений и научит дозировать нагрузку.
Возможные осложнения
Вторичные патологии, которые может спровоцировать перелом лучевой кости, по времени появления можно разграничить на ранние и поздние. К осложнениям, возникающим сразу после травматизации, относят:
- снижение чувствительности, вследствие поражения нервного ствола;
- нарушение целостности сухожилий приводит к двигательной дисфункции пальцев;
- разрыв мышечных тканей;
- разрыв кровеносных сосудов со скоплением крови под кожей;
- инфицирование раны.
В поздний период могут сформироваться контрактуры, деформироваться рука, а также развиться гнойно-воспалительный процесс – остеомиелит.
Профилактика
Меры по предупреждению перелома заключаются в соблюдении осторожности во время спортивных тренировок, при работе на производстве и в быту. Выбор удобной обуви с нескользящей подошвой снизит риск падения на улице и в помещении. Чтобы предотвратить патологический перелом лучевой кости руки, нужно правильно питаться, своевременно проводить лечение заболеваний, которые снижают плотность костной ткани. Если травматизации избежать не удалось, нужно срочно обратиться в травматологический пункт для оказания квалифицированной помощи.
Источник
