Перелом мыщелка бедренной кости рентген
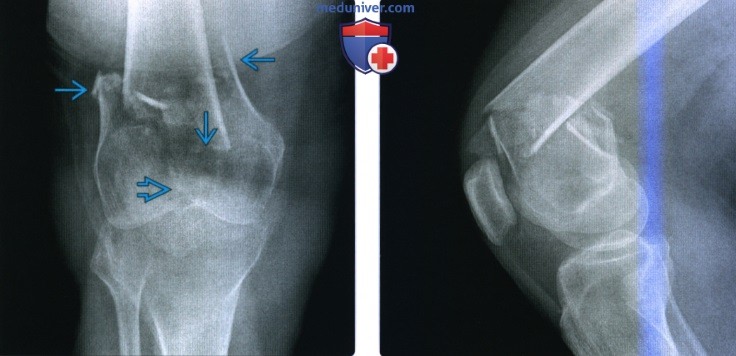
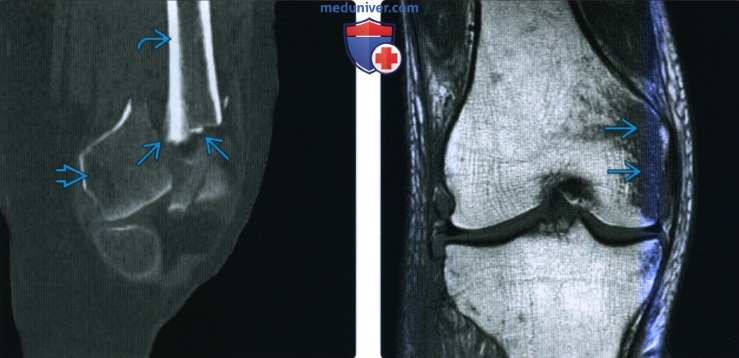
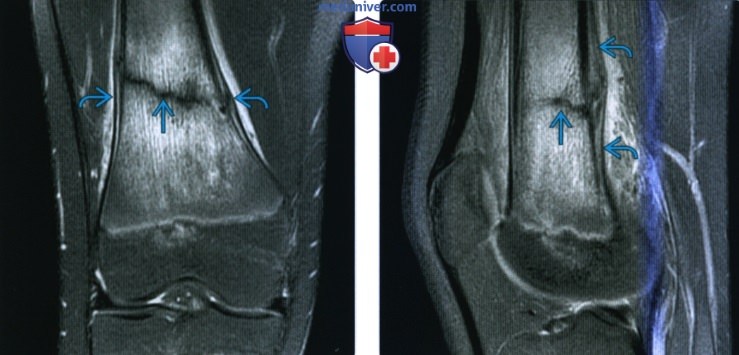
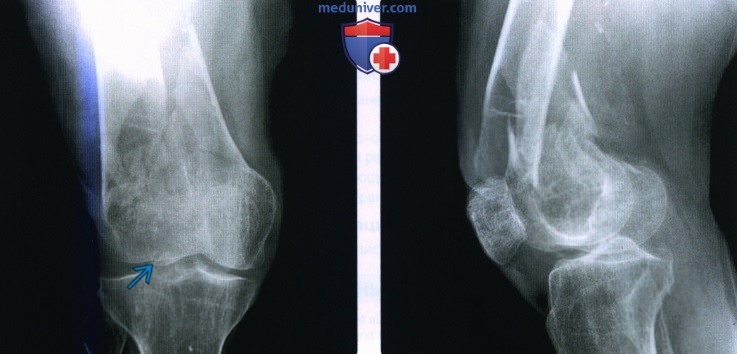
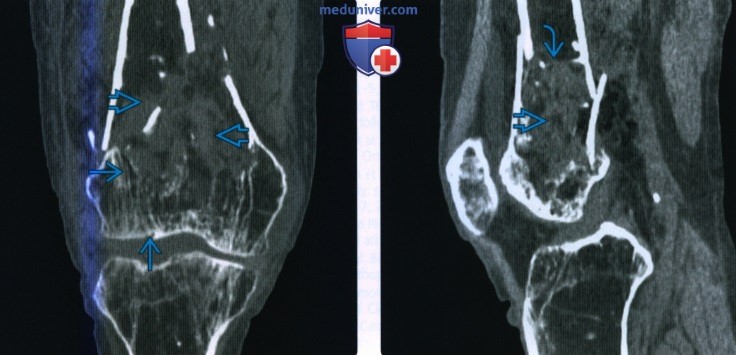
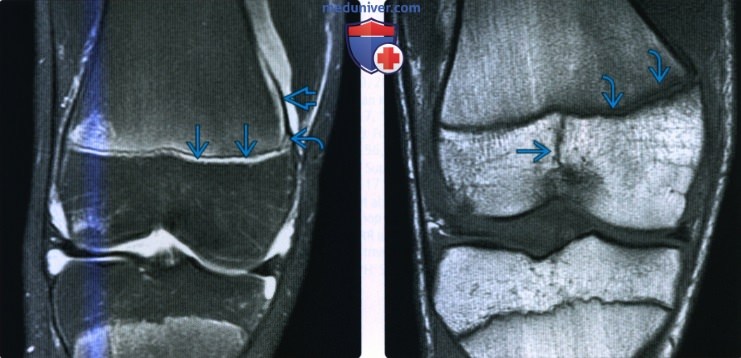
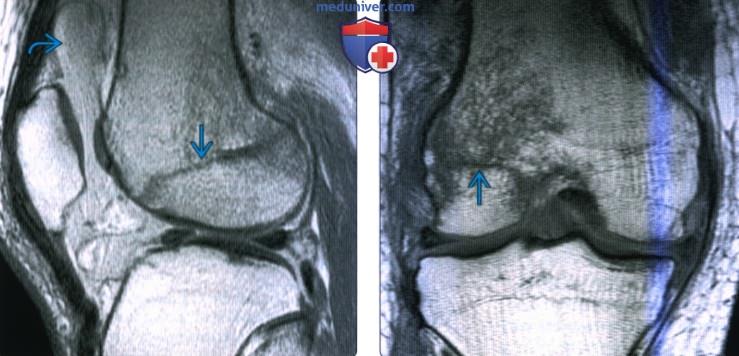
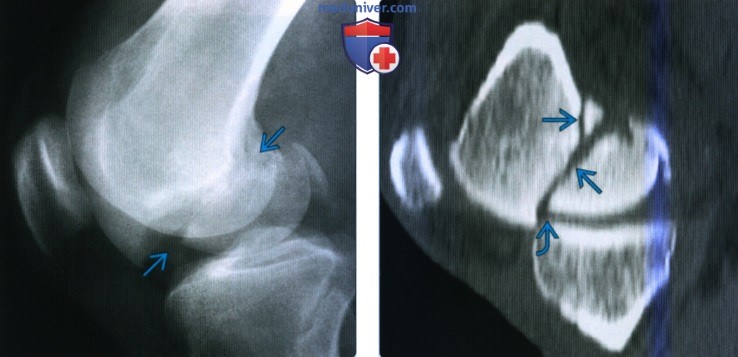
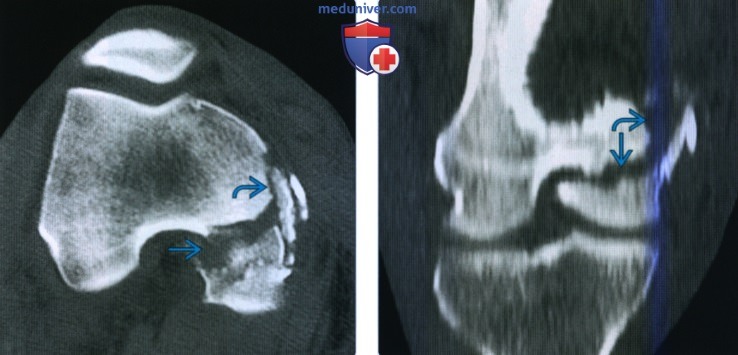
Рентгенограмма, КТ, МРТ при переломе дистального отдела бедренной костиа) Терминология: б) Визуализация: 1. Общая характеристика:
2. Рентгенография при переломе дистального отдела бедренной кости: 3. КТ при переломе дистального отдела бедренной кости: 4. МРТ при переломе дистального отдела бедренной кости: 5. Рекомендации по визуализации:
в) Дифференциальная диагностика перелома дистального отдела бедренной кости: 1. Флотирующее колено: 2. Вывих колена: г) Патология. Стадирование, степени и классификация: • Надмыщелковый: • Межмыщелковый: • Мыщелковый: • Осколок Хоффа: • Классификация АО/ОТА:
д) Клинические особенности: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение перелома дистального отдела бедренной кости: е) Диагностическая памятка: 1. Следует учесть: 2. Рекомендации по отчетности: ж) Список использованной литературы: – Также рекомендуем “Признаки перелома верхней суставной поверхности большеберцовой кости” Редактор: Искандер Милевски. Дата публикации: 29.10.2020 |
Источник
Мыщелок бедра играет важную роль в строении коленного сустава. Перелом наступает в результате сильного удара или падения с высоты. Чаще всего страдает наружный мыщелок. Причины
Неестественное резкое отклонение голени в сторону (кнаружи) приводит к образованию изолированного перелома. Коллатеральные связки не теряют целостности, но отламывается латеральный мыщелок бедренной кости.
Y-образный перелом, возникающий при травме, когда страдают все мыщелки бедренной кости, появляется при:
- столкновении стоп распрямленных ног при прыжке или падении с большой высоты;
- ударе по коленям (во время аварии). Костная поверхность дробится на множество фрагментов.
Остеонекроз мыщелков бедра
Остеонекроз – это гибель костных клеток (остеоцитов) и тканей костного мозга в результате нарушения кровоснабжения кости. Его другое название — ишемический остеонекроз (ОС). 70% больных – пожилые женщины старше 60 лет.
В этом случае в 96% случаев поражаются мыщелки, и только в 6% случаев – надколенник. Частота — 20% всех случаев дисфункции коленного сустава. Патология занимает третье место среди остеонекрозов костей. Функциональность коленного сустава при этом снижается и возникает боль. При отсутствии лечения сустав полностью обездвиживается, и тогда бывает нужно протезирование. В коленном суставе остеонекроз больше встречается у женщин.
Этапы патологии:
- Симптомы отсутствуют.
- Возникают склеротические изменения и кисты.
- Сустав принимает форму полумесяца.
- Сустав деформируется.
Причины патологии
Причины дегенерации делятся на травматические и нетравматические. При травматической этиологии (переломы) страдает конкретный сустав; при нетравматической — суставы поражаются симметрично в местах максимальной нагрузки. Нетравматические факторы – это чрезмерное поступление в кровоток химических составляющих различных лекарств (гормональные препараты, НПВС, кортикостероиды), а также интоксикация организма, воспалительные процессы, внутрисуставные инъекции.
Факторы риска:
- алкоголизация;
- курение;
- наркотики;
- химио- и лучевая терапия;
- анемия;
- кессонная болезнь;
- аутоиммунные процессы в соединительных тканях;
- гиперхолестеринемия;
- опухолевые процессы;
- подагра.
Лечение
В числе первых мер рекомендуется максимальная разгрузка сустава. Если дефект невелик, этого оказывается достаточно, чтобы кость восстановилась самостоятельно. При остеонекрозе латерального мыщелка бедренной кости, если есть возможность ходить без опоры на больную ногу, пользуются ортопедическими приспособлениями (костыли, ортезы и др.).
Для снятия боли используют анальгетики. Лечение сначала консервативное, и только при его неэффективности возможно оперативное:
- Декомпрессия – для снижения давления в суставе в нем создают отверстия. Выздоровление наступает в 65% случаев.
- Трансплантация, аутотрансплантация и остеотомия – применяются редко.
- Эндопротезирование – замененный коленный сустав выполняет свою двигательную функцию полностью. Срок его службы составляет 15 лет.
Хондромаляция
Хондромаляция суставных поверхностей головок костей – это размягчение хряща в коленном суставе; частая проблема при ожирении. Также в группу риска входят любители экстрима с очень активным образом жизни, с преобладанием травматичных видов спорта для поддержания тонуса.
Другие причины:
- наследственные нарушения на уровне генов;
- гипокинезия, плоскостопие и косолапость, при которых отмечается неправильная постановка стоп, ведущая к смещению мыщелков в коленном суставе;
- травмы;
- бурситы и синовиты;
- заболевания сосудов (атеросклероз, облитерирующий эндартериит, варикоз);
- неправильный выбор обуви; ревматизм;
- болезнь Бехтерева;
- костные мозоли в местах переломов и трещин и пр.
В большинстве случаев поражается одна головка составляющих сустав костей. Это происходит из-за неравномерности распределения нагрузок при движении суставов.
Ранние стадии патологии хряща протекают без каких-либо симптомов. Это зачастую становится в дальнейшем причиной необходимости оперативного лечения. В начальной стадии при грамотном лечении целостность хряща может восстановиться полностью.
Классификация
Перед тем как рассматривать виды переломов, стоит разобраться, что же собой представляет мыщелок и где он находится. Он размещен на конце костного фрагмента. К нему прикрепляются связки, а также мышцы. Мыщелок выступает в виде хрупкой части кости с хрящевым покрытием.
В зависимости от степени и характера повреждения различают несколько видов переломов:
- импрессионный и компрессионный;
- субхондральный;
- оскольчатый (многооскольчатый);
- без смещения и со смещением;
- полное и неполное повреждение;
- повреждение бугристой кости;
- краевой;
- перелом бугорков;
- внутренний чрезмыщелковый;
- повреждение целостности бугристой кости;
- перелом возвышения между мыщелками.
Помимо этого различают внесуставный и внутрисуставный переломы. Часто они сопровождаются травмированием связок и коленного мениска. Все это значительно усложняет клиническую картину.
Причины хондромаляции
Хондромаляция – это изменения в мыщелках бедренной кости в виде дегенеративного процесса, который начинается с нарушения кровоснабжения мышечного волокна, окружающего коленный сустав. Сама хрящевая ткань не имеет своей сети капилляров. Питание она может получать только путем диффузного обмена из расположенных рядом мышечных волокон.
Под суставным хрящом расположена всегда замыкательная пластина – это конец эпифиза кости, богато иннервируемый и кровоснабжаемый. При повышенном весе она также испытывает усиленное давление. Происходит и сдавливание мышечных волокон. Нарушается питание гиалиновых хрящей. На первой стадии хрящ начинает размягчаться и отекать. Синовиальная оболочка по мере прогрессирования процесса постепенно обезвоживается, она уже не может моментально и быстро расправляться при физических нагрузках, а при необходимости — сжиматься.
На начальной стадии хондромаляция мыщелка бедренной кости может проявляться в виде несильной болезненности в области над коленом после непривычной физической нагрузки. Так продолжается несколько лет. Как следствие, уменьшается объем синовиальной жидкости.
В результате этого головки костей теряют свою стабильность положения в суставной капсуле и начинают двигаться хаотично. Это еще больше повышает давление в суставе. Хрящ начинает распадаться и истончаться, делится на части и растрескивается. Это уже вторая стадия хондромаляции. Среди ее проявлений:
- частая боль в колене, трудности подъема и спуска по лестнице;
- хруст при движениях;
- частые периоды воспаления и отечности в колене;
- хромота.
Хондромаляция 3 степени мыщелка бедренной кости характеризуется полным или частичным оголением головок костей, когда хрящ на их поверхности начинает замещаться грубыми костными наростами. Хрящ делится на волокна в нескольких слоях. Походка становится утиной. Завершается все деформирующим остеоартрозом коленного сустава.
На четвертой стадии разрушение хряща достигает кости. Из-за деформации хряща на 1-2 см происходит укорочение ноги на пораженной стороне. Самостоятельное передвижение становится невозможным. Появляется необходимость в эндопротезировании сустава.
Хондромаляция медиального мыщелка бедренной кости может приводить к развитию косолапости, плоскостопия и деформации голени.
Диагностика
Симптоматика имеет общие черты с переломами бедра. Для постановления правильного диагноза необходим рентген. Обязательна консультация с хирургом-ортопедом. Клиническая картина и сбор анамнеза важны, но без рентгеновского снимка оценить ситуацию и продумать тактику лечения будет весьма затруднительно.
Визуально диагностировать перелом можно с помощью манипуляций:
- Осторожно взять руками поврежденную конечность и попробовать согнуть в колене. Пациент почувствует боль, но нога останется неподвижной.
- На предварительно обездвиженной ноге при попытке нажать пальцами на надколенник он будет неестественно двигаться, вызывая неприятные ощущения.
- Постукивание по пятке и голени усилит боль.
Если поврежденная область болезненна и заметно опухла, как можно скорее обратитесь к специалисту.
Причины переломов
По силе травмы выделяют низко- и высокоэнергетические переломы. Первый тип возникает при падениях с высоты своего роста. Присущ пожилым, потому что кости у них зачастую уже страдают от остеопороза.
Высокоэнергетические связываются, например, с врезанием бампера в область коленного сустава, падением с большой высоты с неправильной постановкой ног, спортивными травмами. Чаще встречаются оскольчатые переломы, и они возникают обычно у молодых. Также они могут быть частичными, неполными (трещина) и полными.
Травмы бывают прямые и непрямые. Прямая травма колена — это результат, например, удара по колену сбоку, спереди, удара о приборную панель автомобиля при аварии, падения на колено; непрямая — падения с высоты.
Чаще всего страдает наружный латеральный мыщелок бедренной кости. На втором месте — перелом обоих мыщелков. И совсем редко страдает медиальный.
Y-образный перелом, возникающий при травме, когда имеется повреждение мыщелков бедренной кости, появляется при падении с большой высоты, когда ноги распрямлены и стопы сталкиваются с поверхностью первыми; при ударе по коленям при ДТП. Костная поверхность дробится на множество фрагментов.
Латеральный мыщелок бедренной кости ломается при сильном боковом ударе, при падении на колено. Любой перелом всегда сопровождается сильнейшей болью в момент удара. Она будет присутствовать в покое и при движении. Кроме нее присутствует скопление крови над коленом в губчатой части мыщелков. Даже прикасание к этой области сразу вызывает боль.
При смещении мыщелков голень будет вывернута в сторону. При повреждении медиального мыщелка бедренной кости она отклоняется внутрь (варусная деформация), латерального – наоборот (наружная, или вальгусная деформация).
При переломе обоих мыщелков нога укорачивается. Коленный сустав становится опухшим и покрасневшим, развивается отек, часто и кровоизлияние в нем. Движения практические невозможны из-за боли. Появляется патологическая подвижность сустава вбок.
Для диагностики перелома мыщелков бедренной кости используется рентгенографическое исследование в 3 проекциях: переднезадней, боковой, косой.
Для уточнения применяется КТ. Главное правило при любом переломе – иммобилизация ноги и обездвиживание ее. Далее нужно вызвать скорую. Доставлять пострадавшего в больницу самим нельзя, потому что вы не сможете обеспечить правильное положение ноги.
При невыносимой боли можно дать анальгин. Полезно бывает отвлечь пострадавшего от боли каким-нибудь посторонним разговором.
Первая помощь
Перелом мыщелков большеберцовой кости требует незамедлительного диагностирования и лечения. Если пострадавший находится в состоянии, при котором он не может самостоятельно добраться в больницу, ему необходимо оказать первую доврачебную помощь с транспортной иммобилизацией конечности.
Что нужно сделать:
- Необходимо сразу вызвать скорую, узнать у специалиста, какие препараты можно дать пострадавшему для купирования боли.
- Затем обезболить место повреждения, или дать пострадавшему таблетку общего анальгезирующего действия.
- Если выявлено смещение и рана открытая – необходимо обработать края раны антисептиком, затем накрыть ее стерильной повязкой, бинтом. Если при этом выявлено повреждение сосудов и тканей, наблюдается кровотечение – опасно накладывать тугие повязки. Для остановки кровотечения на первом этапе будет достаточно обработать рану и закупорить ее стерильной тканью.
- Если смещения нет, и ткани не повреждены, рекомендуется зафиксировать конечность и выполнить транспортную иммобилизацию с наложением шины из любых подручных материалов. Ногу фиксируют в положении лежа, при этом шина должна находиться выше колена в области бедра и ниже до области пятки.
- По приезду скорой помощи следует сообщить им обо всем, что было проведено на первом этапе. Также нужно указать, какие лекарства и в какой дозировке были использованы пострадавшим.
Важно помнить, что по результатам оказанной первой доврачебной помощи можно сделать вывод о дальнейшем лечении и реабилитации пострадавшего: чем раньше иммобилизовать конечность, и доставить человека в больницу, тем легче и быстрее пройдет лечение.
Консервативное лечение
При консервативном лечении первым условием является удаление крови из полости сустава (гемартроз) специальным шприцом с толстой иглой после предварительной анестезии. Затем сустав обезболивают путем введения новокаина.
После этого на сустав накладывают гипс с окном на случай необходимости повторной пункции. В гипсе пациент будет находиться до 1-1,5 месяцев. Затем делают повторно рентген, чтобы проконтролировать срастание костей. Только после этого возможно проведение реабилитационных мероприятий.
Передвижение во всем этом периоде допускается исключительно на костылях. Через 3 месяца или даже позже будет разрешена нагрузка на сустав.
Постоянное вытяжение
При переломе без смещения может поражаться медиальный мыщелок бедренной кости или латеральный – принципиального различия нет. В тканях мыщелка возникает дефект в виде трещины. Поврежденную ногу слегка сгибают в колене и помещают ее на шину Белера. Она применяется для лечения переломов ноги методом скелетного вытяжения, которое осуществляется проведением через пяточную кость спицы, после чего на нее же подвешивается груз весом 4-6 кг. В таком положении пациент находится также 4-6 недель. Гипсовая повязка накладывается тоже на несколько недель. Нагрузка на место поражения разрешена не раньше чем через 4 месяца.
Возможные осложнения
После произошедшего перелома могут возникать следующие осложнения:
- воспаление тканей сустава с дегенерацией;
- развитие остеопороза;
- выраженная деформация колена;
- потеря подвижности и развитие контрактуры (при длительном использовании гипсовой повязки);
- инфицирование при открытой форме перелома с повреждением мягких тканей или после операции.
Важно! Данные виды осложнений можно легко избежать при своевременном и грамотном лечении. Поэтому не следует затягивать с обращением к врачу, даже если травма кажется незначительной.
Оперативное лечение
Хирургическое вмешательство применяют при переломе со смещением (чаще ломается наружный мыщелок бедренной кости). Проводится под общим наркозом через 3-7 суток после травмы.
Делается разрез на колене и через него удаляются все ненужные последствия перелома в виде крови, жидкости, осколков, не подлежащих репозиции.
Внутрисуставные переломы со смещением – разряд тяжелых травм, при которых очень важным становится максимально точно восстановить суставную поверхность, устранив смещение отломков. Это необходимо потому, что после таких переломов легко развивается остеоартроз – тяжелейшее осложнение.
Если есть откол, захватывают внутренний мыщелок бедренной кости и крепят к кости длинным винтом, устанавливая на место. Применяют открытую репозицию с внутренней фиксацией. Оскольчатый перелом часто сопровождается внутренними кровотечениями.
Делают рентген, чтобы выявить перемещение осколков. Далее пациент находится на скелетном вытяжении. Гипсовая повязка – 1,5 месяца. Функциональность сустава восстановится не раньше 4 месяцев после перелома.
Удаление металлических элементов происходит через год, после предварительного повторного рентгена.
Если произошел импрессионный перелом мыщелка бедренной кости, при котором его губчатая ткань сминается, проводят операцию чрескостного остеосинтеза. Винты здесь бесполезны. Смещенный и вдавленный мыщелок ручным способом репозируют и фиксируют с вытяжением. Иногда становится возможным использование штифта — внутрикостного стержня с винтами.
Профилактика
Профилактика перелома заключается в отказе от вредных привычек, уменьшении лишнего веса и регулярной консультации с доктором при любых патологических состояниях. Иногда может понадобиться использование витаминных комплексов и кальция, для укрепления костей.
Уважаемые читатели сайта 1MedHelp, если у вас остались вопросы по этой теме – мы с радостью на них ответим. Оставляйте свои отзывы, комментарии, делитесь историями как вы пережили подобную травму и успешно справились с последствиями! Ваш жизненный опыт может пригодиться другим читателям.
Реабилитация и прогноз
Реабилитация начинается только после снятия гипса – это массаж, ЛФК, физиотерапия. Возможные осложнения переломов мыщелков — хондромаляции и рассекающий остеохондрит, остеоартроз.
Хондромаляции – это поражение хрящевой ткани с ее истончением и разрушением. При рассекающем остеохондрите (болезнь Кенига) происходит сначала размягчение хряща на каком-то участке, а затем он и вовсе отслаивается от кости, образуя суставную мышь. Патология достаточно редко встречается.
Посттравматический остеоартроз может развиться не только при внутрисуставном переломе, но и в дистальном отделе самой бедренной кости при условии нарушения ее биомеханической оси. Ось важна потому, что она обеспечивает правильное распределение нагрузки в коленном суставе. Тем не менее внутрисуставные переломы латерального мыщелка бедренной кости или медиального очень часто приводят к посттравматическому остеоартрозу. Он не протекает так уж безобидно и, в свою очередь, сопровождается болью, ограничением движений и нестабильностью сустава.
Лечебная тактика
При повреждениях в области зон роста в проксимальном отделе большеберцовой кости требуется соблюдение определенных принципов, тождественных с другими костями, направленных не только на сращение фрагментов с анатомическим и функциональным восстановлением, но и обеспечивающих нормальный последующий рост конечности. Прежде всего, не следует слишком рано прекращать иммобилизацию при этих повреждениях — не ранее 4— 5 недель. Этих сроков следует придерживаться при повреждениях бугристости большеберцовой кости без смещения отломков или с незначительным смещением, не требующим репочиции. Она может быть осуществлена с помощью глубокой гипсовой шины, которая после трех недель превращается и съемную, с наращиванием физиофункционального лечения: массажа, лечебной гимнастики и тепловых процедур. На этом заключительном этапе реабилитации шина прибинтовывается только на время сна.
Кисты кости
Киста — полостное образование, наполненное жидкостью. Считается доброкачественным новообразованием. Типичное место формирования — длинные трубчатые кости.
В 60% она возникает в плечевом поясе, и только в 25% случаев бывает киста мыщелка бедренной кости, ключицы, грудины, таза, челюсти и черепа (по мере убывания). Согласно статистическим данным, кисты кости возникают у детей в возрасте от 10 до 15 лет. У взрослых это бывает редко, в основном у молодых мужчин до 30 лет.
Причины и группы риска
Причины появления кист не установлены и сегодня. Существуют только концепции, предполагающие причинным фактором недостаток питательных веществ и кислорода.
Основными причинными факторами в таких случ?