Перелом плюсневых костей у ребенка реабилитация
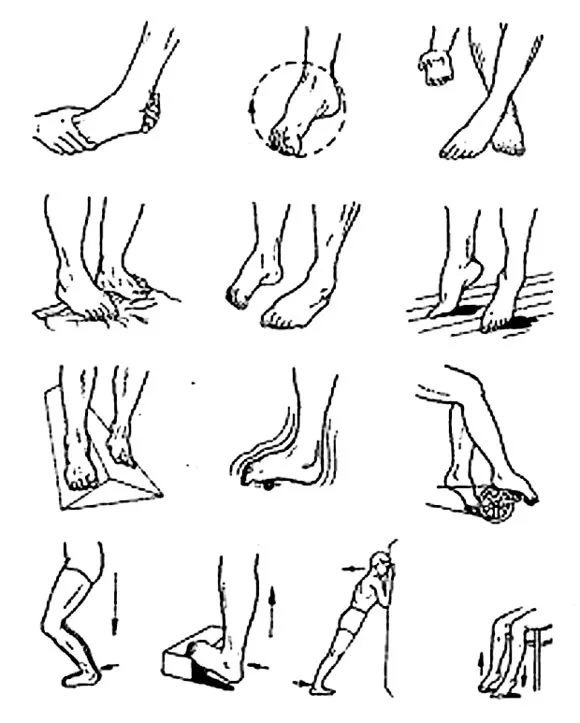
Реабилитация после перелома плюсневой кости позволяет избежать деформации ступни, артроза, болей.
Перелом
Перелом плюсневой кости – явление редкое. Чтобы точно поставить этот диагноз, необходимо совершить тщательную диагностику.
За счет схожих симптомов очень часто перелом плюсневой путают с растяжением, ушибом.
Травматология выделяет такие симптомы:
- боль,
- невозможность совершить опору на ногу,
- гематома,
- отек.
Терапия и реабилитация после излечения перелома плюсневой достаточно серьезные. Необходимо соблюдать все предписания врача, чтобы избежать дальнейшей деформации ступни, артроза, болей.
Причины перелома
Обычно случается при травмах, стрессах суставов (когда нагрузка на ноги длительная и постоянная).
Причинами могут быть:
- сильный, резкий упор на ступню при прыжках;
- падение;
- определенные виды спорта (силовые, экстремальные);
- обувь (узкая, неудобная, некомфортная);
- удар тяжелым предметом по стопе;
- аварии (на производстве, автодорожные);
- постоянные нагрузки, поднятия тяжестей, профессиональная деятельность.
Но своевременное обращение за помощью и качественная реабилитация после перенесенного перелома 5 плюсневой справляются с этой травмой.
Виды переломов
Перелом бывает закрытого (когда ничего не смещается, покров кожи не нарушается) и открытого типа (присутствует смещение кости, она может быть раздробленной, ее осколки режут ткани и кожу изнутри, нарушая целостность, делая раны):
- Перелом без смещения – это когда нет сдвигов фрагментов кости, и она остается в правильном положении. Лечится проще, быстрее. Его называют переломом Джонса. Данный участок имеет ограниченную микроциркуляцию полезных веществ, поэтому высок риск возникновения некроза костных тканей. Обращение к врачу – незамедлительное!
- Перелом со смещением (отрываются и смещаются фрагменты кости). Чаще всего (но не всегда) данный вид можно определить визуально: строение стопы изменяется. Опасность заключается в возможном кровотечении, процессах тканевого гниения. Чтобы избежать операции, медлить с обращением за помощью не стоит.
Также иногда переломы разделяют на типы:
При травме основания плюсневой кости возможен внутрисуставный перелом (внутри полости сустава).
Точный диагноз поставит врач-ортопед, совершив диагностику, сделав рентген. Совершив лечение, приступают к реабилитации после срастания перелома 5 плюсневой кости стопы.
Обычно такие травмы свойственны возрастной категории 20-40 лет, активным спортивным людям, профессиональным футболистам, балеринам.
При любом переломе необходимо сразу же обращаться в мед. учреждение. Если случился перелом плюсневой кости открытого типа, то возникает большая вероятность осложнений и заражения крови.
Назначение ЛФК после травмы
Когда травматолог снимет гипс, проверит на рентгене, что кости срослись, он назначит специальную ЛФК.
Эта кость имеет плохое снабжение кровью. Сращивание будет происходить медленно. Понадобится терапия, реабилитация после полученного перелома 5-й плюсневой кости. Естественно, упор на конечность нужно будет ограничить, совершать его с пятки на носок.
Восстановление происходит от 1 месяца и дольше. За это время, с помощью ЛФК, разрабатываются плюсневые кости, сухожилия, мышцы стопы, укрепляются суставы, приходит в норму их подвижность.
Восстановительный комплекс по реабилитации после перенесенного перелома пятой плюсневой кости включает в себя:
- ЛФК;
- массаж;
- качественное питание;
- физиотерапия, процедуры.
Комплексы упражнений
Чтобы ускорить процесс восстановления, необходимо каждый день уделять время ЛФК.
Комплекс включает в себя упражнения, которые совершают по 10-20 раз:
- Вращение по кругу стопой (за часовой стрелкой и против).
- Повороты в стороны, вниз и вверх ступней ног.
- Сжатие, разгибание пальцев ног.
- Подкладывают мяч под стопу, начинают его катать, перекатывать с носка на пятку и наоборот.
- Садятся на стул, поднимаясь, переносят вес тела на пятки, плавно перекатываясь на носочки. Со временем данное упражнение совершают, опираясь на стул, позже – стоя.
- Ложатся на ровную поверхность, делают махи ногами (перекрестные).
Дополнительно можно проделать следующие интересные занятия:
Правила проведения упражнений
Врачи и специалисты лечебной физкультуры дают следующие рекомендации при восстановлении после перелома:
- Зарядку необходимо совершать с осторожностью, не спеша, плавно, прислушиваясь к собственным ощущениям.
- Каждое упражнение делают по 10-20 раз (все индивидуально).
- Главное – не перегружать ноги. Если чувствуете, что устали, отдохните, продолжите позже.
Период реабилитации после сложного перелома плюсневых костей стопы очень важен. Требует выполнения всех предписанных травматологом действий.
Восстановление не допускает поблажек и лени. То, как вы к нему отнесетесь, напрямую повлияет на дальнейшее функционирование вашей стопы.
Применение массажных процедур
Назначенные физиопроцедуры совмещают с массажем.
Массаж, как реабилитация после серьезного перелома 5 плюсневой кости крайне полезен и помогает быстрее привести в форму ноги. Обычно это традиционный либо водный массаж.
Не все могут посещать курсы массажа в специализированных местах, поэтому разрешено выполнять его дома. Главное делать это аккуратно, с осторожностью.
Проводят сеанс так:
- Стопу массируют плавными, нежными движениями по кругу, легонько надавливая на место травмы.
- Также совершают пощипывания, поглаживания, разминания.
- Разминают всю стопу (наружную, внутреннюю часть), пальцы.
Вдобавок после массажа неплохо приготовить ванночку для ног с лечебными травами, морской солью. Она поможет снять напряжение в конечностях, расслабит. Рекомендуется теплая вода до 40 градусов.
Внимание! Массаж в сочетании с ванночками быстрее справится с отеками, снимет боль в конечностях, ускорит тканевую регенерацию, подвижность стопы.
С помощью массажа происходит разработка стопы, в ней улучшается кровообращение. Пострадавшие ткани начинают качественно питаться полезными веществами.
Дополнительные рекомендации
При получении данного перелома в будущем возможно плоскостопие.
После травмы необходимо тщательно выполнять рекомендации лекаря. Совершать реабилитацию после перелома плюсневой кости, подбирать правильную обувь.
Основные рекомендации:
- Запрещено носить обувь с высокими каблуками, летнюю обувь, где плоская подошва, туфли-лодочки.
- Подбирают обувь подходящего размера, удобную, фиксирующую стопу, но не сдавливающую. Удобство, натуральные, качественные материалы на первом месте. Каблук – до 4 см.
- Следует носить ортопедическую обувь, где подошва жесткая. Или вложить туда супинаторы. Ортопедические стельки будут правильно амортизировать стопу во время ходьбы, уберегут от различных осложнений. Перед покупкой стелек посоветуйтесь со своим врачом.
- После травмы хождение совершают с крайней осторожностью. Опираются на пятку, и лишь со временем на всю стопу.
- Иногда назначают обматывание эластичным бинтом.
- Полезно плавать, совершать упражнения в воде.
- При отечности на ноге применяют мазь Троксевазин либо Лиотон1000.
Чтобы кость основательно окрепла, помимо физических процедур, необходимо полноценное питание. Кушать натуральную, полноценную еду, где много кальция (например, молочные продукты), разных витаминов и минералов нужно ежедневно.
Источник
Переломы костей стопы у детей возникают немного реже, чем у взрослых, и составляют около 11% от всех случаев скелетной травмы. При повреждении костей предплюсны причиной обычно становится прыжок на выпрямленные ноги. Переломы костей пальцев и плюсны образуются при ударе о твердый неподвижный предмет, сдавлении или падении тяжелого предмета на стопу. Симптомы зависят от локализации. Наиболее ярко проявляются повреждения пяточной кости и костей фаланг пальцев. Отмечается отек в соответствующей области, резкая болезненность, затруднение опоры на ногу. При переломах костей плюсны клинические проявления могут различаться – от стертых, напоминающих ушиб при повреждениях без смещения, до ярких, выраженных при смещении отломков. Диагноз выставляется на основании объективных данных и результатов рентгенографии. Лечение обычно консервативное: гипс с последующей физиотерапией.
Общие сведения
Переломы костей стопы у детей – это большая и достаточно разнородная группа повреждений, поскольку в данном случае речь может идти о нарушении целостности 26 разных костей (именно такое количество костей образует стопу). Подобные травмы возможны в любом возрасте, но у пациентов до 9-10 лет они наблюдаются гораздо реже, чем у подростков. Такие повреждения могут быть как множественными, так и одиночными, как внутрисуставными, так и внесуставными. В ряде случаев они сопровождаются смещением отломков.
Переломы стопы у детей чаще возникают в быту или во время спортивных занятий. Причиной повреждения может стать падение тяжелого предмета на стопу, прыжок с высоты на прямые ноги или удар о неподвижный предмет. Однако возможны и другие механизмы травмы: автодорожное происшествие или падение с высоты. Бытовые и спортивные травмы обычно бывают изолированными, при транспортном происшествии и падении с высоты может наблюдаться сочетание с ЧМТ, переломами других костей скелета, тупой травмой живота и повреждениями грудной клетки.
Переломы костей стопы и пальцев у детей
Классификация переломов стопы у детей
С учетом локализации такие переломы подразделяют на:
- Повреждения костей предплюсны. Чаще нарушается целостность пяточной кости. Очень редко страдает таранная кость. Переломы других костей предплюсны у детей почти не встречаются.
- Повреждения плюсневых костей. Составляют 55% от всего числа переломов стопы у детей. В силу механизма травмы (интенсивное сдавление, например, наезд колесом автомобиля, или падение тяжелого предмета) могут быть множественными, тяжелыми, сопровождающимися значительным смещением и повреждением мягких тканей.
- Повреждения костей пальцев. Широко распространены, могут быть как открытыми, так и закрытыми. Возможно повреждение как тела кости, так и ростковых зон (метаэпифизеолизы, эпифизеолизы). Чаще встречаются переломы I и III пальцев.
Переломы костей предплюсны
Переломы пяточной кости обычно наблюдаются у школьников и возникают при прыжке или падении с высоты. Проявляются резкими болями в месте повреждения. Опора невозможна. Обследование проводится в положении пациента стоя на коленях на краю кушетки со свисающими за край стопами. При сравнительном исследовании пяточных областей выявляется припухлость в боковых отделах и в области ахиллова сухожилия. Переломы со смещением характеризуются увеличением поперечника поврежденной пятки и уменьшением расстояния между лодыжками и подошвой. Движения болезненны. Особенно выраженной болезненностью сопровождается попытка разогнуть стопу, поскольку при этом ахиллово сухожилие натягивается и заставляет отломки пяточной кости «скользить» относительно друг друга.
Рентгенография пяточной кости показана при малейшем подозрении на перелом. Выполняют сравнительные рентгенограммы обеих пяток. При изучении снимков обращают особое внимание на величину таранно-пяточного угла. Увеличение этого угла более 140-160 градусов является признаком выраженного смещения фрагментов, которое в последующем может стать причиной уплощения стопы. В таких случаях обязательно проводится репозиция пяточной кости.
При недостаточной информативности рентгеновских снимков ребенка направляют на МРТ или КТ пяточной кости. Дальнейшую тактику лечения выбирают с учетом состояния отломков, выявленного в ходе исследования. Во всех случаях к переломам пятки следует относиться с повышенным вниманием, поскольку неправильное сращение этой кости может стать причиной серьезных неблагоприятных последствий: затруднения опоры и постоянных болей при ходьбе.
Лечение переломов пятки без смещения осуществляется в травмпункте. На ногу накладывают лонгет с тщательно смоделированным сводом стопы. Спустя 3-4 дня гипс циркулируют. У детей до 8-10 лет фиксация продолжается 3 недели, у пациентов старшего возраста – 4-5 недель. Потом больной в течение полугода должен пользоваться специальными ортопедическими стельками-супинаторами.
При смещении фрагментов показана госпитализация в детское травматологическое отделение. Сразу после поступления осуществляется репозиция под наркозом. При самых распространенных поперечных переломах сопоставление фрагментов производится в положении пациента на спине. Травматолог тянет пяточный бугор вниз и одновременно разгибает стопу. Затем накладывают гипс до средней трети бедра. Стопа при этом согнута, нога тоже согнута в коленном суставе под прямым углом. Через 2 недели первый гипс заменяют гипсовым сапожком, стопу переводят в физиологическое положение. Общий срок фиксации – 6-7 недель.
Перелом таранной кости – редкая травма. Причиной становится резкое тыльное или подошвенное сгибание в сочетании насильственным поворотом стопы. Обычно возникает в результате ДТП, во время спортивных занятий либо при падении с высоты. В 64% сочетается со скелетной травмой соседних областей: переломами медиальной лодыжки, пяточной кости или других костей стопы. Сопровождается выраженным отеком тыла стопы, болезненностью и ограничением движений. Диагноз подтверждают с учетом данных рентгенографии стопы. В сомнительных случаях направляют ребенка на КТ или МРТ стопы.
Если смещение отсутствует, лечение осуществляется в травмпункте. Накладывают гипс, спустя 4-6 дней повязку циркулируют. Иммобилизация продолжается 6 недель, потом в течение полугода необходимо пользоваться супинатором. Смещение отломков – показание для госпитализации. Вправление выполняют под наркозом, накладывают гипсовый сапожок. После спадания отека гипс циркулируют. Фиксация проводится 6-8 нед.
Переломы костей плюсны
Переломы костей плюсны возникают при ударе, падении тяжелого предмета или сдавлении стопы. Сопровождаются болями и нарастающим отеком в переднем отделе стопы. Точное определение места повреждения без рентгенографии затруднено, поскольку боль носит разлитой характер. Рентгенография стопы обычно помогает получить всю необходимую информацию касательно уровня и характера перелома. МРТ и КТ стопы требуются крайне редко.
Лечение повреждений без смещения, а также со смещением менее ½ диаметра кости проводят амбулаторно. Накладывают лонгету, спустя 5-7 дней выполняют циркуляцию гипса. У детей до 8-10 лет фиксацию осуществляют 3 недели, у пациентов старшего возраста – 4 недели. Наступать на ногу обычно разрешают спустя 10-12 дней после травмы.
Угловое смещение и смещение более, чем на ½ поперечника кости – показание к госпитализации. Репозицию осуществляют под наркозом. Ребенка укладывают на спину. Помощник одной рукой прижимает голень, а второй удерживает пятку. Травматолог осуществляет вытяжение за палец, соответствующий поврежденной кости. Одновременно он надавливает другой рукой на область перелома, устраняя угловое смещение, а также смещение по ширине. Затем, как и в предыдущем случае, накладывают гипс, а через 5-7 дней проводят циркуляцию повязки. Срок фиксации – 5-6 недель. На ногу разрешают опираться с 15-18 дня. После снятия повязки в течение полугода необходимо пользоваться супинатором.
Оперативное вмешательство требуется крайне редко: при открытых повреждениях, ущемлении мягких тканей между отломками и невозможности удержания фрагментов в правильном положении. Хирургическую операцию проводят под наркозом. Металлоконструкции обычно не используют. Отломки либо сшивают между собой, либо фиксируют спицей. Дальнейшее лечение – как при повреждениях со смещением.
Переломы пальцев стопы
Обычно переломы пальцев возникают вследствие падения тяжелых предметов, поэтому нередко бывают открытыми либо сопровождаются выраженной травмой мягких тканей. Повреждения диафиза легко распознаются: появляется кровоизлияние, отек и боль, нарушается функция, отмечается положительный симптом осевой нагрузки. При эпифизеолизах без смещения симптомы могут напоминать ушиб, при эпифизеолизах со смещением – вывих фаланги. Диагноз помогает установить рентгенография.
Лечение проводят в травмпункте. Если смещения нет, накладывают гипс на 7-10 дней. Ограничиваться лейкопластырной повязкой не рекомендуется – она провоцирует отек и малоэффективна у подвижных детей. При переломах и эпифизеолизах со смещением выполняют репозицию под местным обезболиванием. Если фрагменты невозможно надежно фиксировать гипсом, осуществляют чрескожную фиксацию спицей или инъекционной иглой.
Для фиксации отломков основной фаланги палец сгибают, поэтому до удаления спицы он находится в согнутом положении. Остеосинтез средней и ногтевой фаланги осуществляют в положении разгибания. Затем накладывают гипс, спицу накрывают стерильной салфеткой и проводят перевязки через 1-2 дня. Спустя 12-15 дней направляют ребенка на контрольный снимок. При выявлении признаков образования костной мозоли спицу удаляют.
Прогноз и последствия при переломах стопы у детей
Повреждения пальцев и костей плюсны благоприятны для лечения и последующего восстановления. В большинстве случаев, даже при значительном исходном смещении, последствий обычно не наблюдается. Однако в период восстановления после подобных травм необходимо носить ортопедические стельки и заниматься лечебной физкультурой.
При повреждении таранной и пяточной кости прогноз зависит от множества факторов: характера перелома, особенностей смещения отломков, результатов репозиции и т.д. Наиболее тяжелые последствия наблюдаются при многооскольчатых переломах пятки со смещением. Реабилитационный процесс в таких случаях более длительный. Возможны боли, ограничение подвижности. Степень восстановления функций индивидуальна – от полного восстановления при отсутствии смещения до остаточных явлений различной степени выраженности при некоторых переломах со смещением.
Источник
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÓÔÏÐÙ Õ ÄÅÔÅÊ ×ÏÚÎÉËÁÀÔ ÎÅÍÎÏÇÏ ÒÅÖÅ, ÞÅÍ Õ ×ÚÒÏÓÌÙÈ, É ÓÏÓÔÁ×ÌÑÀÔ ÏËÏÌÏ 11% ÏÔ ×ÓÅÈ ÓÌÕÞÁÅ× ÓËÅÌÅÔÎÏÊ ÔÒÁ×ÍÙ. ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÉ ËÏÓÔÅÊ ÐÒÅÄÐÌÀÓÎÙ ÐÒÉÞÉÎÏÊ ÏÂÙÞÎÏ ÓÔÁÎÏ×ÉÔÓÑ ÐÒÙÖÏË ÎÁ ×ÙÐÒÑÍÌÅÎÎÙÅ ÎÏÇÉ. ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÁÌØÃÅ× É ÐÌÀÓÎÙ ÏÂÒÁÚÕÀÔÓÑ ÐÒÉ ÕÄÁÒÅ Ï Ô×ÅÒÄÙÊ ÎÅÐÏÄ×ÉÖÎÙÊ ÐÒÅÄÍÅÔ, ÓÄÁ×ÌÅÎÉÉ ÉÌÉ ÐÁÄÅÎÉÉ ÔÑÖÅÌÏÇÏ ÐÒÅÄÍÅÔÁ ÎÁ ÓÔÏÐÕ. óÉÍÐÔÏÍÙ ÚÁ×ÉÓÑÔ ÏÔ ÌÏËÁÌÉÚÁÃÉÉ. îÁÉÂÏÌÅÅ ÑÒËÏ ÐÒÏÑ×ÌÑÀÔÓÑ ÐÏ×ÒÅÖÄÅÎÉÑ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ É ËÏÓÔÅÊ ÆÁÌÁÎÇ ÐÁÌØÃÅ×.
ïÔÍÅÞÁÅÔÓÑ ÏÔÅË × ÓÏÏÔ×ÅÔÓÔ×ÕÀÝÅÊ ÏÂÌÁÓÔÉ, ÒÅÚËÁÑ ÂÏÌÅÚÎÅÎÎÏÓÔØ, ÚÁÔÒÕÄÎÅÎÉÅ ÏÐÏÒÙ ÎÁ ÎÏÇÕ. ðÒÉ ÐÅÒÅÌÏÍÁÈ ËÏÓÔÅÊ ÐÌÀÓÎÙ ËÌÉÎÉÞÅÓËÉÅ ÐÒÏÑ×ÌÅÎÉÑ ÍÏÇÕÔ ÒÁÚÌÉÞÁÔØÓÑ – ÏÔ ÓÔÅÒÔÙÈ, ÎÁÐÏÍÉÎÁÀÝÉÈ ÕÛÉ ÐÒÉ ÐÏ×ÒÅÖÄÅÎÉÑÈ ÂÅÚ ÓÍÅÝÅÎÉÑ, ÄÏ ÑÒËÉÈ, ×ÙÒÁÖÅÎÎÙÈ ÐÒÉ ÓÍÅÝÅÎÉÉ ÏÔÌÏÍËÏ×. äÉÁÇÎÏÚ ×ÙÓÔÁ×ÌÑÅÔÓÑ ÎÁ ÏÓÎÏ×ÁÎÉÉ ÏÂßÅËÔÉ×ÎÙÈ ÄÁÎÎÙÈ É ÒÅÚÕÌØÔÁÔÏ× ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ. ìÅÞÅÎÉÅ ÏÂÙÞÎÏ ËÏÎÓÅÒ×ÁÔÉ×ÎÏÅ: ÇÉÐÓ Ó ÐÏÓÌÅÄÕÀÝÅÊ ÆÉÚÉÏÔÅÒÁÐÉÅÊ.
óÒÅÄÉ ÐÏ×ÒÅÖÄÅÎÉÊ ÓÔÏÐÙ É ÐÁÌØÃÅ× Õ ÄÅÔÅÊ ÐÅÒ×ÏÅ ÍÅÓÔÏ ÚÁÎÉÍÁÀÔ ÕÛÉÂÙ ÍÑÇËÉÈ ÔËÁÎÅÊ É ÒÁÓÔÑÖÅÎÉÑ Ó×ÑÚÏË. ðÒÉÍÅÒÎÏ 5% ÓÏÓÔÁ×ÌÑÀÔ ÐÅÒÅÌÏÍÙ ËÏÓÔÅÊ.
ðÏ×ÒÅÖÄÅÎÉÑ ÞÁÝÅ ×ÏÚÎÉËÁÀÔ × ÒÅÚÕÌØÔÁÔÅ ÐÒÑÍÏÇÏ ÍÅÈÁÎÉÚÍÁ ÔÒÁ×ÍÙ É ÎÁÂÌÀÄÁÀÔÓÑ ÐÒÉ ÐÁÄÅÎÉÉ Ó ×ÙÓÏÔÙ, ÕÛÉÂÅ Ô×ÅÒÄÙÍ ÐÒÅÄÍÅÔÏÍ ÉÌÉ Ï ÎÅÐÏÄ×ÉÖÎÙÊ ÐÒÅÄÍÅÔ. îÁÉÂÏÌÅÅ ÔÑÖÅÌÙÍÉ ÐÏ×ÒÅÖÄÅÎÉÑÍÉ Ñ×ÌÑÀÔÓÑ ÐÅÒÅÌÏÍÙ ÐÑÔÏÞÎÏÊ É ÔÁÒÁÎÎÏÊ ËÏÓÔÅÊ.
þÔÏ ÐÒÏ×ÏÃÉÒÕÅÔ ÐÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÓÔÏÐÙ É ÐÁÌØÃÅ×:
ÐÅÒÅÌÏÍ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÞÁÝÅ ×ÓÅÇÏ ×ÏÚÎÉËÁÅÔ × ÒÅÚÕÌØÔÁÔÅ ÐÁÄÅÎÉÑ Ó ×ÙÓÏÔÙ ÎÁ ×ÙÔÑÎÕÔÙÅ ÎÏÇÉ ÂÅÚ ÁÍÏÒÔÉÚÁÃÉÉ ÐÒÉ ÐÒÉÚÅÍÌÅÎÉÉ.
èÁÒÁËÔÅÒÎÙÍ ÐÏ×ÒÅÖÄÅÎÉÅÍ Ñ×ÌÑÅÔÓÑ ËÏÍÐÒÅÓÓÉÑ ËÏÓÔÉ.
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÒÅÄÐÌÀÓÎÙ
óÉÍÐÔÏÍÙ
ðÅÒÅÌÏÍÙ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÏÂÙÞÎÏ ÎÁÂÌÀÄÁÀÔÓÑ Õ ÛËÏÌØÎÉËÏ× É ×ÏÚÎÉËÁÀÔ ÐÒÉ ÐÒÙÖËÅ ÉÌÉ ÐÁÄÅÎÉÉ Ó ×ÙÓÏÔÙ. ðÒÏÑ×ÌÑÀÔÓÑ ÒÅÚËÉÍÉ ÂÏÌÑÍÉ × ÍÅÓÔÅ ÐÏ×ÒÅÖÄÅÎÉÑ. ïÐÏÒÁ ÎÅ×ÏÚÍÏÖÎÁ. ïÂÓÌÅÄÏ×ÁÎÉÅ ÐÒÏ×ÏÄÉÔÓÑ × ÐÏÌÏÖÅÎÉÉ ÐÁÃÉÅÎÔÁ ÓÔÏÑ ÎÁ ËÏÌÅÎÑÈ ÎÁ ËÒÁÀ ËÕÛÅÔËÉ ÓÏ Ó×ÉÓÁÀÝÉÍÉ ÚÁ ËÒÁÊ ÓÔÏÐÁÍÉ. ðÒÉ ÓÒÁ×ÎÉÔÅÌØÎÏÍ ÉÓÓÌÅÄÏ×ÁÎÉÉ ÐÑÔÏÞÎÙÈ ÏÂÌÁÓÔÅÊ ×ÙÑ×ÌÑÅÔÓÑ ÐÒÉÐÕÈÌÏÓÔØ × ÂÏËÏ×ÙÈ ÏÔÄÅÌÁÈ É × ÏÂÌÁÓÔÉ ÁÈÉÌÌÏ×Á ÓÕÈÏÖÉÌÉÑ. ðÅÒÅÌÏÍÙ ÓÏ ÓÍÅÝÅÎÉÅÍ ÈÁÒÁËÔÅÒÉÚÕÀÔÓÑ Õ×ÅÌÉÞÅÎÉÅÍ ÐÏÐÅÒÅÞÎÉËÁ ÐÏ×ÒÅÖÄÅÎÎÏÊ ÐÑÔËÉ É ÕÍÅÎØÛÅÎÉÅÍ ÒÁÓÓÔÏÑÎÉÑ ÍÅÖÄÕ ÌÏÄÙÖËÁÍÉ É ÐÏÄÏÛ×ÏÊ. ä×ÉÖÅÎÉÑ ÂÏÌÅÚÎÅÎÎÙ. ïÓÏÂÅÎÎÏ ×ÙÒÁÖÅÎÎÏÊ ÂÏÌÅÚÎÅÎÎÏÓÔØÀ ÓÏÐÒÏ×ÏÖÄÁÅÔÓÑ ÐÏÐÙÔËÁ ÒÁÚÏÇÎÕÔØ ÓÔÏÐÕ, ÐÏÓËÏÌØËÕ ÐÒÉ ÜÔÏÍ ÁÈÉÌÌÏ×Ï ÓÕÈÏÖÉÌÉÅ ÎÁÔÑÇÉ×ÁÅÔÓÑ É ÚÁÓÔÁ×ÌÑÅÔ ÏÔÌÏÍËÉ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ‘ÓËÏÌØÚÉÔØ’ ÏÔÎÏÓÉÔÅÌØÎÏ ÄÒÕÇ ÄÒÕÇÁ.
ðÅÒÅÌÏÍ ÔÁÒÁÎÎÏÊ ËÏÓÔÉ – ÒÅÄËÁÑ ÔÒÁ×ÍÁ. ðÒÉÞÉÎÏÊ ÓÔÁÎÏ×ÉÔÓÑ ÒÅÚËÏÅ ÔÙÌØÎÏÅ ÉÌÉ ÐÏÄÏÛ×ÅÎÎÏÅ ÓÇÉÂÁÎÉÅ × ÓÏÞÅÔÁÎÉÉ ÎÁÓÉÌØÓÔ×ÅÎÎÙÍ ÐÏ×ÏÒÏÔÏÍ ÓÔÏÐÙ. ïÂÙÞÎÏ ×ÏÚÎÉËÁÅÔ × ÒÅÚÕÌØÔÁÔÅ äôð, ×Ï ×ÒÅÍÑ ÓÐÏÒÔÉ×ÎÙÈ ÚÁÎÑÔÉÊ ÌÉÂÏ ÐÒÉ ÐÁÄÅÎÉÉ Ó ×ÙÓÏÔÙ. ÷ 64% ÓÏÞÅÔÁÅÔÓÑ ÓÏ ÓËÅÌÅÔÎÏÊ ÔÒÁ×ÍÏÊ ÓÏÓÅÄÎÉÈ ÏÂÌÁÓÔÅÊ: ÐÅÒÅÌÏÍÁÍÉ ÍÅÄÉÁÌØÎÏÊ ÌÏÄÙÖËÉ, ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÉÌÉ ÄÒÕÇÉÈ ËÏÓÔÅÊ ÓÔÏÐÙ. óÏÐÒÏ×ÏÖÄÁÅÔÓÑ ×ÙÒÁÖÅÎÎÙÍ ÏÔÅËÏÍ ÔÙÌÁ ÓÔÏÐÙ, ÂÏÌÅÚÎÅÎÎÏÓÔØÀ É ÏÇÒÁÎÉÞÅÎÉÅÍ Ä×ÉÖÅÎÉÊ.
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÌÀÓÎÙ
óÉÍÐÔÏÍÙ
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÌÀÓÎÙ ×ÏÚÎÉËÁÀÔ ÐÒÉ ÕÄÁÒÅ, ÐÁÄÅÎÉÉ ÔÑÖÅÌÏÇÏ ÐÒÅÄÍÅÔÁ ÉÌÉ ÓÄÁ×ÌÅÎÉÉ ÓÔÏÐÙ. óÏÐÒÏ×ÏÖÄÁÀÔÓÑ ÂÏÌÑÍÉ É ÎÁÒÁÓÔÁÀÝÉÍ ÏÔÅËÏÍ × ÐÅÒÅÄÎÅÍ ÏÔÄÅÌÅ ÓÔÏÐÙ.
ðÅÒÅÌÏÍÙ ÐÁÌØÃÅ× ÓÔÏÐÙ
óÉÍÐÔÏÍÙ
ïÂÙÞÎÏ ÐÅÒÅÌÏÍÙ ÐÁÌØÃÅ× ×ÏÚÎÉËÁÀÔ ×ÓÌÅÄÓÔ×ÉÅ ÐÁÄÅÎÉÑ ÔÑÖÅÌÙÈ ÐÒÅÄÍÅÔÏ×, ÐÏÜÔÏÍÕ ÎÅÒÅÄËÏ ÂÙ×ÁÀÔ ÏÔËÒÙÔÙÍÉ ÌÉÂÏ ÓÏÐÒÏ×ÏÖÄÁÀÔÓÑ ×ÙÒÁÖÅÎÎÏÊ ÔÒÁ×ÍÏÊ ÍÑÇËÉÈ ÔËÁÎÅÊ. ðÏ×ÒÅÖÄÅÎÉÑ ÄÉÁÆÉÚÁ ÌÅÇËÏ ÒÁÓÐÏÚÎÁÀÔÓÑ: ÐÏÑ×ÌÑÅÔÓÑ ËÒÏ×ÏÉÚÌÉÑÎÉÅ, ÏÔÅË É ÂÏÌØ, ÎÁÒÕÛÁÅÔÓÑ ÆÕÎËÃÉÑ, ÏÔÍÅÞÁÅÔÓÑ ÐÏÌÏÖÉÔÅÌØÎÙÊ ÓÉÍÐÔÏÍ ÏÓÅ×ÏÊ ÎÁÇÒÕÚËÉ. ðÒÉ ÜÐÉÆÉÚÅÏÌÉÚÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÓÉÍÐÔÏÍÙ ÍÏÇÕÔ ÎÁÐÏÍÉÎÁÔØ ÕÛÉÂ, ÐÒÉ ÜÐÉÆÉÚÅÏÌÉÚÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ – ×Ù×ÉÈ ÆÁÌÁÎÇÉ.
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÒÅÄÐÌÀÓÎÙ
ðÅÒÅÌÏÍÙ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ.
ìÅÞÅÎÉÅ
òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÐÏËÁÚÁÎÁ ÐÒÉ ÍÁÌÅÊÛÅÍ ÐÏÄÏÚÒÅÎÉÉ ÎÁ ÐÅÒÅÌÏÍ. ÷ÙÐÏÌÎÑÀÔ ÓÒÁ×ÎÉÔÅÌØÎÙÅ ÒÅÎÔÇÅÎÏÇÒÁÍÍÙ ÏÂÅÉÈ ÐÑÔÏË. ðÒÉ ÉÚÕÞÅÎÉÉ ÓÎÉÍËÏ× ÏÂÒÁÝÁÀÔ ÏÓÏÂÏÅ ×ÎÉÍÁÎÉÅ ÎÁ ×ÅÌÉÞÉÎÕ ÔÁÒÁÎÎÏ-ÐÑÔÏÞÎÏÇÏ ÕÇÌÁ. õ×ÅÌÉÞÅÎÉÅ ÜÔÏÇÏ ÕÇÌÁ ÂÏÌÅÅ 140-160 ÇÒÁÄÕÓÏ× Ñ×ÌÑÅÔÓÑ ÐÒÉÚÎÁËÏÍ ×ÙÒÁÖÅÎÎÏÇÏ ÓÍÅÝÅÎÉÑ ÆÒÁÇÍÅÎÔÏ×, ËÏÔÏÒÏÅ × ÐÏÓÌÅÄÕÀÝÅÍ ÍÏÖÅÔ ÓÔÁÔØ ÐÒÉÞÉÎÏÊ ÕÐÌÏÝÅÎÉÑ ÓÔÏÐÙ. ÷ ÔÁËÉÈ ÓÌÕÞÁÑÈ ÏÂÑÚÁÔÅÌØÎÏ ÐÒÏ×ÏÄÉÔÓÑ ÒÅÐÏÚÉÃÉÑ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ.
ðÒÉ ÎÅÄÏÓÔÁÔÏÞÎÏÊ ÉÎÆÏÒÍÁÔÉ×ÎÏÓÔÉ ÒÅÎÔÇÅÎÏ×ÓËÉÈ ÓÎÉÍËÏ× ÒÅÂÅÎËÁ ÎÁÐÒÁ×ÌÑÀÔ ÎÁ íòô ÉÌÉ ëô ÐÑÔÏÞÎÏÊ ËÏÓÔÉ. äÁÌØÎÅÊÛÕÀ ÔÁËÔÉËÕ ÌÅÞÅÎÉÑ ×ÙÂÉÒÁÀÔ Ó ÕÞÅÔÏÍ ÓÏÓÔÏÑÎÉÑ ÏÔÌÏÍËÏ×, ×ÙÑ×ÌÅÎÎÏÇÏ × ÈÏÄÅ ÉÓÓÌÅÄÏ×ÁÎÉÑ. ÷Ï ×ÓÅÈ ÓÌÕÞÁÑÈ Ë ÐÅÒÅÌÏÍÁÍ ÐÑÔËÉ ÓÌÅÄÕÅÔ ÏÔÎÏÓÉÔØÓÑ Ó ÐÏ×ÙÛÅÎÎÙÍ ×ÎÉÍÁÎÉÅÍ, ÐÏÓËÏÌØËÕ ÎÅÐÒÁ×ÉÌØÎÏÅ ÓÒÁÝÅÎÉÅ ÜÔÏÊ ËÏÓÔÉ ÍÏÖÅÔ ÓÔÁÔØ ÐÒÉÞÉÎÏÊ ÓÅÒØÅÚÎÙÈ ÎÅÂÌÁÇÏÐÒÉÑÔÎÙÈ ÐÏÓÌÅÄÓÔ×ÉÊ: ÚÁÔÒÕÄÎÅÎÉÑ ÏÐÏÒÙ É ÐÏÓÔÏÑÎÎÙÈ ÂÏÌÅÊ ÐÒÉ ÈÏÄØÂÅ.
ìÅÞÅÎÉÅ ÐÅÒÅÌÏÍÏ× ÐÑÔËÉ ÂÅÚ ÓÍÅÝÅÎÉÑ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ × ÔÒÁ×ÍÐÕÎËÔÅ. îÁ ÎÏÇÕ ÎÁËÌÁÄÙ×ÁÀÔ ÌÏÎÇÅÔ Ó ÔÝÁÔÅÌØÎÏ ÓÍÏÄÅÌÉÒÏ×ÁÎÎÙÍ Ó×ÏÄÏÍ ÓÔÏÐÙ. óÐÕÓÔÑ 3-4 ÄÎÑ ÇÉÐÓ ÃÉÒËÕÌÉÒÕÀÔ. õ ÄÅÔÅÊ ÄÏ 8-10 ÌÅÔ ÆÉËÓÁÃÉÑ ÐÒÏÄÏÌÖÁÅÔÓÑ 3 ÎÅÄÅÌÉ, Õ ÐÁÃÉÅÎÔÏ× ÓÔÁÒÛÅÇÏ ×ÏÚÒÁÓÔÁ – 4-5 ÎÅÄÅÌØ. ðÏÔÏÍ ÂÏÌØÎÏÊ × ÔÅÞÅÎÉÅ ÐÏÌÕÇÏÄÁ ÄÏÌÖÅÎ ÐÏÌØÚÏ×ÁÔØÓÑ ÓÐÅÃÉÁÌØÎÙÍÉ ÏÒÔÏÐÅÄÉÞÅÓËÉÍÉ ÓÔÅÌØËÁÍÉ-ÓÕÐÉÎÁÔÏÒÁÍÉ.
ðÒÉ ÓÍÅÝÅÎÉÉ ÆÒÁÇÍÅÎÔÏ× ÐÏËÁÚÁÎÁ ÇÏÓÐÉÔÁÌÉÚÁÃÉÑ × ÄÅÔÓËÏÅ ÔÒÁ×ÍÁÔÏÌÏÇÉÞÅÓËÏÅ ÏÔÄÅÌÅÎÉÅ. óÒÁÚÕ ÐÏÓÌÅ ÐÏÓÔÕÐÌÅÎÉÑ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ ÒÅÐÏÚÉÃÉÑ ÐÏÄ ÎÁÒËÏÚÏÍ. ðÒÉ ÓÁÍÙÈ ÒÁÓÐÒÏÓÔÒÁÎÅÎÎÙÈ ÐÏÐÅÒÅÞÎÙÈ ÐÅÒÅÌÏÍÁÈ ÓÏÐÏÓÔÁ×ÌÅÎÉÅ ÆÒÁÇÍÅÎÔÏ× ÐÒÏÉÚ×ÏÄÉÔÓÑ × ÐÏÌÏÖÅÎÉÉ ÐÁÃÉÅÎÔÁ ÎÁ ÓÐÉÎÅ. ôÒÁ×ÍÁÔÏÌÏÇ ÔÑÎÅÔ ÐÑÔÏÞÎÙÊ ÂÕÇÏÒ ×ÎÉÚ É ÏÄÎÏ×ÒÅÍÅÎÎÏ ÒÁÚÇÉÂÁÅÔ ÓÔÏÐÕ. úÁÔÅÍ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÄÏ ÓÒÅÄÎÅÊ ÔÒÅÔÉ ÂÅÄÒÁ. óÔÏÐÁ ÐÒÉ ÜÔÏÍ ÓÏÇÎÕÔÁ, ÎÏÇÁ ÔÏÖÅ ÓÏÇÎÕÔÁ × ËÏÌÅÎÎÏÍ ÓÕÓÔÁ×Å ÐÏÄ ÐÒÑÍÙÍ ÕÇÌÏÍ. þÅÒÅÚ 2 ÎÅÄÅÌÉ ÐÅÒ×ÙÊ ÇÉÐÓ ÚÁÍÅÎÑÀÔ ÇÉÐÓÏ×ÙÍ ÓÁÐÏÖËÏÍ, ÓÔÏÐÕ ÐÅÒÅ×ÏÄÑÔ × ÆÉÚÉÏÌÏÇÉÞÅÓËÏÅ ÐÏÌÏÖÅÎÉÅ. ïÂÝÉÊ ÓÒÏË ÆÉËÓÁÃÉÉ – 6-7 ÎÅÄÅÌØ.
ðÅÒÅÌÏÍ ÔÁÒÁÎÎÏÊ ËÏÓÔÉ.
ìÅÞÅÎÉÅ
äÉÁÇÎÏÚ ÐÏÄÔ×ÅÒÖÄÁÀÔ Ó ÕÞÅÔÏÍ ÄÁÎÎÙÈ ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ ÓÔÏÐÙ. ÷ ÓÏÍÎÉÔÅÌØÎÙÈ ÓÌÕÞÁÑÈ ÎÁÐÒÁ×ÌÑÀÔ ÒÅÂÅÎËÁ ÎÁ ëô ÉÌÉ íòô ÓÔÏÐÙ.
åÓÌÉ ÓÍÅÝÅÎÉÅ ÏÔÓÕÔÓÔ×ÕÅÔ, ÌÅÞÅÎÉÅ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ × ÔÒÁ×ÍÐÕÎËÔÅ. îÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ, ÓÐÕÓÔÑ 4-6 ÄÎÅÊ ÐÏ×ÑÚËÕ ÃÉÒËÕÌÉÒÕÀÔ. éÍÍÏÂÉÌÉÚÁÃÉÑ ÐÒÏÄÏÌÖÁÅÔÓÑ 6 ÎÅÄÅÌØ, ÐÏÔÏÍ × ÔÅÞÅÎÉÅ ÐÏÌÕÇÏÄÁ ÎÅÏÂÈÏÄÉÍÏ ÐÏÌØÚÏ×ÁÔØÓÑ ÓÕÐÉÎÁÔÏÒÏÍ. óÍÅÝÅÎÉÅ ÏÔÌÏÍËÏ× – ÐÏËÁÚÁÎÉÅ ÄÌÑ ÇÏÓÐÉÔÁÌÉÚÁÃÉÉ. ÷ÐÒÁ×ÌÅÎÉÅ ×ÙÐÏÌÎÑÀÔ ÐÏÄ ÎÁÒËÏÚÏÍ, ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓÏ×ÙÊ ÓÁÐÏÖÏË. ðÏÓÌÅ ÓÐÁÄÁÎÉÑ ÏÔÅËÁ ÇÉÐÓ ÃÉÒËÕÌÉÒÕÀÔ. æÉËÓÁÃÉÑ ÐÒÏ×ÏÄÉÔÓÑ 6-8 ÎÅÄ.
ðÅÒÅÌÏÍÙ ËÏÓÔÅÊ ÐÌÀÓÎÙ
ìÅÞÅÎÉÅ
ôÏÞÎÏÅ ÏÐÒÅÄÅÌÅÎÉÅ ÍÅÓÔÁ ÐÏ×ÒÅÖÄÅÎÉÑ ÂÅÚ ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ ÚÁÔÒÕÄÎÅÎÏ, ÐÏÓËÏÌØËÕ ÂÏÌØ ÎÏÓÉÔ ÒÁÚÌÉÔÏÊ ÈÁÒÁËÔÅÒ. òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÓÔÏÐÙ ÏÂÙÞÎÏ ÐÏÍÏÇÁÅÔ ÐÏÌÕÞÉÔØ ×ÓÀ ÎÅÏÂÈÏÄÉÍÕÀ ÉÎÆÏÒÍÁÃÉÀ ËÁÓÁÔÅÌØÎÏ ÕÒÏ×ÎÑ É ÈÁÒÁËÔÅÒÁ ÐÅÒÅÌÏÍÁ. íòô É ëô ÓÔÏÐÙ ÔÒÅÂÕÀÔÓÑ ËÒÁÊÎÅ ÒÅÄËÏ.
ìÅÞÅÎÉÅ ÐÏ×ÒÅÖÄÅÎÉÊ ÂÅÚ ÓÍÅÝÅÎÉÑ, Á ÔÁËÖÅ ÓÏ ÓÍÅÝÅÎÉÅÍ ÍÅÎÅÅ ½ ÄÉÁÍÅÔÒÁ ËÏÓÔÉ ÐÒÏ×ÏÄÑÔ ÁÍÂÕÌÁÔÏÒÎÏ. îÁËÌÁÄÙ×ÁÀÔ ÌÏÎÇÅÔÕ, ÓÐÕÓÔÑ 5-7 ÄÎÅÊ ×ÙÐÏÌÎÑÀÔ ÃÉÒËÕÌÑÃÉÀ ÇÉÐÓÁ. õ ÄÅÔÅÊ ÄÏ 8-10 ÌÅÔ ÆÉËÓÁÃÉÀ ÏÓÕÝÅÓÔ×ÌÑÀÔ 3 ÎÅÄÅÌÉ, Õ ÐÁÃÉÅÎÔÏ× ÓÔÁÒÛÅÇÏ ×ÏÚÒÁÓÔÁ – 4 ÎÅÄÅÌÉ. îÁÓÔÕÐÁÔØ ÎÁ ÎÏÇÕ ÏÂÙÞÎÏ ÒÁÚÒÅÛÁÀÔ ÓÐÕÓÔÑ 10-12 ÄÎÅÊ ÐÏÓÌÅ ÔÒÁ×ÍÙ.
õÇÌÏ×ÏÅ ÓÍÅÝÅÎÉÅ É ÓÍÅÝÅÎÉÅ ÂÏÌÅÅ, ÞÅÍ ÎÁ ½ ÐÏÐÅÒÅÞÎÉËÁ ËÏÓÔÉ – ÐÏËÁÚÁÎÉÅ Ë ÇÏÓÐÉÔÁÌÉÚÁÃÉÉ. òÅÐÏÚÉÃÉÀ ÏÓÕÝÅÓÔ×ÌÑÀÔ ÐÏÄ ÎÁÒËÏÚÏÍ. òÅÂÅÎËÁ ÕËÌÁÄÙ×ÁÀÔ ÎÁ ÓÐÉÎÕ. ðÏÍÏÝÎÉË ÏÄÎÏÊ ÒÕËÏÊ ÐÒÉÖÉÍÁÅÔ ÇÏÌÅÎØ, Á ×ÔÏÒÏÊ ÕÄÅÒÖÉ×ÁÅÔ ÐÑÔËÕ. ôÒÁ×ÍÁÔÏÌÏÇ ÏÓÕÝÅÓÔ×ÌÑÅÔ ×ÙÔÑÖÅÎÉÅ ÚÁ ÐÁÌÅÃ, ÓÏÏÔ×ÅÔÓÔ×ÕÀÝÉÊ ÐÏ×ÒÅÖÄÅÎÎÏÊ ËÏÓÔÉ. ïÄÎÏ×ÒÅÍÅÎÎÏ ÏÎ ÎÁÄÁ×ÌÉ×ÁÅÔ ÄÒÕÇÏÊ ÒÕËÏÊ ÎÁ ÏÂÌÁÓÔØ ÐÅÒÅÌÏÍÁ, ÕÓÔÒÁÎÑÑ ÕÇÌÏ×ÏÅ ÓÍÅÝÅÎÉÅ, Á ÔÁËÖÅ ÓÍÅÝÅÎÉÅ ÐÏ ÛÉÒÉÎÅ. úÁÔÅÍ, ËÁË É × ÐÒÅÄÙÄÕÝÅÍ ÓÌÕÞÁÅ, ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ, Á ÞÅÒÅÚ 5-7 ÄÎÅÊ ÐÒÏ×ÏÄÑÔ ÃÉÒËÕÌÑÃÉÀ ÐÏ×ÑÚËÉ. óÒÏË ÆÉËÓÁÃÉÉ – 5-6 ÎÅÄÅÌØ. îÁ ÎÏÇÕ ÒÁÚÒÅÛÁÀÔ ÏÐÉÒÁÔØÓÑ Ó 15-18 ÄÎÑ. ðÏÓÌÅ ÓÎÑÔÉÑ ÐÏ×ÑÚËÉ × ÔÅÞÅÎÉÅ ÐÏÌÕÇÏÄÁ ÎÅÏÂÈÏÄÉÍÏ ÐÏÌØÚÏ×ÁÔØÓÑ ÓÕÐÉÎÁÔÏÒÏÍ.
ïÐÅÒÁÔÉ×ÎÏÅ ×ÍÅÛÁÔÅÌØÓÔ×Ï ÔÒÅÂÕÅÔÓÑ ËÒÁÊÎÅ ÒÅÄËÏ: ÐÒÉ ÏÔËÒÙÔÙÈ ÐÏ×ÒÅÖÄÅÎÉÑÈ, ÕÝÅÍÌÅÎÉÉ ÍÑÇËÉÈ ÔËÁÎÅÊ ÍÅÖÄÕ ÏÔÌÏÍËÁÍÉ É ÎÅ×ÏÚÍÏÖÎÏÓÔÉ ÕÄÅÒÖÁÎÉÑ ÆÒÁÇÍÅÎÔÏ× × ÐÒÁ×ÉÌØÎÏÍ ÐÏÌÏÖÅÎÉÉ. èÉÒÕÒÇÉÞÅÓËÕÀ ÏÐÅÒÁÃÉÀ ÐÒÏ×ÏÄÑÔ ÐÏÄ ÎÁÒËÏÚÏÍ. íÅÔÁÌÌÏËÏÎÓÔÒÕËÃÉÉ ÏÂÙÞÎÏ ÎÅ ÉÓÐÏÌØÚÕÀÔ. ïÔÌÏÍËÉ ÌÉÂÏ ÓÛÉ×ÁÀÔ ÍÅÖÄÕ ÓÏÂÏÊ, ÌÉÂÏ ÆÉËÓÉÒÕÀÔ ÓÐÉÃÅÊ. äÁÌØÎÅÊÛÅÅ ÌÅÞÅÎÉÅ – ËÁË ÐÒÉ ÐÏ×ÒÅÖÄÅÎÉÑÈ ÓÏ ÓÍÅÝÅÎÉÅÍ.
ðÅÒÅÌÏÍÙ ÐÁÌØÃÅ× ÓÔÏÐÙ
ìÅÞÅÎÉÅ
äÉÁÇÎÏÚ ÐÏÍÏÇÁÅÔ ÕÓÔÁÎÏ×ÉÔØ ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ.
ìÅÞÅÎÉÅ ÐÒÏ×ÏÄÑÔ × ÔÒÁ×ÍÐÕÎËÔÅ. åÓÌÉ ÓÍÅÝÅÎÉÑ ÎÅÔ, ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 7-10 ÄÎÅÊ. ïÇÒÁÎÉÞÉ×ÁÔØÓÑ ÌÅÊËÏÐÌÁÓÔÙÒÎÏÊ ÐÏ×ÑÚËÏÊ ÎÅ ÒÅËÏÍÅÎÄÕÅÔÓÑ – ÏÎÁ ÐÒÏ×ÏÃÉÒÕÅÔ ÏÔÅË É ÍÁÌÏÜÆÆÅËÔÉ×ÎÁ Õ ÐÏÄ×ÉÖÎÙÈ ÄÅÔÅÊ. ðÒÉ ÐÅÒÅÌÏÍÁÈ É ÜÐÉÆÉÚÅÏÌÉÚÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ ×ÙÐÏÌÎÑÀÔ ÒÅÐÏÚÉÃÉÀ ÐÏÄ ÍÅÓÔÎÙÍ ÏÂÅÚÂÏÌÉ×ÁÎÉÅÍ. åÓÌÉ ÆÒÁÇÍÅÎÔÙ ÎÅ×ÏÚÍÏÖÎÏ ÎÁÄÅÖÎÏ ÆÉËÓÉÒÏ×ÁÔØ ÇÉÐÓÏÍ, ÏÓÕÝÅÓÔ×ÌÑÀÔ ÞÒÅÓËÏÖÎÕÀ ÆÉËÓÁÃÉÀ ÓÐÉÃÅÊ ÉÌÉ ÉÎßÅËÃÉÏÎÎÏÊ ÉÇÌÏÊ.
äÌÑ ÆÉËÓÁÃÉÉ ÏÔÌÏÍËÏ× ÏÓÎÏ×ÎÏÊ ÆÁÌÁÎÇÉ ÐÁÌÅà ÓÇÉÂÁÀÔ, ÐÏÜÔÏÍÕ ÄÏ ÕÄÁÌÅÎÉÑ ÓÐÉÃÙ ÏÎ ÎÁÈÏÄÉÔÓÑ × ÓÏÇÎÕÔÏÍ ÐÏÌÏÖÅÎÉÉ. ïÓÔÅÏÓÉÎÔÅÚ ÓÒÅÄÎÅÊ É ÎÏÇÔÅ×ÏÊ ÆÁÌÁÎÇÉ ÏÓÕÝÅÓÔ×ÌÑÀÔ × ÐÏÌÏÖÅÎÉÉ ÒÁÚÇÉÂÁÎÉÑ. úÁÔÅÍ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ, ÓÐÉÃÕ ÎÁËÒÙ×ÁÀÔ ÓÔÅÒÉÌØÎÏÊ ÓÁÌÆÅÔËÏÊ É ÐÒÏ×ÏÄÑÔ ÐÅÒÅ×ÑÚËÉ ÞÅÒÅÚ 1-2 ÄÎÑ. óÐÕÓÔÑ 12-15 ÄÎÅÊ ÎÁÐÒÁ×ÌÑÀÔ ÒÅÂÅÎËÁ ÎÁ ËÏÎÔÒÏÌØÎÙÊ ÓÎÉÍÏË. ðÒÉ ×ÙÑ×ÌÅÎÉÉ ÐÒÉÚÎÁËÏ× ÏÂÒÁÚÏ×ÁÎÉÑ ËÏÓÔÎÏÊ ÍÏÚÏÌÉ ÓÐÉÃÕ ÕÄÁÌÑÀÔ.
ïÂÝÉÊ ÐÏÄÈÏÄ Ë ÌÅÞÅÎÉÀ ÐÅÒÅÌÏÍÏ× ËÏÓÔÅÊ ÓÔÏÐÙ É ÐÁÌØÃÅ× Õ ÄÅÔÅÊ:
ðÒÉ ÐÅÒÅÌÏÍÁÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÉÌÉ Ó ÎÅÚÎÁÞÉÔÅÌØÎÙÍ ÓÍÅÝÅÎÉÅÍ ÎÁËÌÁÄÙ×ÁÀÔ ÌÏÎÇÅÔÎÏ-ÃÉÒËÕÌÑÒÎÕÀ ÇÉÐÓÏ×ÕÀ ÐÏ×ÑÚËÕ Ó ÏÂÑÚÁÔÅÌØÎÙÍ ÍÏÄÅÌÉÒÏ×ÁÎÉÅÍ Ó×ÏÄÁ ÓÔÏÐÙ. ìÅÞÅÎÉÅ ÐÒÉ ÐÅÒÅÌÏÍÁÈ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÓÏ ÚÎÁÞÉÔÅÌØÎÙÍ ÓÍÅÝÅÎÉÅÍ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÂÏÌØÛÉÅ ÔÒÕÄÎÏÓÔÉ, ÔÁË ËÁË ÚÁËÒÙÔÁÑ ÒÅÐÏÚÉÃÉÑ ÐÒÁËÔÉÞÅÓËÉ ÎÅ×ÏÚÍÏÖÎÁ ÉÚ-ÚÁ ÎÅÂÏÌØÛÉÈ ÒÁÚÍÅÒÏ× ËÏÓÔÎÙÈ ÏÔÌÏÍËÏ×, Á ÎÅÕÓÔÒÁÎÅÎÎÏÅ ÓÍÅÝÅÎÉÅ ÐÒÉ×ÏÄÉÔ Ë ÉÚÍÅÎÅÎÉÀ ÐÏÈÏÄËÉ, ÂÏÌÑÍ × ÎÏÇÁÈ É ÂÙÓÔÒÏÊ ÕÔÏÍÌÑÅÍÏÓÔÉ ÒÅÂÅÎËÁ. ðÒÉ ÐÅÒÅÌÏÍÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ ÏÔÌÏÍËÏ× ÐÒÏÉÓÈÏÄÉÔ ÉÚÍÅÎÅÎÉÅ ÔÁË ÎÁÚÙ×ÁÅÍÏÇÏ ÕÇÌÁ ÓÕÓÔÁ×ÎÏÊ ÞÁÓÔÉ ÂÕÇÒÁ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ – ÐÑÔÏÞÎÏ-ÔÁÒÁÎÎÏÇÏ ÕÇÌÁ. ÷ ÎÏÒÍÅ ÌÉÎÉÑ, ÓÏÅÄÉÎÑÀÝÁÑ ×ÙÓÛÕÀ ÔÏÞËÕ ÐÅÒÅÄÎÅÇÏ ÕÇÌÁ ÓÕÓÔÁ×Á (ÔÁÒÁÎÎÏ-ÐÑÔÏÞÎÙÊ) Ó ×ÙÓÛÅÊ ÔÏÞËÏÊ ÅÇÏ ÚÁÄÎÅÊ ÓÕÓÔÁ×ÎÏÊ ÐÏ×ÅÒÈÎÏÓÔÉ, É ÌÉÎÉÑ, ÉÄÕÝÁÑ ×ÄÏÌØ ×ÅÒÈÎÅÊ ÐÏ×ÅÒÈÎÏÓÔÉ ÂÕÇÒÁ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ, ÏÂÒÁÚÕÀÔ ÕÇÏÌ × ÐÒÅÄÅÌÁÈ ÏÔ 20 ÄÏ 40. ðÒÉ ÔÑÖÅÌÏÍ ÐÅÒÅÌÏÍÅ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÓÏ ÓÍÅÝÅÎÉÅÍ ÏÔÌÏÍËÏ× ÜÔÏÔ ÕÇÏÌ ÍÏÖÅÔ ÂÙÔØ ÒÁ×ÅÎ ÎÕÌÀ.
÷ Ó×ÑÚÉ Ó ÂÅÚÕÓÐÅÛÎÏÓÔØÀ ÏÄÎÏÍÏÍÅÎÔÎÏÊ ÒÅÐÏÚÉÃÉÉ ÐÒÉ ÐÅÒÅÌÏÍÁÈ ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÓÏ ÓÍÅÝÅÎÉÅÍ ÒÅËÏÍÅÎÄÕÅÔÓÑ ÓËÅÌÅÔÎÏÅ ×ÙÔÑÖÅÎÉÅ ÚÁ ÐÑÔÏÞÎÕÀ ËÏÓÔØ × Ä×ÕÈ ×ÚÁÉÍÎÏ ÐÅÒÐÅÎÄÉËÕÌÑÒÎÙÈ ÎÁÐÒÁ×ÌÅÎÉÑÈ. ðÏÓÌÅ ÓÏÐÏÓÔÁ×ÌÅÎÉÑ ÏÔÌÏÍËÏ× É ÐÏÑ×ÌÅÎÉÑ ÐÅÒ×ÉÞÎÏÊ ËÏÓÔÎÏÊ ÍÏÚÏÌÉ (ÏÒÉÅÎÔÉÒÏ×ÏÞÎÏ ÞÅÒÅÚ 3 ÎÅÄ) ×ÙÔÑÖÅÎÉÅ ÓÎÉÍÁÀÔ É ÎÁËÌÁÄÙ×ÁÀÔ ÌÏÎÇÅÔÎÏ-ÃÉÒËÕÌÑÒÎÕÀ ÇÉÐÓÏ×ÕÀ ÐÏ×ÑÚËÕ ÎÁ ÓÒÏË ÄÏ 2 ÍÅÓ Ó ÐÏÓÌÅÄÕÀÝÉÍ ÎÏÛÅÎÉÅÍ ÓÕÐÉÎÁÔÏÒÏ× × ÔÅÞÅÎÉÅ 1-1,5 ÇÏÄÁ.
ðÒÏÇÎÏÚ É ÐÏÓÌÅÄÓÔ×ÉÑ ÐÒÉ ÐÅÒÅÌÏÍÁÈ ÓÔÏÐÙ Õ ÄÅÔÅÊ
ðÏ×ÒÅÖÄÅÎÉÑ ÐÁÌØÃÅ× É ËÏÓÔÅÊ ÐÌÀÓÎÙ ÂÌÁÇÏÐÒÉÑÔÎÙ ÄÌÑ ÌÅÞÅÎÉÑ É ÐÏÓÌÅÄÕÀÝÅÇÏ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ. ÷ ÂÏÌØÛÉÎÓÔ×Å ÓÌÕÞÁÅ×, ÄÁÖÅ ÐÒÉ ÚÎÁÞÉÔÅÌØÎÏÍ ÉÓÈÏÄÎÏÍ ÓÍÅÝÅÎÉÉ, ÐÏÓÌÅÄÓÔ×ÉÊ ÏÂÙÞÎÏ ÎÅ ÎÁÂÌÀÄÁÅÔÓÑ. ïÄÎÁËÏ × ÐÅÒÉÏÄ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ÐÏÓÌÅ ÐÏÄÏÂÎÙÈ ÔÒÁ×Í ÎÅÏÂÈÏÄÉÍÏ ÎÏÓÉÔØ ÏÒÔÏÐÅÄÉÞÅÓËÉÅ ÓÔÅÌØËÉ É ÚÁÎÉÍÁÔØÓÑ ÌÅÞÅÂÎÏÊ ÆÉÚËÕÌØÔÕÒÏÊ.
ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÉ ÔÁÒÁÎÎÏÊ É ÐÑÔÏÞÎÏÊ ËÏÓÔÉ ÐÒÏÇÎÏÚ ÚÁ×ÉÓÉÔ ÏÔ ÍÎÏÖÅÓÔ×Á ÆÁËÔÏÒÏ×: ÈÁÒÁËÔÅÒÁ ÐÅÒÅÌÏÍÁ, ÏÓÏÂÅÎÎÏÓÔÅÊ ÓÍÅÝÅÎÉÑ ÏÔÌÏÍËÏ×, ÒÅÚÕÌØÔÁÔÏ× ÒÅÐÏÚÉÃÉÉ É Ô.Ä. îÁÉÂÏÌÅÅ ÔÑÖÅÌÙÅ ÐÏÓÌÅÄÓÔ×ÉÑ ÎÁÂÌÀÄÁÀÔÓÑ ÐÒÉ ÍÎÏÇÏÏÓËÏÌØÞÁÔÙÈ ÐÅÒÅÌÏÍÁÈ ÐÑÔËÉ ÓÏ ÓÍÅÝÅÎÉÅÍ. òÅÁÂÉÌÉÔÁÃÉÏÎÎÙÊ ÐÒÏÃÅÓÓ × ÔÁËÉÈ ÓÌÕÞÁÑÈ ÂÏÌÅÅ ÄÌÉÔÅÌØÎÙÊ. ÷ÏÚÍÏÖÎÙ ÂÏÌÉ, ÏÇÒÁÎÉÞÅÎÉÅ ÐÏÄ×ÉÖÎÏÓÔÉ. óÔÅÐÅÎØ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ÆÕÎËÃÉÊ ÉÎÄÉ×ÉÄÕÁÌØÎÁ – ÏÔ ÐÏÌÎÏÇÏ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ÐÒÉ ÏÔÓÕÔÓÔ×ÉÉ ÓÍÅÝÅÎÉÑ ÄÏ ÏÓÔÁÔÏÞÎÙÈ Ñ×ÌÅÎÉÊ ÒÁÚÌÉÞÎÏÊ ÓÔÅÐÅÎÉ ×ÙÒÁÖÅÎÎÏÓÔÉ ÐÒÉ ÎÅËÏÔÏÒÙÈ ÐÅÒÅÌÏÍÁÈ ÓÏ ÓÍÅÝÅÎÉÅÍ.
Источник
