Переломы шейки бедра шины
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Виды переломов
Перелом ТБС – это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
Анатомия.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы.
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии – длинные доски или палки. Если у больного имеется кровотечение – ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Травмы бедренной кости
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС.
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте – в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Вертельные, межвертельные и подвертельные виды
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
Подвертельный перелом.
Деструкция вертлужной впадины
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины – автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Многооскольчатый перелом.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
Травмы в младшей возрастной группе
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Остеосинтез.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
Разновидность остеосинтеза.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости – у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
Особенности пожилого возраста
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
После остеосинтеза у пожилых людей могут развиваться осложнения. Частота несращений переломов с последующей резорбцией шейки бедра и формированием ложного сустава составляет 18-40%. Асептический некроз головки бедренной кости возникает у 17-25% пациентов.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний – тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования – замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой-либо сторонней помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Эндопротезирование как метод лечения
Из-за плохого кровоснабжения и остеопороза у пожилых людей практически все переломы срастаются плохо. Более того, вживление металлических штифтов или пластин активизирует процессы остеолиза – разрушения костной ткани. В результате после внутреннего остеосинтеза состояние многих пациентов лишь усугубляется.
В наши дни наиболее эффективным методом лечения переломов ТБС является эндопротезирование. Замена фрагментов тазобедренного сустава искуственными имплантами обеспечивает ранний подъем с постели, позволяет существенно сократить период реабилитации и восстановить опорную функцию нижней конечности. Это, в свою очередь, дает возможность избежать жизненноопасных осложнений, от которых многие пожилые люди гибнут в первый год после травмы.
Фиксация компонентов протеза с помощью специального цемента обеспечивает их надежное крепление к поверхностям остеопорозных костей.
Как показала практика, тотальное эндопротезирование при переломах шейки бедра дает благоприятные результаты в 90% случаев. Это значит, что полная замена тазобедренного сустава намного эффективней внутреннего и наружного остеосинтеза.
Показания и противопоказания
Замену тазобедренного сустава врачи рекомендуют всем пациентам старше 70 лет с переломами и ложными суставами шейки бедра. Также эндопротезирование выполняют всем больным, у которых развился асептический некроз головки бедренной кости. Плановую замену ТБС могут выполнять пациентам с деформирующими остеоартрозами и коксартрозами III степени. Показанием к операции также являются опухолевые процессы в области тазобедренного сустава.
Противопоказания к эндопротезированию:
- тяжелая сердечная недостаточность и нарушения сердечного ритма;
- хроническая дыхательная недостаточность ІІ-ІІІ степени;
- неспособность человека самостоятельно передвигаться;
- воспалительный процесс в области тазобедренного сустава;
- наличие несанированных очагов хронической инфекции в организме;
- перенесенная в прошлом генерализированная инфекция (сепсис);
- отсутствие костномозгового канала в бедренной кости.
При наличии противопоказаний выполнять операцию по замене тазобедренного сустава опасно. Из-за тяжелых заболеваний сердечно-сосудистой или дыхательной системы больной может попросту не перенести наркоз. Наличие инфекции в суставной полости или в любой другой части тела может привести к развитию гнойно-воспалительных осложнений в послеоперационном периоде. А неспособность пациента передвигаться без сторонней помощи очень сильно затруднит реабилитацию.
Остеосинтез шейки бедра или эндопротезирование?
Длительность реабилитации после внутреннего остеосинтеза составляет в среднем 12 месяцев, после эндопротезирования – 5-6 месяцев. В раннем послеоперационном периоде всем пациентам, которые перенесли операцию на ТБС, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений.
Пациенты после остеосинтеза находятся на постельном режиме в течение первых 3-5 дней. После этого им разрешают двигать конечностью и вставать с постели. Позже больным назначают массаж, физиотерапевтические процедуры, ЛФК, плаванье в бассейне. Физиотерапия при переломах ТБС помогает улучшить кровообращение в области сустава и тем самым ускорить выздоровление. Фиксирующие пластины или штифты удаляют лишь после полного срастания перелома и восстановления функциональной активности сустава. Как правило, это происходит через 12-18 месяцев после хирургического вмешательства.
В случае эндопротезирования восстановительный период длится намного меньше. При помощи медицинского персонала человек может вставать с постели уже на второй день после операции. Вскоре он начинает передвигаться самостоятельно, с помощью костылей или специальных ходунков. Еще через 2-3 месяца он может от них отказаться. При выполнении всех рекомендаций врача и правильной реабилитации больной возвращается к привычному образу жизни уже через полгода.
Источник
Прежде, чем разобрать подробные инструкции, вспомним основные понятия данной темы.
Иммобилизация – это создание неподвижности поврежденной (травмированной) части тела.
Транспортная иммобилизация – временная мера, иммобилизация на время доставки пострадавшего в лечебное учреждение.
Правильная транспортная иммобилизация при переломе бедра имеет важнейшее значение для дальнейшего исхода этой тяжелой травмы. Вспомним, что переломы бедренной кости делят в основном на 2 вида:
- переломы проксимального отдела бедра;
- переломы диафиза бедра.
1-й вид, переломы проксимального отдела (шейки и вертельной области) бедра чаще встречаются у людей пожилого возраста. Причиной обычно является падение набок. При этом происходит удар областью большого вертела, либо резкий поворот бедра наружу или внутрь.
Признаками перелома шейки бедра или вертельной области являются:
- боль в области тазобедренного сустава;
- изменение формы сустава;
- укорочение конечности;
- поворот ноги кнаружи;
- невозможность активно поднять ногу.
2-й вид, перелом диафиза бедра – самый частый вид повреждений бедренной кости. Причины и механизм возникновения:
- прямая травма (падение на наружную поверхность бедра, прямой удар по бедру);
- непрямая травма (падение с высоты с приземлением на выпрямленные ноги, винтовой перелом у лыжников).
Чаще всего переломы бедра сопровождаются значительным смещением костных отломков, обусловленное сокращением прикрепляющихся к бедру мышц.
Признаки перелома бедра:
- боль и патологическая подвижность в месте перелома;
- изменение конфигурации бедра;
- укорочение бедра;
- невозможность активно поднять ногу.
Транспортная иммобилизация при переломе бедра (техника иммобилизации)
При повреждениях в любой области бедра иммобилизацию проводят таким образом, чтобы обеспечить обездвиженность 3-х (трех) суставов:
- тазобедренного:
- коленного;
- голеностопного.
При оказании помощи при переломах и других повреждениях конечностей по назначению врача проводят обезболивание для профилактики болевого шока.
Лучшей стандартной шиной для иммобилизации при повреждении шейки бедра и бедра является шина Дитерихса.
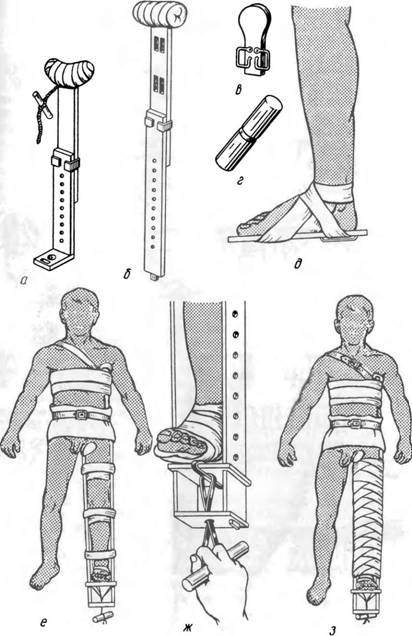
Наложение шины Дитерихса а – медиальная планка шины; б – латеральная планка; в – подошвенная часть шины; г -закрутка; д – фиксация подошвы; е – фиксация шины поясом к туловищу и бедру; укрепление закрутки после вытяжения конечности; з -иммобилизация конечности шиной в законченном виде.
Порядок наложения шины Дитерихса:
- Подготовка шины: раздвигание браншей на такую длину, чтобы наружная половина упиралась костылем в подмышечную впадину, внутренним – в промежность пострадавшего и обе половины выступали за крайподошвы на 10-12 см.
- Фиксация достигнутого положения браншей с помощью шпеньков: шпенек одной половины каждой бранши вставляется в соответствующее отверстие другой половины. Половины шины связываются между собой бинтом на уровне шпенька.
- Прибинтовывание ватно-марлевой прокладки либо толстого слоя ваты к внутренней (медиальной) поверхности обеих половин шины, к промежностному и подмышечному костылям.
- Покрытие толстым слоем ваты голеностопного сустава с последующим прибинтовыванием подошвы к стопе. При этом важно очень прочно зафиксировать пятку, иначе повязка будет сползать, а вытяжение за стопу достигнуто не будет.
- Проведение внутренней (медиальной) и наружной (латеральной) половин шины нижними концами через проволочные скобы деревянной подошвы с прилаживанием к боковым поверхностям туловища и конечности. При этом необходимо дополнительно обернуть шину ватой в области лодыжек, коленного сустава и большого вертела.
- Укладывание по задней поверхности иммобилизируемой площади лестничной или пластмассовой шины. Цель: лучшая иммобилизация, создание некоторого сгибания в коленном суставе, расслабление мышц конечности.
- Прикрепление шины к туловищу специальными лямками, ремнем, тканым материалом, проведенным через щели верхней бранши.
- Осторожным потягиванием за стопу производится вытяжение конечности до тех пор, пока не будет исправлена ось поврежденной поверхности. При этом поперечные перекладины браншей должны упираться в пах и подмышечную впадину. В таком положении стопу фиксируют закруткой к поперечной нижней перекладине.
- Окончательная фиксация шины к туловищу циркулярными ходами бинта. На уровне торса, бедра и голени фиксация должна быть наиболее прочной. При длительной транспортировке (эвакуации) используются гипсовые кольца, изготовляемые из 7-8 слоев гипсового бинта. Всего накладывают 5 колец: 2 – на туловище и 3 – на конечности (как на рисунке в части «ж»).
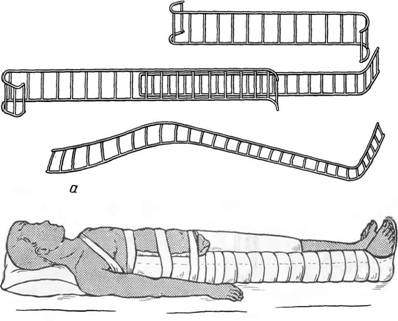
При отсутствии шин Дитерихса лучше воспользоваться лестничными шинами.

Транспортная иммобилизация нижней конечности при повреждении бедра а – сборка лестничной шины; б – наложение шины.
Применение лестничных шин при переломе бедра (техника):
- 2 шины связываются вместе по длине, изгибая нижний конец одной из шин в поперечном направлении на расстоянии 20 см от края. Получится удлиненная шина для наложения по наружной поверхности поврежденной конечности, а также по боковой поверхности туловища до подмышечной впадины.
- 1 шина подготавливается для наложения по внутренней поверхности бедра.
- 1 шина моделируется с углублением для пятки, икроножных мышц, с подстопником и небольшим углом сгибания в коленном суставе.
Пластмассовые шины накладываются аналогичным образом.
Если отсутствуют стандартные шины, транспортная иммобилизация при переломе бедра проводится подручными средствами: рейки, лыжи, пучки хвороста и другие предметы достаточной длины для обездвиживания трех суставов (тазобедренный, коленный, голеностопный).
Еще интересное на сайте:
Источник
