При переломе таранной кости
Что это такое?
Эти переломы возникают вследствие высокоэнергетической травмы, например, в результате ДТП или падения с высоты.
Поскольку таранная кость принимает непосредственное участие в движениях голеностопного сустава, ее перелом неизбежно ведет к значительному ограничению подвижности и функции сустава. Кроме того, при переломах таранной кости могут возникать проблемы с их сращением, что становится причиной серьезных осложнений, в т.ч. хронического болевого синдрома. По этой причине многие переломы таранной кости подлежат хирургическому лечению.
Кратко о анатомии таранной кости
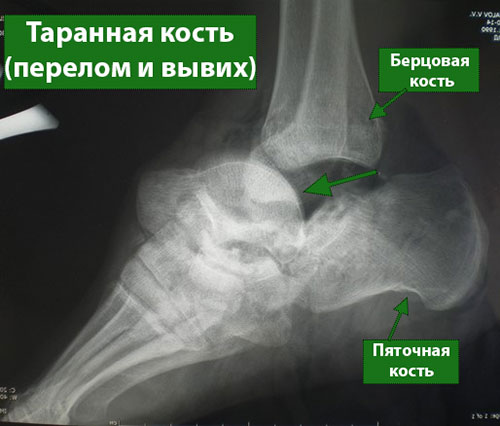
Таранная кость образует нижний отдел голеностопного сустава (верхний его отдел образован большеберцовой и малоберцовой костями). Таранная кость располагается тотчас над пяточной костью, вместе с которой она образует подтаранный сустав, выполняющий весьма важную функцию при ходьбе, особенно по неровной поверхности.
Таранная кость – это основное связующее звено между голенью и стопой, обеспечивающее перераспределение нагрузки на уровне голеностопного сустава. Большая ее часть покрыта суставным хрящом – гладкой белой тканью, покрывающей все участвующие в образовании суставов поверхности костей. Суставной хрящ обеспечивает беспрепятственное скольжение суставных поверхностей друг относительно друга.
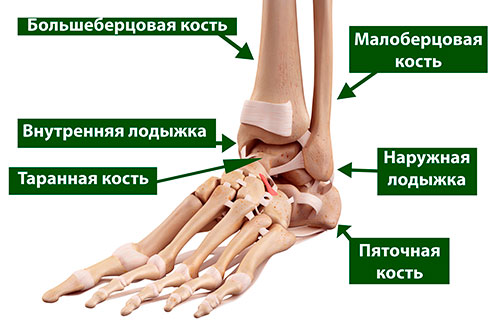
Таранная кость располагается между нижними концами костей голени и пяточной костью
Виды переломов таранной кости
Любая часть таранной кости может подвергаться повреждению. Наиболее часто перелом таранной кости локализуется в средней ее части, называемой «шейкой». Шейка таранной кости разделяет «тело» таранной кости, расположенное под большеберцовой костью, и «головку», расположенную ниже и ближе к середине стопы.
Еще одной частой локализацией переломов таранной кости является ее наружная часть, несколько выстоящая за пределы голеностопного сустава – «латеральный отросток». Переломы латерального отростка обычно возникают при форсированном смещении голеностопного сустава в сторону и часто наблюдаются у сноубордистов.
Переломы нередко классифицируют в соответствии с выраженностью смещения, т.е. в зависимости от того, насколько костные фрагменты сместились относительно своего нормального положения.
Переломы с минимальным смещением или стабильные переломы. При таких переломах смещения практически не бывает. Костные фрагменты сохраняют свое нормальное положение. Смещения при этих переломах не наступает и в процессе лечения, поэтому операция обычно не требуется.
Переломы со смещением. Под этим термином понимаются переломы, при которых костные фрагменты смещаются относительно своего нормального положения. Степень смещения зависит от величины силы, вызвавшей перелом. Переломы со значительным смещением чаще всего являются нестабильными. Нестабильные переломы таранной кости со смещением фрагментов обычно требуют хирургического лечения, целью которого является восстановлением анатомии кости и создание условий для восстановления функции стопы и голеностопного сустава.
Открытые переломы. Это переломы, сопровождающиеся нарушением целостности кожных покровов. Открытые переломы нередко сопровождаются более значительными повреждениями окружающих мышц, сухожилий и связок. Кроме того, при открытых переломах возникает сообщение внутренних сред организма с внешней средой и такие переломы характеризуются высоким риском развития осложнений, в т.ч. инфекционных, и заживают дольше обычного.
Переломы таранной кости часто локализуются в средней ее части – в области «шейки». На данном рисунке схематично представлен перелом шейки таранной кости со смещением.
Причины переломов таранной кости
Большинство переломов таранной кости являются результатом высокоэнергетической травмы, например, вследствие ДТП или падения с высоты. Спортивные травмы, особенно при катании на сноуборде, являются еще одной, однако менее распространенной причиной повреждений таранной кости.
Симптомы перелома таранной кости
Пациенты с переломами таранной кости обычно предъявляют жалобы на:
- Острую боль
- Невозможность опоры на поврежденную стопу
- Выраженный отек, кровоизлияния и болезненность при пальпации
Диагностика переломов таранной кости
Большинство пациентов с переломами таранной кости в связи с тяжестью полученных повреждений доставляются в отделения неотложной помощи или травматологические центры.
Физикальное обследование
Выслушав ваши жалобы и выяснив анамнез травмы и другие важные детали, касающиеся состояния вашего здоровья, врач приступит к тщательному клиническому обследованию:
- Врач осмотрит ваши нижние конечности и стопы на предмет следов получения травмы, тщательно пропальпирует их на предмет выявления участков локальной болезненности
- Оценит характер движений и чувствительности в стопе. К некоторых случаях одновременно с переломами могут возникать и повреждения нервных стволов.
- Врач проверит пульсацию основных артерий стопы с тем, чтобы убедиться, что кровоснабжение стопы и голеностопного сустава не пострадало
- Осмотрит стопу и голеностопный сустав на предмет отека, который порой может быть выражен настолько, что развивается состояние, называемое компартмент-синдромом. Компартмент-синдром может приводить к потере чувствительности и движений в стопе и требует неотложного хирургического лечения.
- Обследует другие участки тела на предмет сопутствующих повреждений, например, нижних конечностей, таза и позвоночника.
Дополнительные методы исследования
Информация, полученная в ходе дополнительных методов исследования, помогает доктору решить, показана вам операция или нет, и используется непосредственно для планирования предстоящей операции.
- Рентгенография. Рентгенография является наиболее распространенным и доступным дополнительным методом исследования костной системы. На рентгенограммах можно увидеть перелом и оценить степень смещения фрагментов (расстояние между отдельными костными фрагментами). Также рентгенография позволяет оценить, сколько этих фрагментов.
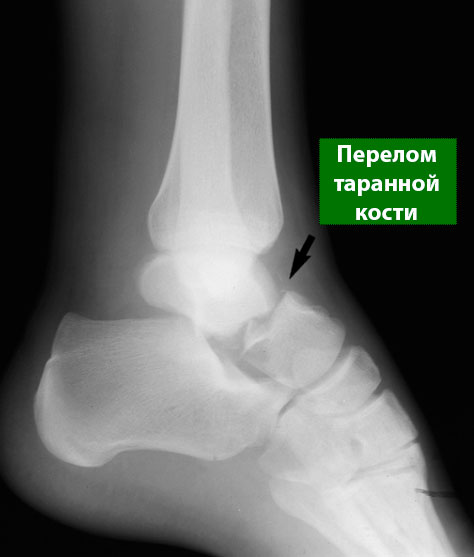
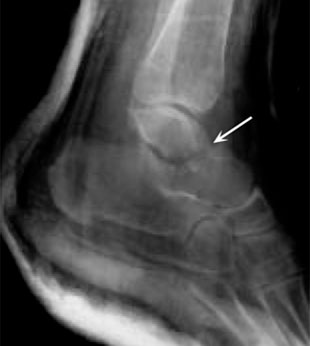
Рентгенограмма при переломе шейки таранной кости.
- Компьютерная томография (КТ). При необходимости в более детальной оценке характера перелома доктор может назначить вам КТ. КТ позволяет получить изображения поперечных срезов различных участков стопы. Она обеспечивает нас более ценной информацией, касающейся тяжести перелома, и позволяет более четко увидеть все линии перелома и границы фрагментов.
Лечение переломов таранной кости
Основным мероприятием первой помощи при переломах таранной кости, как и при любых других травмах голеностопного сустава, является иммобилизация голеностопного сустава жесткой шиной с мягким подкладом, наложенной вдоль подошвенной поверхности стопы и задней поверхности голени до коленного сустава. Придание стопе возвышенного (выше уровня сердца) положения позволит минимизировать отек и болевые ощущения. Специфика дальнейшего лечения зависит от тяжести и характера перелома, поэтому пострадавший должен быть немедленно доставлен в лечебное учреждение.
Консервативное лечение
Консервативное лечение может быть показано только при стабильных переломах, не сопровождающихся смещением фрагментов. При переломах таранной кости ввиду, как правило, высокоэнергетического характера травмы такое бывает редко.
Иммобилизация. Иммобилизация позволит удержать нормальное положение костных фрагментов до тех пор, пока не наступит их сращение. Иммобилизация при переломах таранной кости продолжается от 6 до 8 недель. В течение этого периода вам будет необходимо ограничить или исключить нагрузку на стопу. Делается это с тем, чтобы создать условия для сращения костей без риска того, что в процессе лечения наступит их вторичное смещение.
Реабилитация. По прекращении иммобилизации доктор предложит вам программу реабилитации, которая поможет вам восстановить объем движений и силу стопы и голеностопного сустава.
Хирургическое лечение
При наличии смещения фрагментов добиться наиболее оптимальных результатов и предотвратить риски развития осложнений в будущем позволяет только внутренняя их стабилизация.
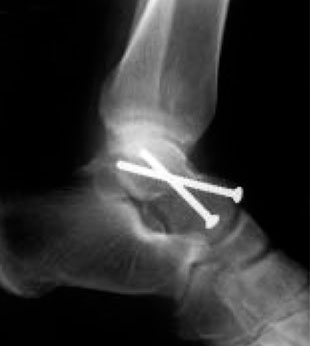
Открытая репозиция и внутренняя фиксация. В ходе этой операции костные фрагменты сначала возвращаются в свое нормальное анатомическое положение, а затем фиксируются специальными винтами или металлическими пластинками и винтами.

(Слева) На рентгенограмме представлен перелом таранной кости. (Справа) Костные фрагменты были фиксированы винтами.
Восстановительный период
Костная ткань обладает весьма значительным регенеративным потенциалом. Однако, чем тяжелее повреждение, тем дольше может продолжаться период заживления. После операции в зависимости от характера повреждения и предполагаемых регенеративных возможностей ваши стопа и голеностопный сустав будут обездвижены на протяжении 2-8 недель. В процессе лечения ваш лечащий врач скорее всего несколько раз назначит вам контрольную рентгенографию с тем, чтобы убедиться, что процесс заживления протекает как должно.
Обезболивание
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это неотъемлемая часть процесса заживления. Врач и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и тем самым ускорить процесс вашего восстановления.
Раннее начало движений
Многие специалисты рекомендует начинать движения в стопе и голеностопном суставе как можно раньше и руководствоваться при этом испытываемыми вами болевыми ощущениями. Пациентам, перенесшим хирургическое вмешательство, движения обычно рекомендуют начинать после заживления раны. При консервативном лечении восстановление движений в стопе и голеностопном суставе обычно начинаются по прекращении иммобилизации.
Физиотерапия
Занятия лечебной физкультурой направлены на восстановление движений в стопе и голеностопном суставе и укрепление окружающих мышц.
Нагрузка
Первое время, когда вам будет разрешена нагрузка, вам может понадобиться трость или специальный ботинок. Скорее всего вы не сможете полноценно опираться на стопу еще в течение 2-3 месяцев. При слишком раннем начале нагрузки может наступить вторичное смещение фрагментов, поэтому настоятельно советуем вам следовать рекомендациям вашего лечащего врача. По мере заживления перелома и купирования болевых ощущений вы сможете в большей степени нагружать травмированную стопу.
Осложнения после переломов таранной кости
Аваскулярный некроз (АВН)
При нестабильных переломах в момент травмы может произойти нарушение кровоснабжения таранной кости. Иногда в последующем кровообращение быстро восстанавливается и начинаются нормальные процессы сращения перелома, однако в других случаях костные клетки в отсутствие кровоснабжения начинают гибнуть, что ведет к постепенному и весьма сложно поддающемуся лечению коллапсу кости. Такое состояние носит название аваскулярного некроза (АВН) или остеонекроза с коллапсом кости.
По мере утраты костной массы начинается страдать и покрывающий кость суставной хрящ. В этих условиях суставная поверхность перестает быть ровной и гладкой, что ведет к развитию болевого синдрома, дегенеративным изменениям, ограничению движений и нарушению функции. Чем тяжелей перелом таранной кости, тем выше вероятность развития АВН. Даже при адекватном лечении, в т.ч. хирургическом, риска АВН избежать невозможно.
Посттравматический остеоартроз
Посттравматический остеоартроз – это вариант дегенеративного поражения сустава, развивающийся вследствие травмы этого сустава. Даже при нормальном сращении костей хрящ, покрывающий суставные поверхности костей, в полной мере не восстанавливается, что со временем приводит к развитию болевого синдрома и ограничению движений в суставе. Большинство переломов таранной кости приводят к развитию в той или иной мере выраженного остеоартроза голеностопного сустава. В наиболее тяжелых случаях, ограничивающих активность пациентов, может быть показано оперативное лечение, заключающееся в замыкании голеностопного сустава или его эндопротезировании.
Источник
При разрыве слоевища пациент испытывает сильную боль и дискомфорт. Это серьезная травма, требующая правильного лечения и своевременной медицинской помощи. Высокая кость расположена между пяточной, большеберцовой и малоберцовой костями. Он небольшой по размеру, но выполняет важную функцию. К пластине не прикреплены мышцы.
Анатомия таранной кости и локализация
Талус редко получает травмы. Он несет на себе весь вес человека. К нему не прикреплены мышцы, но он необходим для нормального функционирования стопы.
Анатомические особенности строения высокой кости:
- Поверхность покрыта хрящом. Если она повреждена или сломана, возникают серьезные проблемы с подвижностью всей стопы.
- Нарушение кровообращения. Неправильное лечение приводит к длительному сращиванию перелома, что приводит к некрозу мягких тканей.
Крестец состоит из задней части, головки и шкива. Передняя часть соединяется с шиловидным отростком локтевой кости. К основному блоку справа и слева прикреплены лодыжки.
Причины перелома
Перелом пяточной кости стопы возникает по разным причинам. В большинстве случаев это падение с большой высоты. Некоторые пациенты не испытывают тяжелого вывиха осколков. Разрушение часто происходит в результате сильного удара и давления.
У пациента смещение сломанного диафиза, полный вывих. В этом состоянии происходит разрыв внутренней суставной капсулы и задних связок голеностопного сустава. Если стержень кости смещен назад, ахиллово сухожилие сжимается. Кожа сдавливается изнутри, поэтому у пациента возникает риск некроза мягких тканей и ишемии.
По статистике, повреждение диска происходит в результате дорожно-транспортного происшествия. В большинстве случаев дополнительно повреждается поясничный отдел позвоночника. Если перелом открытый, вероятность распространения инфекции увеличивается в несколько раз. Можно выделить и другие частые причины:
- толчок пяткой в прыжке;
- Дорсифлексия с вращением стопы;
- Механическое воздействие тяжелым предметом во время занятий спортом.
Во время катания на сноуборде может произойти поломка диска. Мужчина не носит жесткую обувь, поэтому при падении она не обездвиживает стопу и не может предотвратить повреждение костей.
Поломка диска может быть вызвана спортивной травмой.
Характерные признаки перелома таранной кости
Главный симптом перелома высокой кости – сильная и резкая боль. У пациента есть и другие характерные клинические симптомы:
- сильная опухоль;
- иррадиация боли в голеностопный сустав (неприятные ощущения усиливаются при движении стопы или большого пальца ноги)
- Гематома и визуальное искажение стопы.
Маргинальный перелом пяточной кости не вызывает сильного дискомфорта или боли. Объем движений не нарушен. Пациенты с такими симптомами редко обращаются за помощью к травматологу. При отсутствии лечения патология перерастает в хроническую форму, из-за чего у пациента возникают серьезные осложнения и последствия в виде перелома высокой кости.
При переломе пяточной кости голеностопный сустав начинает быстро опухать.
Виды перелома таранной кости и клинические проявления
Лечение перелома высокой кости назначается в зависимости от выраженности клинической симптоматики, а также вида патологии. Существует следующая классификация:
- Переломы заднего отростка высокой кости. Данная патология возникает в результате разрыва определенного фрагмента большеберцово-предплюсневой коллатеральной связки. В результате удара может деформироваться дельтовидная связка. С этой травмой часто сталкиваются спортсмены, в том числе футболисты. Боль возникает при попытке совершать круговые движения стопой.
- Маргинальный перелом высокой кости. При такой деформации стопы пациент испытывает легкую боль и небольшое ограничение движений. Эта патология возникает из-за инверсии, внешнего вращения и осевых нагрузок. Этот типтравмы часто встречаются у сноубордистов.
- Переломы пяточной кости со смещением отломков. Характерный симптом – положение согнутого большого пальца. При попытке больного пошевелить возникает резкая и сильная боль в области щиколотки. В случае перелома поясничного гребня перелом лечится гипсом или хирургическим вмешательством.
- Переломы шейки пяточной кости. На фото этот вид травм диагностируется в 50% всех случаев. Патология возникает в результате дорожно-транспортного происшествия или падения с большой высоты. Механизм травмы основан на принудительном тыльном сгибании стопы с одновременной нагрузкой на ось диска. В большинстве случаев травма бедра происходит одновременно.
При травмах различной этиологии головка голени может сломаться. Для данной патологии не характерен изолированный вариант. Высокая кость имеет сложную этиологию, поэтому в ее окрестностях много источников крови. В результате врачам сложно выбрать метод лечения, определить степень поражения.
Оказание первой помощи
Первая помощь необходима пациенту с подозрением на перелом высокой кости. Для этого соблюдайте следующие правила и рекомендации:
- Обеспечение полного покоя и ограничение движений. Эти меры помогут предотвратить дальнейшие травмы высокой кости. Если это место небезопасно, пациента следует переместить на носилках.
- Пациенту дают обезболивающие согласно инструкции по применению. Наиболее эффективные препараты – Анальгин, Ибупрофен, Нимесил, Кеторол. Они выпускаются в форме инъекций и таблеток.
- Вызовите скорую.
- Если травма носит закрытый вид, необходимо аккуратно снять обувь и носки. Для иммобилизации костей используется шина или повязка.
- При обнаружении открытых ран обработайте их антисептиком.
- К пораженному месту прикладывают холодный компресс. Важно контролировать время, чтобы не произошло обморожения.
Если скорая помощь не приедет или вызвать ее нет возможности, необходимо самостоятельно доставить пациента в больницу. В противном случае вам могут грозить осложнения, длительное лечение и реабилитация.
К пораженному месту прикладывают холодный компресс.
Диагностика
Помимо общего осмотра пациенту требуется комплексная диагностика. Для более тщательного изучения места перелома делают рентгеновские снимки. Вашему врачу потребуются боковые и передние снимки для подтверждения диагноза. Рентген делает шейку бедра полностью видимой.
Проекция Canale производится в зоне максимального эквинуса. Пронация – 15 градусов, снимок сделан под углом 75 градусов. Если изображение нечеткое или рентгенограмма не может быть сделана, выполняется компьютерная томография.
Для подтверждения диагноза делается рентген голеностопного сустава.
Способы лечения
После того, как пациенту поставят диагноз и проведут обследование, врач назначит соответствующее лечение перелома пяточной кости. Комплексная терапия показана только для скорейшего выздоровления.
Консервативное
Способ зависит от формы и степени тяжести заболевания. Если врач не обнаружил смещения, на ногу накладывается гипсовая повязка или шина. Носить его нужно 3-4 недели. Если костные отломки подвижны, производится закрытая репозиция.
В качестве анестезии используется местная анестезия. Последовательность закрытой репозиции:
- стопа пациента вытянута и резко согнута;
- крепление гипсовым башмаком;
- смена повязки и изменение положения стопы;
- Чтобы кости или их фрагменты правильно зажили, необходимо их жестко зафиксировать в правильном анатомическом положении.
Пациенту нужно будет принимать обезболивающие, чтобы облегчить симптомы. При наличии показаний врач может порекомендовать противовоспалительные препараты.
Если нога сломана без вывиха, будет наложена гипсовая повязка, которую пациенту придется носить в течение 3-4 недель.
Оперативное
Если перелом диска серьезный и врачи не могут выполнить закрытое репозицию перелома, пациентпотребует срочного хирургического вмешательства. Иммобилизация стопы выполняется спицами Киршнера. Операция проводится под рентгенологическим контролем.
Если врач обнаруживает некроз одного из отломков, проводится дополнительный артродез. Это сращение и фиксация соседних костей для получения целостного сустава. После завершения манипуляции делается повязка и обрабатывается каждый шов.
Осложнения
Если вовремя не оказать медицинскую помощь, пациент может столкнуться с серьезными последствиями и осложнениями:
- некроз;
- артроз или артроз лодыжек;
- инфицирование пластины (если есть открытая рана и в нее попали бактерии);
- контрактура голеностопного сустава;
- проблемы с ходьбой, если кости не срослись должным образом.
Чтобы предотвратить перелом, следует соблюдать меры предосторожности при ходьбе. Зимой, когда на дороге гололед, не торопитесь. Во время тренировки Носите защитное снаряжение и жесткую обувь.
УВЧ голеностопного сустава ускорит реабилитацию
Реабилитация
Пациенту потребуется длительный период восстановления и реабилитации после разрушения пластины. Гипс необходимо носить не менее 3 недель. Продолжительность зависит от многих факторов – это тяжесть заболевания, степень перелома. Нося гипс, нельзя давить на травмированную стопу.
При ходьбе рекомендуется использовать костыли или трость. Пациенту проводятся физиотерапевтические процедуры, в которые входят:
- магнитотерапия;
- Электрофорез с использованием лечебных растворов;
- УВЧ;
- парафиновые аппликации.
Все процедуры проводятся в амбулаторных условиях. Физиотерапевтические процедуры рекомендуются после наложения пластыря и продолжаются после его снятия. Помимо основного лечения следует назначить прием мочегонных средств, кальциевых, витаминно-минеральных комплексов.
Самостоятельно подбирать лекарства категорически запрещено. Врач обязательно учтет наличие аллергических реакций, а также сопутствующих заболеваний.
После снятия гипсовой повязки осторожно выполняйте упражнения. Принудительная иммобилизация стопы приводит к ослаблению связочного аппарата. Обездвиженные мышцы нужно осторожно тренировать.
Источник
