Срастется ли кость при переломе метастаз в кости
Здравствуйте! Необходима консультация Тазалова Виталия после получения ХТ. Обращаюсь к Вам, т.к. вы изначально меня консультировали, если необходимо обратиться к кому то другому, подскажите, пожалуйста!
Напомню, пациент моя мама. Возраст 66 лет. Диагноз первоначальный Cr левой молочной железы Т3 N1 M0. В 1993г. была проведена операция с левой стороны, 6 курсов ХТ и 3 курса лучевой. 19 лет безрецидивный период. В октябре 2012г. рецидив – метастазы в костях, произошел патологический перелом левой плечевой кости, с 6 ноября 2012г. рука в гипсе.
Сначала расскажу про наше лечение. В городском диспансере проводить ХТ отказались, мотивируя тем, что метастазы только в костях, а кости ХТ не лечатся.
Один врач посоветовал сделать МРТ грудного отдела позвоночника и органов брюшной полости. 16 декабря сделали МРТ.
Результаты:
МРТ грудного отдела позвоночника от 19.12.2012г.
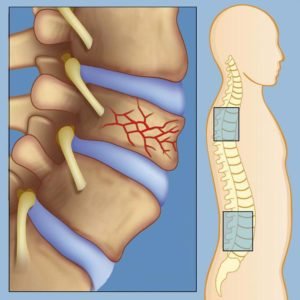
На МРТ-томограммах в саггитальной, аксиальной плоскостях, коронарной плоскостях, Т1, Т2 ВИ – В телах, дужках грудных позвонков определяются множественные участки гетерогенного МР-сигнала, гиперинтенсивного на STIR, Т1 ВИ с признаками деструкции правой дужки и поперечного отростка тела Th11 позвонка с распространением мягкотканного компонента в позвоночный канал, сдавлением дурального мешка, спинного мозга (компонент в спинномозговом канале справа до 0,9 * 0,5 см).
Признаки снижения высоты тела Th 12 грудного позвонка не более ½ (Iст).
Физиологический грудной кифоз выпрямлен. Высота межпозвоночых дисков неравномерно снижена, с признаками дегидратации.
Спондилез с формированием «скобок» на уровне Th7-Th8, Th8-Th9, Th10-Th11.
Признаки увеличения внутригрудных л/у (конгломерат до 4,3*3,3 см), конгломерат увеличенных л/у на уровне Th7-Th10, размерами до 8,1*2,4 см.
Признаки деструкции с мягкотканным компонентом в проекции задних отрезков I, VI ребер, размерами до 3,0см.
Участок гетерогенного МР-сигнала в проекции левой головки плечевой кости, размерами 1,4 и 2,0 см.
Заключение: МРТ-картина mts поражения тел, дужек, остистых отростков грудных позвонков с признаками деструкции правой дужки и поперечного отростка тела Th11 позвонка с распространением мягкотканного компонента в позвоночный канал, сдавлением дурального мешка, спинного мозга. Компрессионный перелом тела Th12 (I ст) не исключается на фоне mts поражения Mts поражение внутригрудных л/у, ребер, головки левой плечевой кости. Диффузные дегенеративные изменения в грудном отделе позвоночника.
От себя добавлю, что компрессионный перелом был в 2001г. в результате падения.
МРТ брюшной полости от 19.12.2012г.
На серии МРТ-сканов органов брюшной полости и забрюшинного пространства в аксиальной проекции, T1, T2 FSat, DWI, OUTPHASE – печень не увеличена в размерах, вертикальный до 13,2 см, структура неоднородная с наличием кисты в VII сегменте – 0,5 см, контуры четкие и ровные. Внутрипеченочные протоки расширены.
Воротная вена – 1,0 см.
Общие печеночный проток 0,4 см., холедох ,35 см. Конкременты в просвете визуализируются. Желчный пузырь не увеличен, размерами 3,9*1,9 см., контуры четкие и ровные, стенки утолщены, содержимое однородное.
Поджелудочная железа не увеличена, структура однородная контуры неровные, бугристые, четкие. Вирсунгов проток не расширен, визуализируется, до 0,1см.
Селезенка не увеличена, размерами – 9,8*4,2см. структура неоднородная за счет наличия кистозного участка – 1,6 см., контуры четкие и ровные.
Почки расположены типично. Паренхима прослеживается на всем протяжении, структура сохранена.
Чашечно-лоханный аппарат дифференцируется с обеих сторон, не расширен.
Паранефральная клетчатка склерозирована.
Надпочечники визуализируются с обеих сторон, без особенностей.
Лимфатические узлы брюшной полости и забрюшинного пространства не визуализируются.
Грыжа передней брюшной стенки – 4,4*1,7 см (в структуре сальник, грыжевые ворота – 1,2 см).
Признаки неоднородности МР-сигнала поясничных позвонков.
Заключение:
МРТ-картина диффузных изменений паренхимы печени и поджелудочной железы. Киста печени, селезенки. Грыжа передней брюшной стенки (содержимое большой сальник). При нативном исследовании объемных образований не выявлено.
После проведения МРТ обратились в местный НИИ онкологии и радиологии. Там в декабре в отделении дневного стационара маме назначили химиотерапию. Провели 4 курса ХТ: 28 декабря 2012г., 18 января 2013г., 08 февраля 2013г., 01 марта 2013г. – доксолек 80мг 1 дн + циклофосфан 800 мг. Дополнительно получали бисфосфонаты : 16 ноября, 07 декабря 2012г. Синдронат (по 1500 мг. в/в, через 21 день), затем 04 января, 01 февраля 2013г. ньюзолен 4,0 мг (через 28 дней), 02 марта 2013г. памидронат 90,0 мг.
Сейчас выписаны с НИИ с рекомендациями: контрольный осмотр через 2 недели у онколога по месту жительства с дальнейшим проведением гормонотерапии в условиях онкологического диспансера.
Что имеем после ХТ:
– 14 марта упали лейкоциты до 2,2
– Низкий гемоглобин после 3 и 4 ХТ
– Давление 90 на 60 – постоянно
– Стоматит – слезла кожица везде во рту и на языке, ополоскали, обрабатывали неделю, сейчас боли прошли во рту
– Тошнит и рвет постоянно,
– Кашель – появился после 3 ХТ
– Тяжело ходить, хотя это наверное связано с общим слабым состоянием организма
– Сильное слюноотделение
– Запор (с октября по февраль была диарея)
– После третьей и четвертой ХТ стало постоянно тошнить, стала болеть брюшная полость, где то с 7 марта перестала есть, т.к. стало болеть горло, гортань, желудок, печень, желчный итд. плюс добавился стоматит, вызывали гастроэнтеролога, назначил кантрикал, квамател, контролок – все системы по 5 дней, стало легче сначала, сегодня опять приступ в брюшной полости, лекарства выписали в капсулах, таблетках, но принимать их не можем, т.к. тошнит и рвет, плюс не ест почти, только кефир по чуть чуть начала пить.
В целом с момента выявления метастаз по настоящее время похудела на 22кг., вся кожа везде висит, кожа очень сухая.
Из плюсов: прошли боли в костях, беспокоят очень редко, хотя на руке все также гипс с ноября месяца, но рука не болит, раньше дотронутся нельзя было, сейчас она с гипсом ходит поворачивает слегка его лежит боку с гипсом
Перед началом ХТ страшно болел позвоночник, около месяца пили трамадол в капсулах три раза в день, потом стало рвать от трамадола.
В субботу 16 марта сделали контроль МРТ грудного отдела позвоночника, плюс МРТ поясничного отдела и КТ органов грудной клетки. МРТ органов брюшной полости делать не стали, т.к. химиотерапевт сказал, что там все чисто можно сделать УЗИ.
Источник
 Метастазы в костях — явление вторичного ракового заболевания, при котором раковые клетки мигрируют в костные ткани и образуют злокачественные опухоли. Метастазирование происходит на поздних стадиях развития рака и сопровождается болью, повышением уровня кальция в плазме крови, нарушением кровотока и переломами.
Метастазы в костях — явление вторичного ракового заболевания, при котором раковые клетки мигрируют в костные ткани и образуют злокачественные опухоли. Метастазирование происходит на поздних стадиях развития рака и сопровождается болью, повышением уровня кальция в плазме крови, нарушением кровотока и переломами.
Причины
Появление mts (метастазов) в костях обусловлено распространением раковых клеток по кровеносным сосудам из первично пораженного органа в костные ткани, развиваясь в злокачественные опухоли. Чаще всего раковые клетки мигрируют из первично пораженных щитовидной, предстательной и молочной желез, легких, почек, а также при Саркомах, лимфомах и лимфоме Ходжкина. Реже встречаются метастазы из шейки матки, яичников, ЖКТ и мягких тканей и очень редко из других органов. Наиболее частую локализацию имеют метастазы в кости с обильным кровоснабжением: кости таза, рук, ног, грудной клетки, позвоночник, череп, костный мозг и в ребрах. Не редко метастазы обнаруживаются в тазобедренном суставе, плечевом и коленном суставах. При раке груди у женщин, при раке щитовидной железы, почек и легких метастазы могут пойти в мечевидный отросток, тело и рукоятку грудины, а также в подвздошную кость, ребра, тазовые, тазобедренные кости и кости плеча.
Опухоли нарушают работу остеобластов и остеокластов — больших многоядерных клеток, ответственных за регуляцию строения и разрушения костных тканей в процессе клеточного обновления.
Хирургическое вмешательство, патологические переломы и прочие осложнения метастазирования могут вызвать хилостаз (застой лимфы), что приводит к отекам. Метастазы в костях могут причинять сильные боли, например, при меланоме позвоночника или опухоли седалищной кости, которая может сдавливать нерв.
Ведущие клиники в Израиле
Симптомы
Основные симптомы вызывают гиперкальциемия, патологические переломы и спинномозговая компрессия. Также отмечается повышенная температура из-за активного метаболического процесса и ускоренного деления клеток.
Гиперкальциемия
У трети пациентов метастазы в костях вызывают гиперкальциемию. Кальций, входящий в состав костей, при эрозии кости высвобождается и попадает в кровь. Гиперкальциемия вызывает ряд симптомов:
Нервная система:
- Нестабильность психики;
- Заторможенность;
- Депрессия;
- Расстройство умственной деятельности.
Сердечно-сосудистая система:
- Понижение давления;
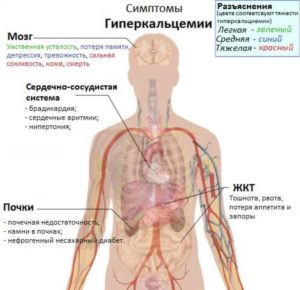
- Аритмия.
ЖКТ:
- Отсутствие аппетита;
- Тошнота;
- Рвота;
- Язвенные образования.
Мочевыделительная система:
- Увеличенное образование мочи;
- Почечная недостаточность;
- Интоксикация.
Патологические переломы
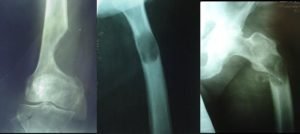
Пораженный метастазами участок кости становится хрупким из-за сбоя в работе остеобластов и остеокластов, что приводит к патологическим переломам. Патологические переломы появляются, если повреждено более половины внешнего костного слоя. Перелом может спровоцировать несильный удар или же очевидная причина может вовсе отсутствовать. От метастатических поражений чаще всего страдают бедренные кости, грудной и поясничный отдел позвоночника.
Спинномозговая компрессия
 До 5% пациентов с mts в позвоночнике подвергаются развитию спинномозговой компрессии, из которых в более половины случаев метастазы обнаруживаются в грудном позвоночном отделе. Разрастающаяся опухоль или обломки кости от перелома могут сдавливать спинной мозг, что приводит к зачастую необратимому параличу, если вовремя не обнаружить нарушение. В случае уже развившегося паралича лишь одному из десяти пациентов удается восстановить двигательную функцию.
До 5% пациентов с mts в позвоночнике подвергаются развитию спинномозговой компрессии, из которых в более половины случаев метастазы обнаруживаются в грудном позвоночном отделе. Разрастающаяся опухоль или обломки кости от перелома могут сдавливать спинной мозг, что приводит к зачастую необратимому параличу, если вовремя не обнаружить нарушение. В случае уже развившегося паралича лишь одному из десяти пациентов удается восстановить двигательную функцию.
Если компрессии способствовало постепенное увеличение опухоли, то признаки сдавливания спинного мозга бывают долго не замечены, в отличие от случая, когда к компрессии приводит сдвинувшийся обломок позвонка.
Виды
Остеобласты и остеокласты — основные клетки, участвующие в нормальном обновлении костных тканей. При метастазах в костях нарушается аллостаз (способность организма реагировать на нетипичные изменения и осуществлять гомеостаз – саморегуляцию), из-за чего клетки начинают работать с патологическим уклоном, организм не справляется с регуляцией клеточных процессов и в костях возникает субтотальное поражение.
Остеобластический
Остеобласты — это строительные клетки скелета, которые заполняют собой пустые участки, производят межклеточное вещество (матрикс) и превращаются в клетки костной ткани (остеоциты). Если из-за метастазов в костях происходит сбой работы остеобластов, то в костях образовываются остеосклеротические очаги (иначе склеротические, т. е. уплотнения) — такие нарушения называются остеобластическими или бластическими, а образование уплотнений остеобластическим процессом.
Остеолитический
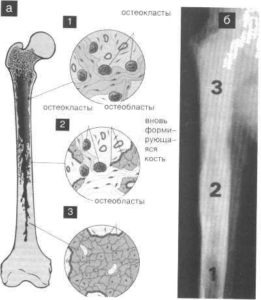 Остеолитическими называют нарушения в костях, при которых происходит деструкция костной ткани. Что это такое? Остеокласты разрушают костную ткань, чтобы дать возможность образоваться новым костным клеткам. Сбой в их работе приводит к неконтролируемому разрушительному процессу, при котором образуются отверстия в костях. Кости становятся хрупкими и ломкими, легко ломаются и трескаются.
Остеолитическими называют нарушения в костях, при которых происходит деструкция костной ткани. Что это такое? Остеокласты разрушают костную ткань, чтобы дать возможность образоваться новым костным клеткам. Сбой в их работе приводит к неконтролируемому разрушительному процессу, при котором образуются отверстия в костях. Кости становятся хрупкими и ломкими, легко ломаются и трескаются.
Редко встречаются метастазы в костях, приведшие к одному единственному типу повреждения и проявление повреждений чаще всего смешанного типа, с признаками как уплотнения тканей на отдельных участках, так и разрушения.
Диагностика
Чтобы проверить наличие метастазов, существует ряд процедур для диагностики на разных стадиях развития заболевания:
- Сцинтиграфия — обследование путем ввода радиоактивных изотопов для получения двумерного изображения, где проявляются пораженные участки, которые выглядят как белые пятна. Помогает узнать о присутствии метастазов на раннем этапе их развития;
- Рентгенография — позволяет выявить характер поражения, заметный только на поздних стадиях;
- Компьютерная или магниторезонансная томография дают трехмерное изображение скелета;
- Биохимическое исследование крови для проверки уровня кальция в плазме крови и диагностики гиперкальциемии;
- Биопсия — позволяет точно определить злокачественность новообразований и поставить окончательный диагноз.
Лечение
Лечение назначается врачом-онкологом на основании данных анализа крови, локализации первичных и вторичных раковых образований, стадии разрушения и разновидности поражения костей (остеобластические и остеолитические лечатся по-разному). Основное направление лечения заключается в устранении тяжелых осложнений для улучшения качества жизни пациента. Если болят позвоночник и кости, то прибегают к обезболиванию. Как лечить метастазы онколог определяет после всех необходимых диагностических процедур.
 Лечение заключается в применении медикаментозных средств, таких как гормональные препараты, бисфосфонаты, препараты для повышения иммунитета и процедуры местного воздействия: облучение и хирургические операции. Чтобы снять боли, назначают обезболивающие. К народным средствам относятся отвары трав, припарки, в том числе народные средства от боли, например, мазь из корня окопника, которой лечат, нанося на больное место.
Лечение заключается в применении медикаментозных средств, таких как гормональные препараты, бисфосфонаты, препараты для повышения иммунитета и процедуры местного воздействия: облучение и хирургические операции. Чтобы снять боли, назначают обезболивающие. К народным средствам относятся отвары трав, припарки, в том числе народные средства от боли, например, мазь из корня окопника, которой лечат, нанося на больное место.
Операция
Оперативное вмешательство производится в случае, если пошли тяжелые осложнения, такие как перелом, спинномозговая компрессия, потеря подвижности конечностей или паралич. Оперативным путем удаляются опухолевидные образования. Если необходимо восстановить структуру костей, устанавливаются поддерживающие штифты и пластины. Операцию показано делать при благоприятной картине заболевания и хорошем общем состоянии пациента. В иной ситуации рекомендуется для поддержки костей использовать приспособления для фиксации.
Для проведения операции остеосинтеза (сращения костей посредством сплавов металла) рекомендуется использовать титан, чтобы избежать металлоза – окисления металла и проникновения его частиц в мышечную ткань. При сильной деформации кости после удаления опухоли в некоторых клиниках пластический хирург проводит пластическую операцию на кость или эндопротезирование суставов.
Химиотерапия
Химиотерапия и лучевая терапия назначаются для уничтожения раковых клеток, предупреждения дальнейшего развития метастазов. Курс химии и облучения подготавливает пациента к операции и поддерживает после нее. Лучевой терапией называется просвечивание ионизирующим излучением, которое разрушает раковые клетки, либо введение препаратов стронций-89 или самарий-153. Постлучевые осложнения требуют реабилитации по окончанию курса.
Лечение бисфосфонатами
 Бисфосфонатные препараты оказывают значительную помощь в замедлении секундарных изменений (вторичных раковых образований) в целом и разрушения костей в частности, подавляя неконтролируемую работу остеобластов и обеспечивая баланс между разрушительным и восстановительным процессом.
Бисфосфонатные препараты оказывают значительную помощь в замедлении секундарных изменений (вторичных раковых образований) в целом и разрушения костей в частности, подавляя неконтролируемую работу остеобластов и обеспечивая баланс между разрушительным и восстановительным процессом.
Хотите получить смету на лечение?
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
К бисфосфонатным препаратам относят:
Бисфосфанаты, содержащие азот:
- Алендронат;
- Памидронат;
- Ибандронат.
Бисфосфанаты, не содержащие азот:
- Тидронат;
- Клодронат;
Лекарства, содержащие азотистые соединения, обладают большим терапевтическим эффектом, нежели бисфосфонаты без азота.
Иммунотерапия
Повышение иммунитета применяется в целях распознавания и борьбы с раковыми клетками. Препараты, повышающие иммунитет, увеличивают количество иммунных антител и повышают их способность распознать и убить раковые клетки.
 Продолжительность жизни при метастазах в костях прямо зависит от расположения очагов, из которых были перенесены раковые клетки. В целом определен временной коридор продолжительности жизни для каждой разновидности ракового заболевания, но этот срок не приговор, т. к. в отдельных случаях ситуация зависит от наличия и степени осложнений и есть возможность остановить разрушительные процессы.
Продолжительность жизни при метастазах в костях прямо зависит от расположения очагов, из которых были перенесены раковые клетки. В целом определен временной коридор продолжительности жизни для каждой разновидности ракового заболевания, но этот срок не приговор, т. к. в отдельных случаях ситуация зависит от наличия и степени осложнений и есть возможность остановить разрушительные процессы.
Также в зависимости от локализации, опухоли в костях могут быть излечимы, поэтому среди пациентов с метастазами встречаются те, кто победил недуг. Вопрос о том, сколько осталось жить, ставится при уже необратимом процессе развития метастатических опухолей, когда разрушение костей непоправимо.
- Рак легких — полгода.
- Рак простаты — от 1 до 3 лет.
- Рак груди — от полутора до двух лет.
- Рак почек — 1 год.
- Рак кожи — полгода.
- Рак печени — от полугода до года.
- Рак предстательной железы — в случае гормонально зависимого заболевания — от 8 месяцев до полутора лет. В иных случаях — около 1 года.
- Миелома (опухоль и клеток плазмы в костном мозге) — от 2 до 3 лет.
- Рак щитовидной железы — 4 года;
Профилактика
Метастазы в кости менее опасны, чем метастазы в органы грудины и брюшной полости. Рекомендуется максимально понизить нагрузку на пораженные участки скелета, в зависимости от расположения метастазов использовать костыли, почаще лежать, носить поддерживающий корсет или головодержатель и не поднимать тяжести. Питание должно включать продукты, полезные для костей и общего иммунитета.
Можно ли вылечить метастазы в костях? Раннее обнаружение метастазов и строгое соблюдение назначенного врачом лечения и рекомендаций повышает шансы победить болезнь и спасти пациенту жизнь.
Анонимные отзывы
Анонимно. У подруги диагностировали сначала рмж, потом литические метастазы. Врач ей сказал, что с мтс живут долго, подруга ездит каждый месяц капать зомету и в целом чувствует себя хорошо.
Анонимно. Мне тоже врач сказал, что выживаемость при мтс в кости выше, чем если бы в органы. Было две химии, сейчас принимаю бисфосфонаты регулярно и продолжаю полноценно жить, поэтому не нужно отчаиваться.
Анонимно. Бабушка с метастазами 10 с половиной лет прожила, но боли были и несколько переломов, она активная, на месте не сидела. От болей принимала морфин.
Источник
Метастазирование раковых клеток в кости и развитие вторичных опухолей, единичных или множественных метастазов происходят сравнительно часто — у каждого 2—5-го больного в течение первых 3 лет, реже через 10, 20 и даже 27 лет после удаления первичной опухоли.
При сборе анамнеза необходимо обращать особое внимание на удаление у больного опухолей и помнить, что метастатическое поражение кости может быть выявлено ранее первичной опухоли у больного любого возраста. Нам пришлось оперировать больного 27 лет с опухолевым поражением VII позвонка, которое оказалось метастазом рака желудка, протекавшим бессимптомно.
По сборным литературным данным, наиболее часто метастазы обнаруживают в позвоночнике (36 %), костях таза и крестца (18 %), бедренной кости (11 %), ребрах (10 %), реже — в черепе (6 %), плечевой кости (4 %), нижней челюсти (3 %), грудине (2,5 %), лопатке, ключице (2 %), еще реже — в костях стопы, большеберцовой кости, кисти, малоберцовой кости, лучевой кости, верхней челюсти, локтевой кости, надколеннике, костях запястья. Злокачественные опухоли различных органов дают метастазы с различной частотой: опухоли молочной железы — 44%, легких и бронхов — 18 %, предстательной железы — 6 %, женских половых органов — 6 %, щитовидной железы — 5 %, желудочно-кишечного тракта — 2,5 %, мочевого пузыря — 2,5 %, почек — 1,6 %, печени и желчных путей — 0,5 %, яичек —0,5 %, опухолей пищевода, кожи, поджелудочной железы, слюнных желез, гортани, костей — в пределах 0,25—0,02 %; метастазируют также разнообразные опухоли — меланома, лимфогранулематоз, хемодектома, хорионэпителиома, лимфома, ретинобластома, нейробластома и т.д.
Группа сотрудников Онкологического научного центра им. Н.Н.Блохина [Комаров И.Г. и др., 1996] представили анализ 645 историй болезней пациентов с метастазами рака из невыявленного первичного очага. Несмотря на появление новых методов обследования больных, выявить первичный опухолевый очаг иногда невозможно (cancer of unknown primary, или CUPсиндром). По данным И.Г.Комарова и др., морфологическое строение метастазов в 21 % случаев составляли аденокарциномы, в 19 % — недифференцированный рак, в 10 % — плоскоклеточный рак, в 9 % — солидный рак, в 8 % — меланома, по 2 % — карциноид и апудома. 77 % больных получали полихимиотерапию, 32 % из них в сочетании с лучевой терапией. При аденокарциноме чаще применялась комбинация адреномицина, винкристина, циклофосфана, при метастазах герминогенных опухолей — циклофосфан, биомицин, платидиам, вепизид, блеомицин.
Общепризнано, что метастазы чаще возникают в костях, богатых сосудами, с развитой капиллярной сетью, медленным кровотоком, с красным костным мозгом (позвоночник, кости таза, ребра, верхний конец бедренной кости и т.д.). Несомненно, для некоторых локализаций рака метастазы чаще возникают в костях определенных регионов, связанных с первичным очагом лимфатическими путями.
Метастазы рака и других злокачественных опухолей в кости, согласно данным различных авторов, встречаются у 3—9 % больных, а возможно и чаще. Наиболее часто в кости метастазируют гипернефрома, рак молочной железы, легких, щитовидной железы, желудка, предстательной железы, меланома и т.п. Метастазы или протекают с микросимптоматикой и «внезапно» проявляются патологическим переломом, или сравнительно рано вызывают сильные, трудно переносимые боли, что резко ухудшает качество жизни больного. Поскольку метастазы в кости сравнительно часто бывают первым проявлением ракового заболевания, необходимо установить диагноз метастатического поражения с помощью сканирования, определить, имеются ли единичные или множественные метастазы, установить локализацию первичной опухоли, а если имеются показания и возможность, начать оперативное лечение с удаления первичной опухоли. До операции с помощью полноценного обследования определяют общий прогноз, целесообразность и эффективность химиотерапии, лучевого, радиоизотопного лечения и ставят задачу перед операцией. Задачи могут быть различными.
При патологических переломах лечебная тактика зависит в первую очередь от нозологической формы опухоли, характера патологического процесса, стадии развития опухоли, от того, первичная ли это опухоль или метастаз.
1. Если перелом наступил на месте одного из множественных метастазов, надежды на излечение и даже длительный срок жизни нет, при этом основной задачей является как можно скорее вернуть больному возможность передвигаться, обслуживать себя. Применяют стабильный остеосинтез отломков, обычно интрамедуллярный с ограниченной резекцией опухоли и применением цемента. Одновременно назначают полихимиои гормонотерапию.
2. При единичном метастазе с возможностью удаления первичной опухоли назначают полихимиотерапию и через 3 нед после организации гематомы выполняют резекцию пораженной кости в пределах здоровых тканей (или удаление всей кости), полноценное замещение дефекта кости одним из видов эндопротезов для диафиза или для суставного конца — тотальный эндопротез сустава с диафизной частью необходимой длины. Удаляют первичную опухоль, назначают целенаправленную химиотерапию. Возможна обратная последовательность — удаление первичной опухоли; за это время на месте перелома гематома прорастает соединительной тканью и при операции хирургу легче ориентироваться. Возможно и одномоментное выполнение обоих оперативных вмешательств.
3. Перелом длинной кости, проходящий через злокачественную первичную опухоль кости — саркому, более не является безусловным показанием к ампутации конечности, как это было еще сравнительно недавно. Если целесообразно сохранить конечность, проводят консервативное лечение перелома и одновременно начинают курс химиотерапии. Нередко перелом происходит во время проводимой химиои лучевой терапии, при этом лечение не прекращают. В период от 3 нед до 2 мес, когда гематома организуется на месте перелома, в зависимости от нозологической формы опухоли, ее чувствительности к химиопрепаратам и другим многочисленным факторам хирург одним блоком с соблюдением всех правил абластики резецирует пораженный участок кости и замещает его эндопротезом, аллогенной костью.
G.Delpine и соавт. (1989) сообщили о 10 больных с переломами, проходившими через саркоматозную опухоль; 7 человек были живы в течение 5— 10 лет без рецидива опухоли и метастазов, функция конечности восстановлена. Этот важнейший вопрос рассматривается в целом ряде статей, но изучен он еще недостаточно.
4. Возможны операции удаления целой плечевой или бедренной кости с замещением эндопротезом.
5. Производят операции экстирпации целой кости без замещения (лопатка, кости предплечья, кисти).
6. При поражении позвонков чаще выполняют ламинэктомию для освобождения спинного мозга от давления и фиксацию этого участка позвоночника металлическими фиксаторами. Нужно помнить, что при внезапном сдавлении спинного мозга и появлении нижней параплегии ламинэктомия считается срочной операцией, она должна производиться как можно раньше: если больной поступает вечером, то ночью ламинэктомию должен выполнять дежурный врач; обязательно кусочек опухоли направляют на микроскопическое исследование.
7. При ограниченном единичном поражении тела позвонка принято производить абластичную спондилэктомию с последующей костной пластикой и фиксацией позвоночника.
Нами оперировано 17 больных с метастазами в позвоночник, грудину, плечевую, бедренную и другие кости. Эти операции, хотя и не спасают больных, но продлевают им жизнь, избавляют от болей, при патологических переломах возвращают больным возможность ходить, предотвращают наступление нижней параплегии и т.д., т.е. улучшают качество жизни.
При патологическом переломе на месте метастаза гипернефромы оперировать в течение первой недели не следует, поскольку в области перелома хирург обнаружит без четких границ гематому и ткань метастаза. Наиболее благоприятное время — 12—14-й день, когда гематома организуется и появляется капсула: метастаз можно удалить по границе организовавшейся гематомы ее капсулы. Удалять метастаз через 4—6 нед после перелома не рекомендуется, так как метастаз и гематома начинают хорошо кровоснабжаться из окружающих тканей и при выделении возникает кровотечение, как это бывает при повреждении метастаза гипернефромы в кость.
Один из наших больных с множественными метастазами гипернефромы и патологическим переломом диафиза бедренной кости после ограниченной резекции концов отломков, электрокоагуляции, интрамедуллярной фиксации массивным титановым штифтом и дополнительной фиксации отломков цементом получил возможность ходить с костылем, жил 14 мес, за неделю до смерти защитил диссертацию на степень доктора наук.
8. Патологические переломы при гигантоклеточной опухоли — остеобластокластоме часто возникают или от небольшой травмы, или в стационаре за несколько дней до операции. Наш опыт позволяет советовать отложить операцию, не делать ее в течение 10—14 дней после перелома, когда в ответ на перелом резко возрастает коагуляция крови. У одного больного накануне операции произошел перелом через опухоль, нижний метафиз бедренной кости. Мы оперировали его на следующий день, т.е. через 17 ч после перелома; в послеоперационном периоде развился тяжелейший флебит с резкой гиперкоагуляцией, резчайшим отеком всей конечности. На лечение флебита понадобилось более 4 мес, сосудистые изменения остались на годы.
9. Патологические переломы при хондросаркоме костей болезни Олье— Маффуччи происходят как в диафизарной, так и в метафизарной областях.
Поскольку переломы чаще возникают при растущем очаге пролиферации хрящевой ткани, приводящей к истончению кортикального слоя кости, что указывает на активный рост диспластического очага и возможность его озлокачествления, следует рекомендовать у взрослых больных сегментарную резекцию диафиза, резекцию суставного конца с замещением дефектов аутокостью на сосудистой ножке, аллокостью, эндопротезами с тотальными протезами суставов, и, наконец, не исключены показания к удалению всей кости с последующим ее замещением эндопротезами.
10. При фиброзной дисплазии в зависимости от формы поражения возможно консервативное лечение перелома, нередко происходящего на месте кисты, особенно часто развивающейся в межвертельной области бедренной кости. У части больных заживление перелома сопровождается обызвествлением гематомы с последующим развитием костной ткани, в этих случаях необходимость в операции отпадает. Если же полость кисты сохранилась, то производят краевую резекцию с удалением всей фиброзной ткани и заполнением дефекта аллокостью или гидроксиапатитом. При переломе диафизарной или метафизарной области возможна операция в первые дни после перелома по методике Зацепина (см. «Фиброзная дисплазия костей»).
11. При переломах по поводу юношеских кист чаще проводят консервативное, а затем хирургическое лечение.
В 1996 г. появилось сообщение нескольких авторов, которые при переломе на уровне кисты применили интрамедуллярное штифтование. У больного не только сросся перелом, но и исчезла киста. Исчезновение или «излечение» кисты путем интрамедуллярного введения штифта патогенетически понятно: штифт, вернее окружающее его капиллярное пространство, дренирует кисту, давление внутри кисты нормализуется — наступает регенерация костной ткани.
В заключение можно сказать, что для решения вопроса о возможности проведения сохранной операции при патологическом переломе, проходящем через злокачественную или доброкачественную опухоль (диспластический процесс), необходима верификация патологического процесса с применением всех известных диагностических методов.
С.Т.Зацепин
Костная патология взрослых
Источник
