Травматология и ортопедия при переломах ноги

Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Переломы костей стопы возникают как в результате прямого повреждения, так и вследствие непрямой травмы (неудачного прыжка, подворачивания стопы, падения). Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.С диагностической целью выполняются рентгенограммы стопы в 2-3-х проекциях. В отношении переломов костей стопы проводится открытая/закрытая репозиция с последующей иммобилизацией сроком до 1,5 мес.
Общие сведения
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.
Анатомия стопы
Стопа состоит из 26 костей, связанных между собой мелкими суставами и большим количеством связок. Выделяют три отдела стопы: предплюсну, плюсну и фаланги пальцев. Предплюсна образована пяточной, таранной, кубовидной, ладьевидной и тремя клиновидными костями.
Проксимально (ближе к центру тела) таранная кость соединяется с костями голени. Дистально (дальше от центра тела) кости предплюсны сочленяются с костями плюсны, которые, в свою очередь, образуют суставы с костями основных фаланг пальцев.
Переломы костей предплюсны
Переломы таранной кости
Таранная кость имеет особенности, отличающие ее от остальных костей стопы. Во-первых, через таранную кость на стопу передается давление всей тяжести человеческого тела. Во-вторых, таранная кость является единственной костью стопы, к которой не прикрепляется ни одна мышца. В-третьих, таранная кость играет значительную роль в формировании сводов стопы.
Переломы таранной кости встречаются в травматологии редко (около 3% от общего числа переломов костей стопы), относятся к группе тяжелых повреждений костей стопы и нередко сочетаются с другими повреждениями (переломами лодыжек, вывихами стопы, переломами других костей стопы). Различают переломы тела, головки, шейки, латерального или заднего края таранной кости.
Переломы таранной кости чаще являются результатом непрямой травмы (подворачивание стопы, прыжок, падение с высоты). Реже причиной повреждения становится сдавление стопы или прямой удар тяжелым предметом.
Симптомы
Пациент жалуется на резкие боли в поврежденной области. Стопа и голеностопный сустав отечны, на коже видны кровоизлияния, преимущественно – в области внутренней лодыжки. При смещении отломков выявляется деформация. Движения в голеностопном суставе практически невозможны из-за боли.
Определяется резкая болезненность при прощупывании на уровне суставной щели, причем при переломах шейки боли сильнее выражены спереди, а при переломах заднего отростка – по задней поверхности кнаружи от ахиллова сухожилия.
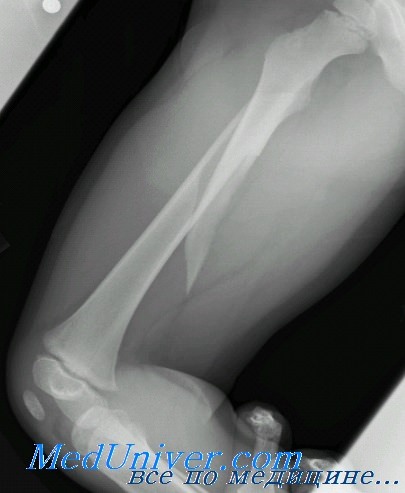
Для подтверждения перелома таранной кости, определения его локализации, выявления характера и степени смещения фрагментов выполняют рентгенографию в 2-х проекциях.
Лечение
При переломе со смещением показана неотложная репозиция отломков. Следует учитывать, что при увеличении давности травмы сопоставление костных фрагментов резко затрудняется или вовсе становится невозможным. Неудача закрытой репозиции является показанием к открытому вправлению или наложению скелетного вытяжения.
При переломах заднего отростка гипс накладывается на 2-3 недели, при остальных переломах таранной кости – на 4-5 недель. С 3-4 недели пациенту рекомендуют вынимать поврежденную ногу из шины и совершать активные движения в голеностопном суставе.
В последующем назначают ЛФК, массаж и физиолечение. Восстановление трудоспособности происходит через 2,5-3 месяца. В течение года после травмы больным рекомендуют ношение супинаторов для предупреждения травматического плоскостопия.
Переломы ладьевидной кости
Эта разновидность переломов костей стопы, как правило, возникает в результате прямой травмы (падение тяжелого предмета на тыл стопы). Реже причиной перелома ладьевидной кости становится ее сдавление между клиновидными костями и головкой таранной кости. Нередко переломы ладьевидной кости сочетаются с другими переломами костей стопы.
Симптомы
Опора на ногу ограничена из-за боли. Выявляются припухлость и кровоизлияния на тыле стопы. Прощупывание ладьевидной кости, поворот стопы кнутри и кнаружи, а также отведение и приведение стопы вызывают резкую болезненность в области перелома. Для подтверждения перелома ладьевидной кости выполняют рентгенографию стопы в 2-х проекциях.
Лечение
При переломах ладьевидной кости без смещения костных фрагментов травматологом накладывается циркулярная гипсовая повязка с тщательно отмоделированными сводами стопы. При переломах со смещением проводится репозиция. Если отломки невозможно отрепонировать или удержать, выполняется открытое вправление. Фиксация гипсовой повязкой осуществляется в течение 4-5 недель.
Переломы кубовидной и клиновидных костей
Причиной травмы обычно становится падение тяжелого предмета на тыл стопы. Мягкие ткани в области повреждения отечны. Выявляется боль при прощупывании, давлении, поворотах стопы кнутри и кнаружи. Для подтверждения этого вида переломов костей стопы большое значение имеет рентгенография. Лечение – циркулярная гипсовая повязка на срок 4-5 недель. В течение года после такого перелома костей стопы пациент должен носить супинатор.
Переломы плюсневых костей
 Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Одиночные переломы плюсневых костей очень редко сопровождаются значительным смещение фрагментов, поскольку оставшиеся целыми кости плюсны выполняют функцию естественной шины, удерживая отломки от смещения.
Симптомы
При одиночных переломах плюсневых костей выявляется локальный отек на тыле и подошве, боль при опоре и прощупывании. Множественные переломы плюсневых костей сопровождаются выраженным отеком всей стопы, кровоизлияниями, болью при пальпации. Опора затруднена или невозможна из-за боли. Возможна деформация стопы. Диагноз подтверждается данными рентгенографии в 2-х проекциях, а при переломах основания костей плюсны – в 3-х проекциях.
Лечение
При переломах костей плюсны без смещения накладывают заднюю гипсовую шину сроком на 3-4 недели. При переломах со смещением проводят закрытое вправление, выполняют открытый остеосинтез или накладывают скелетное вытяжение. Срок фиксации при таких переломах костей стопы удлиняется до 6 недель. Затем пациенту накладывают специальную гипсовую повязку «с каблучком», а в последующем рекомендуют использовать ортопедические вкладки.
Переломы фаланг пальцев стопы
 Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Симптомы
Травмированный палец синюшен, отечен, резко болезненен при движениях, ощупывании и осевой нагрузке. Переломы ногтевой фаланги часто сопровождаются образованием подногтевой гематомы. Для подтверждения переломов фаланг выполняют рентгенограммы в 2-х проекциях.
Лечение
При переломах фаланг пальцев стопы без смещения накладывают заднюю гипсовую шину. При смещении отломков выполняют закрытую репозицию. Костные фрагменты фиксируют спицами. При переломах ногтевой фаланги без смещения возможна иммобилизация с использованием лейкопластырной повязки. Срок фиксации зависит от тяжести перелома и составляет от 4 до 6 недель.
Источник
Тактика при открытых переломах конечности. Принципы лечения
При открытых переломах показано срочное оперативное вмешательство с целью снижения риска нагноения, удаления поврежденных тканей и остановки кровотечения. В отделении неотложной помощи рану защищают стерильным материалом, накладывают тяжесть для уменьшения кровоточивости и иммобилизируют конечность с помощью шины. Проводится профилактика столбняка и воспаления.
Профилактическое назначение антибиотиков показано в первые 24-48 часов после зашивания раны. Используются препараты широкого спектра действия, обычно цефало-спорины первого поколения. При выраженных повреждениях и загрязнении раны добавляются антибактериальные препараты другого спектра действия, например, аминогликозиды.
При III степени тяжести открытых переломов назначаются цефалоспорины третьего поколения, а при повреждениях, угрожаемых по клостридиальной колонизации, так называемых «травмах скотного двора», применяют большие дозы пенициллина.
Как только состояние пациента стабилизируется, выполняется рентгенография поврежденной конечности. Оперативное лечение перелома должно быть гармонично включено в общую схему лечения с учетом всех сопутствующих обстоятельств. Помощь должна оказываться в операционной под общим наркозом или местной анестезией.
Механическое очищение раны предпочтительно выполнить в первые шесть часов после травмы, если реанимация пострадавшего и вмешательства в отношении угрожающих жизни конечности повреждений не занимают большего времени. Длительная задержка первичной хирургической обработки может увеличить риск нагноения. После тщательного удаления всех инородных тел и нежизнеспособных тканей (мышц, фасции, подкожно-жировой клетчатки и костных фрагментов), и обильного промывания раны растворами антисептиков, переходят к следующему этапу оказания помощи — выбору соответствующего способа фиксации перелома.
При внутрисуставных переломах обычно проводят накостный остеосинтез, а при переломах в области диафиза используют интрамедуллярные стержни или наружные фиксаторы. Для плотного прилегания стержней производится рассверливание костномозгового канала большеберцовой и бедренной кости, даже при открытых переломах. При многооскольчатых переломах, когда увеличивается риск выхода мозговой ткани с последующим развитием синдрома системного ответа на воспаление, используются стержни небольшого диаметра без рассверливания, временное применение наружных фиксаторов или развертки с ирригационно-аспирационной системой (RIA), что способствует профилактике жировой эмболии.
После фиксации перелома рану мягких тканей не зашивают, а оставляют под стерильным сохраняющим влагу материалом, так как она требует повторной обработки. Последние рандомизированные исследования показали, что зашивание раны после первичной хирургической обработки может сыграть положительную роль только при условии полноценно выполненного хирургического вмешательства.
Значительно снизить риск воспаления помогает нанесение на обширные и загрязненные раны антибактериального покрытия на основе метилметакрилата. Выраженность повреждений мягких тканей диктует необходимость повторной ревизии в условиях операционной, что должно быть сделано в течение первых 24-48 часов с целью оценки адекватности первичного хирургического вмешательства и дополнительного удаления пораженных тканей, потенциально опасных по бактериальному загрязнению.
Отложенное на 3-4 дня первичное ушивание раны способствует профилактике инфекционных осложнений. Когда состояние раны не вызывает сомнений в том, что ее можно ушить наглухо путем наложения швов или пересадки расщепленных кожных лоскутов, часто возникает необходимость закрытия дефекта мышечными лоскутами, что достигается за счет их локального перемещения или свободной пересадки из отдаленных участков с созданием капиллярных микроанастомозов. При тяжелых открытых переломах для соединения костных фрагментов нередко требуется трансплантация кости.
Остеопластика может быть выполнена только после надежного заживления раны, так как пересадка костной ткани во время первичной хирургической обработки или при отсроченном первичном закрытии дефекта увеличивает риск инфицирования.
– Также рекомендуем “Значение ранней диагностики переломов конечности. Комбинированные переломы”
Оглавление темы “Травмы нижней конечности”:
- Показания к ампутации конечности при травме. Невозможность сохранения конечности
- Реплантация конечности после травмы. Показания, особенности
- Тактика при открытых переломах конечности. Принципы лечения
- Значение ранней диагностики переломов конечности. Комбинированные переломы
- Патофизиология переломов конечности. Биомеханика
- Диагностика перелома нижней конечности. Сбор анамнеза, обследование
- Тактика при переломах таза и вертлужной впадины. Диагностика
- Тактика при повреждениях тазового кольца. Диагностика, лечение
- Тактика при переломах вертлужной впадины. Диагностика, лечение
- Тактика при вывихе бедра. Диагностика, лечение
Источник
Каждый день мы сталкиваемся с различными ситуациями, когда в какой-то момент при внешнем воздействии или физических нагрузках возникает вероятность травмирования. Перелом костей – одна из опасных травм, когда для полного заживления может потребоваться длительное лечение и долгий период реабилитации. Частым диагнозом травматологов является перелом пальцев ноги, так как кости и суставы стопы оказываются наиболее уязвимыми при случайных ударах или неудачных прыжках. По каким внешним признакам и характерным симптомам можно распознать перелом пальца на ноге?

Коротко об анатомии стопы
Стопа – часть опорно-двигательного аппарата человека, наиболее удаленный от туловища отдел нижней конечности, отвечающий за устойчивое положение, равновесие, передвижение тела в пространстве.
Стопа имеет гибкую, эластичную и подвижную сводчатую конструкцию, которая позволяет распределять нагрузку на конечность, приспосабливаться к неровностям, добиваться плавной походки благодаря мощному связочному аппарату. Во взаимодействии с другими частями ноги отвечает за перемещение тела.
Двадцать шесть костей структурно формируют три отдела стопы: предплюсну, плюсну и фаланги (пальцы).

В первый отдел входят семь костей, расположенных в два ряда:
- задний – пяточная и таранная кости,
- передний – ладьевидная, три клиновидные и кубовидная.
Все они соединены между собой суставами, что позволяет человеку сгибать, разгибать и совершать круговые движения стопой.
Второй отдел – плюсна, состоящая из пяти коротких трубчатых костей, находится между предплюсной и пальцами.
Третий отдел – фаланги – трубчатые кости (14 штук), соединенные мышцами и суставами образуют пять пальцев стопы.

При этом, большой палец состоит из двух фаланг, а остальные – из трех. Все они существенно короче по сравнению с пальцами рук, а средняя фаланга мизинца часто неотделима от ногтевой. Фаланги соединены между собой суставами.
Классификация переломов и характерные симптомы
- Переломы пальцев ног в зависимости от причины получения травмы можно разделить на две категории:
- Травматические – механическое повреждение условно здоровой кости (при ушибе, подворачивании стопы).
- Патологические – нарушение прочности костей и их ослабление в связи с заболеваниями, такими как туберкулез, злокачественные опухоли, остеопороз.
По виду и состоянию переломы делятся на:
- Открытые – целостность мягких тканей нарушена костными отломками, сквозь рану просматривается часть кости.
- Закрытые – кожный покров не нарушен, кость не просматривается. Это вид перелома позволяет избежать хирургического вмешательства и дополнительного риска.
- Со смещением – поврежденные кости могут смещаться в сторону, ущемляя расположенные рядом нервы, мышцы или сосуды.
- Без смещения.
- Полные – с разломом кости в одном и более местах.
- Неполные – с образованием трещины в кости.
- Оскольчатые – возникновение осколков при раздроблении кости и попадание их в рану.
Открытые переломы чаще всего сопровождаются смещением костей, при этом повреждается кожный покров, мышцы и сосуды. Осложняются кровотечением.
Оскольчатые переломы чаще возникают при нанесении травмы тупым предметом (камень, молоток, бита). При падении и ушибе осколков обычно не бывает.
Причины переломов пальцев ноги
Ситуаций, в которых есть опасность получить перелом пальцев стопы, множество как в быту, так и во время производственного процесса. К таким случаям относятся: неудачное падение, прыжок с высоты, несоблюдение техники безопасности на производстве и неосторожность при занятиях спортом.

Основные причины получения травмы стопы:
- сильный удар или падение тяжелого предмета на стопу;
- ситуация, когда человек оступился или споткнулся;
- спортивная травма, приводящая к форсированному переразгибанию стопы;
- удар передней частью ноги о твердый предмет (например, мебель, ступенька на лестнице, бордюр на тротуаре).
Признаки перелома пальца на ноге: фаланги или сустава
Симптомы перелома делятся на абсолютные и вероятные.
Вероятные признаки предполагают наличие перелома, абсолютные – доказывают и подтверждают перелом.
| Вероятные признаки перелома | Боль при ощупывании места травмы |
|---|---|
| Увеличение пальца в объеме за счет отека мягких тканей, покраснение | |
| Гематома в месте повреждения | |
| Резкая боль в пальце при движении | |
| Абсолютные признаки перелома | Неестественное положение пальца, изменение его вида |
| Неконтролируемая подвижность поврежденного пальца | |
| Хруст осколков кости при попытке надавить на палец | |
| Кровотечение и свободно просматриваемые концы кости при открытом переломе |
Диагностика при травме стопы
Как определить перелом пальца на ноге? Диагноз устанавливается в медицинском учреждении.

Травматолог опрашивает пострадавшего, проводит визуальный осмотр, определяющий признаки перелома. Врач обязательно направит пациента на рентген, чтобы подтвердить диагноз, увидеть локализацию перелома и возможные смещения отломков кости.
На основе всех полученных данных назначается необходимое лечение.
Оказание первой помощи
При подозрении на перелом травмированный палец и стопа нуждаются в фиксировании в одном положении. По возможности к месту повреждения приложите лед.
При наличии открытой раны, поврежденная конечность забинтовывается стерильной повязкой, чтобы избежать возможного попадания инфекций в кровь. Затем к стопе накладывается шина и крепится с помощью бинта. Такая фиксация стопы поможет избежать дальнейшей травматизации костей и мягких тканей поврежденного участка пальца.
Посмотрите видео, где врач-травматолог дает рекомендации, как нужно действовать сразу после получения травмы, чтобы облегчить состояние пострадавшего и избежать осложнений в дальнейшем:
Методика лечения при разных видах переломов
В зависимости от характера и расположения травмы назначается различное лечение.
- Травма ногтевой фаланги.
Из-под ногтя удаляют скопления крови, фиксируя осколки, прикрепляют с помощью пластыря травмированную фалангу к соседнему пальцу. Полное удаление ногтя требуется в случае, когда гематома под ногтем слишком большая. - Травма средней и основной фаланг.
При отсутствии смещения фаланги иммобилизуются при помощи пластыря от двух до четырех недель для правильного заживления. - Перелом со смещением.
Поврежденный палец вытягивается по оси. При множественном смещении проводится ручная репозиция отломков кости, а затем наложение гипсовой «туфельки» на срок до 3 недель. - При закрытых переломах со смещением, а также оскольчатых переломах.
Отломки костей возвращаются на место закрытым образом. Это кропотливая и сложная работа, которая требует аккуратности для предотвращения неправильного сращения костей и деформации пальца в будущем. - Перелом нескольких пальцев.
Наложение гипсовой пластины – лангеты. - Повреждение большого пальца ноги.
Наложение гипсовой повязки размером от пальцев до колена. При внутрисуставном переломе требуется операция с фиксацией сустава специальными спицами. Гипс накладывается на 6-8 недель. - Открытый перелом.
Сначала проводится восстановление кости из осколков. Затем назначается антибактериальная терапия, которая позволяет избежать заражения вторичными инфекциями, вводится вакцина от столбняка. При необходимости устраняется смещение и искривление, накладывается шина для обеспечения неподвижности до заживления.

Чем опасен перелом пальца на ноге
Нередко после получения травмы пострадавший игнорирует слабые болевые ощущения и не обращается с травмой в медицинские учреждения. Это чревато осложнениями и неприятными последствиями, такими как:
- неправильное сращение поврежденной кости;
- образование костных мозолей, которые замедляют восстановление костей и являются явным косметическим дефектом;
- образование ложного сустава;
- остеомиелит – воспаление кости и костного мозга, связанное с попаданием инфекции при открытом переломе. Патогенные бактерии могут попасть в кровь, а также в саму кость при осколочном переломе. Во избежание заражения необходимо как можно быстрее обработать рану антисептическими растворами и обратиться к врачу для дальнейшего лечения;
- гангрена – отмирание тканей организма, связанное с кислородным голоданием и нарушением кровообращение в месте перелома. Без экстренного вмешательства, гангрена может распространиться с пораженного участка на здоровые ткани, что увеличивает риск полной потери конечности.
Ложный сустав может возникнуть при отсутствии своевременного вправления перелома с костными отломками. В течение первых двух дней после перелома костные каналы начинают закрываться, края костей округляются и стираются. В результате формируются две отдельные кости вместо одной сломанной. Они не соединены между собой, что снижает опорную функцию конечности и мешает полноценному движению.
Ложный сустав все время находится в состоянии воспаления из-за отсутствия между концами образовавшихся костей хряща, снижающего трение.
Что делать, чтобы уберечься от травмы
- Обувь должна быть удобной и соответствовать размеру ноги.
- В рационе всегда должны быть продукты, в которых содержится кальций. Кисломолочные продукты, картофель, яблоки, фасоль, капуста и другие полезные продукты помогут поддерживать необходимый уровень кальция для нормального функционирования организма.
- Принимать дополнительно к правильному питанию необходимые витамины – C, D, B12.
- Не пренебрегать правилами безопасности в местах с повышенным риском получения травмы – на производстве, спортивных площадках.
- Регулярно проходить медицинские осмотры для раннего выявления хронических заболеваний, которые могут привести к ослаблению костей и получению неожиданных травм.
Жизнь наполнена увлекательными занятиями и моментами, хочется успеть везде и попробовать как можно больше. Главное, не забывать следить за здоровьем, ведь гораздо проще следовать простым правилам личной безопасности, чем проходить долгое восстановление после неприятных травм.
Источник
