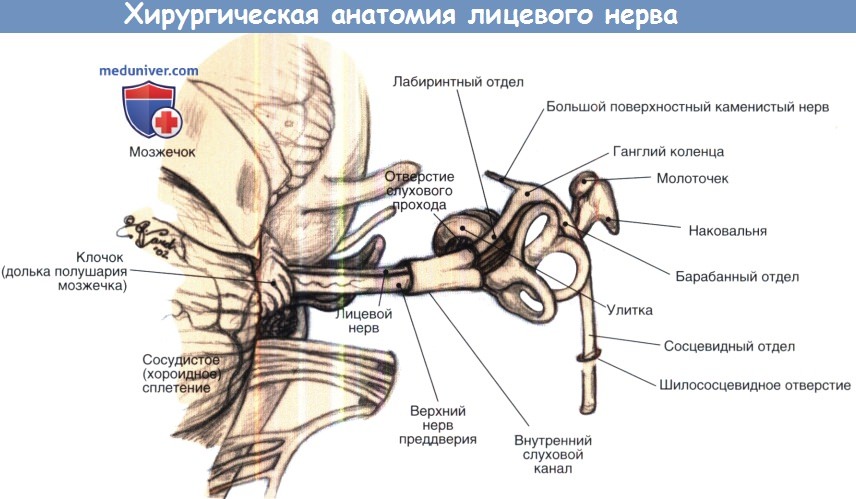
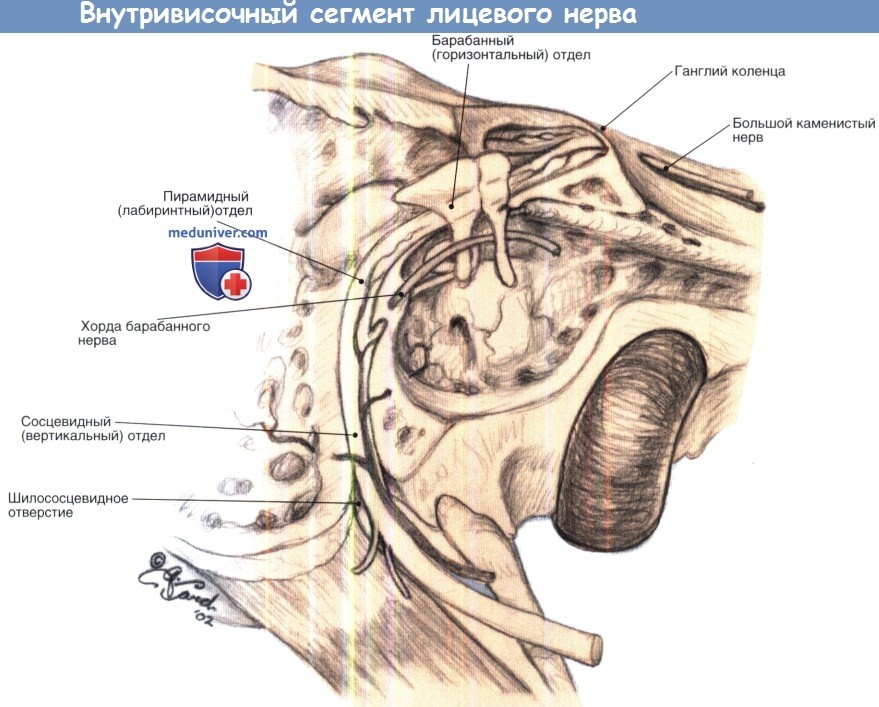
Ушиб лицевого нерва при ударе
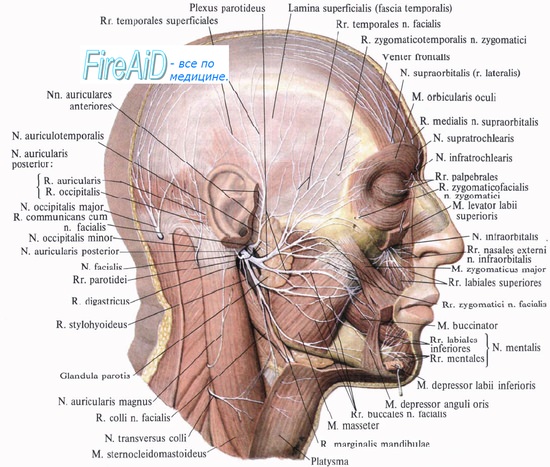
Лечение травматического повреждения лицевого нерваНаиболее частыми причинами повреждения лицевого нерва являются переломы височной кости, тупая или проникающая травма головы и шеи, ятрогенная операционная травма. Наиболее частыми причинами таких травм являются дорожно-транспортные происшествия, хотя в последние годы в связи с использованием ремней и подушек безопасности частота повреждения лицевого нерва при дорожно-транспортных происшествиях значительно уменьшилась. Лечение травматических повреждений лицевого нерва во многом основано на тех же принципах, что и при параличе Белла. После тщательного сбора анамнеза и объективного обследования больным выполняется аудиометрия и электродиагностическое тестирование. Дополнительно проводятся рентгенологические исследования (КТ височных костей — тонкие срезы в аксиальной и коронарной проекциях в костном окне), позволяющие установить места перелома височной кости, которые могут быть множественными; к сожалению, точно установить место повреждения не всегда возможно. Экспериментальные исследования на животных показали, что необходимость в хирургическом лечении при травматическом повреждении лицевого нерва возникает в том случае, если перерождение нерва достигает 90% или более в течение одной недели после травмы. К тому же время от начала паралича дает определенную предпосылку для понимания предположительного механизма травмы; так, отдаленный паралич чаще всего отражает отек нерва вследствие травмы или реактивации вирусной инфекции, а мгновенный паралич происходит чаще всего от разрыва нерва или сдавления, к примеру, костным отломком. В некоторых случаях, когда пациент поступает в бессознательном состоянии, установить срок возникновения паралича бывает невозможно. Электродиагностическое тестирование можно проводить и в бессознательном состоянии в тех случаях, когда спустя 72 часа после травмы имеется подозрение на наличие травматического паралича лицевого нерва и валлеровского перерождения. Из-за отсутствия асимметрии лица в редких случаях двухсторонний паралич не обнаруживается. Переломы височной кости делят на продольные (вдоль оси пирамиды височной кости), поперечные (под прямым углом к пирамиде височной кости) или смешанные/сложные/косые. Травмы височной или теменной области черепа приводят чаще всего к продольным переломам пирамиды, которые встречаются в 90% среди всех переломов височной кости. При этих переломах наблюдается кондуктивная тугоухость, связанная со смещением барабанной перепонки и барабанной полости и гематотимпанумом. Лицевой нерв повреждается в 20-25% случаев при продольных переломах, обычно это происходит в преганглионарной зоне, в которой ствол нерва может быть разорван, может быть нарушена целостность оболочки нерва, либо нерв может быть растянут.
Травма затылочной области чаще приводит к поперечному перелому пирамиды височной кости, который встречается приблизительно в 10% наблюдений. Манифестацией поперечного перелома являются сенсоневральная тугоухость и вестибулярные расстройства, связанные с повреждением капсулы костного лабиринта или ВСП. Несмотря на то, что эти переломы встречаются реже продольных, они довольно часто, приблизительно в 50% случаев, приводят к повреждению лицевого нерва. При поперечных переломах лицевой нерв обычно повреждается в лабиринтном сегменте. Чаще всего травматическое повреждение лицевого нерва требует диагностической операции и восстановления нерва. Как будет обсуждено ниже, при восстановлении нерва чаще всего используется трансплантат нерва, хотя при поврежденной височной кости это будет особенно трудно. Хирургический доступ определяется размерами поврежденной части лицевого нерва и степенью остаточного слуха. Потенциальные хирургические доступы включают транслабиринтный, трансканальный, трансмастоидальный и доступ через среднюю черепную ямку (который может быть использован самостоятельно или комбинированно). В тех случаях когда лицевой паралич развивается стремительно в результате экстратемпоральной травмы лицевого нерва (разрыв), восстановление должно быть выполнено в течение 72 часов от момента повреждения, учитывая электрофизиологиче-ское определение функции дистальных сегментов до проявления валлеровского перерождения. При наличии полного лицевого паралича, связанного с переломом или травмой височной кости, электрофизиологическое исследование должно проводиться спустя 72 часа, и решение о хирургическом вмешательстве должно основываться на вышеупомянутых критериях. При возможности, диагностическая операция и восстановление проводятся в пределах первой недели повреждения до образования грануляций и рубцевания, которые будут препятствовать адекватному восстановлению нерва. Только в случаях полного лицевого паралича, связанного с переломом фаллопиевого канала и разрывом нерва, отчетливо видимым на КТ, показано хирургическое вмешательство без предшествующей первичной электрофизиологической диагностики. Во многих случаях при повреждении лицевого нерва, связанного с тупой травмой височной кости, паралич может быть не распознан и не подтвержден в течение нескольких дней при наличии травм головного мозга или других повреждений, требующих интубации и седации пациента. В этих случаях и в случаях отдаленного наступления паралича в результате тупой травмы височной кости для решения вопроса о хирургическом вмешательстве поможет электродиагностическое тестирование. Для определения соответствующей тактики в таких случаях многие хирурги используют диагностические критерии, предназначенные для паралича Белла. Хирургическая декомпрессия всех вовлеченных при переломе височной кости сегментов нерва должна быть выполнена посредством доступов через среднюю черепную ямку, трансмастоидальным или транслабиринтным доступом (в случаях отсутствия слуха). Когда рентгенологически не удается идентифицировать участок поврежденного нерва, хирургическое вмешательство преследует цель выполнить минимальную декомпрессию лабиринтного сегмента лицевого нерва с последующем решением вопроса о тотальной декомпрессии. Ятрогенное повреждение лицевого нерва может произойти даже в руках высококвалифицированного отохирурга и при отсутствии прямой травмы. К примеру, термическое повреждение лицевого нерва может произойти вследствие перегрева при неадекватной ирригации в случае использования алмазного бора при сверлении. Аналогично, при удалении патологических образований (холестеатомы, опухоли, грануляционной ткани), прилежащих к лицевому нерву, может быть нарушено его кровоснабжение, и в результате ишемии наступит временный паралич. При хирургии среднего уха наиболее частым местом повреждения является барабанный сегмент, так как именно здесь чаще всего встречаются дегисценции в стенке фаллопиева канала.
Во время операции на сосцевидном отростке лицевой нерв повреждается чаще всего в области второго колена. Существует несколько факторов, способствующих ятрогенному повреждению лицевого нерва. Это, прежде всего, технические погрешности хирурга и недостаточное знание анатомии этой области. В некоторых случаях повреждение лицевого нерва может являться результатом врожденных пороков развития, таких как дегисценция или дупликатура. Кроме этого, рубцовые изменения после перенесенной операции на ухе или эрозирование стенки фаллопиевого канала с вовлечением нерва вследствие патологического процесса (например, холестеатомы) могут приводить к тому, что нерв становится более уязвимым. Тактика ведения случаев ятрогенного паралича лицевого нерва полностью зависит от добросовестности хирурга. Если больной пробуждается после операции на среднем ухе или сосцевидном отростке с внезапным парезом лицевого нерва, ему необходимо уделить безотлагательное внимание. Часто лицевой парез бывает вызван временным действием местной анестезии и полностью проходит спустя несколько часов после операции. Если имеется смещение или ослабление мастоидальной повязки или тампонады канала, то в этих случаях возможно воздействие на обнаженный нерв либо силы избыточного давления, либо травмирующей силы. В случае, если лицевой паралич не проходит спустя несколько часов, хирургу необходимо решить, мог ли нерв быть поврежден во время операции. Если имеются какие-либо сомнения и паралич не проходит, должна быть выполнена диагностическая ревизия. В тех случаях, когда во время операции хирург выделял лицевой нерв и имеется уверенность, что нерв интактен, паралич, вероятнее всего, связан с отеком. Лечение в этом случае включает в себя назначение кортикостероидов, электродиагностическое тестирование и ряд последовательных объективных обследований. Некоторые хирурги рекомендуют наблюдение и серийную ЭНОГ в течении первых трех послеоперационных суток. Только при перерождении нерва более чем на 90% необходимо произвести ревизию. Если обнаруживается разрыв ствола нерва более чем на 50% диаметра, необходимо иссечь поврежденный фрагмент нерва и наложить анастомоз «конец в конец» или воспользоваться трансплантатом нервного ствола. Аналогично следует поступить, если разрыв лицевого нерва был обнаружен во время операции и пересечено более 50% нерва. При повреждении менее 50% нерва должны быть предприняты непрямые методы воздействия; однако декомпрессия фаллопиева канала должна проводиться на один см проксимальнее и дистальнее от места повреждения, предполагая, что отек в месте заживления будет нарастать. Во всех случаях ятрогенного паралича лицевого нерва для определения дальнейшей тактики введения предусмотрительно проконсультироваться с опытными коллегами в области хирургии уха. Любое хирургическое вмешательство на лицевом нерве или вблизи ствола нерва может привести к его повреждению. В этих случаях использование интраоперационного нейрофизиологического мониторинга (ЭМГ) лицевого нерва очень важно для профилактики его повреждений. Во время операции монитор в реальном времени постоянно информирует операционную бригаду звуковыми и визуальными сигналами о состоянии лицевого нерва. Учитывая, что монитор не функционирует во время использования электрокаутера, операционное поле покрывается пластиковой пленкой таким образом, чтобы половина лица осталась обозрима операционной сестре для наблюдения за движениями мышц лица в дополнение к электрофизиологическому монитору. Во время вмешательства на основании черепа (например, удаление опухолей в мостомозжечковом углу, к примеру, вестибулярной шванномы) лицевой нерв повреждается очень легко, особенно при опухолях больших размеров и при прорастании нерва опухолью. Хотя нейрофизиологический мониторинг лицевого нерва является стандартом помощи при нейрохирургии основании черепа, ряд исследований показал, что мониторинг лицевого нерва и при хирургии барабанно-сосцевидной области может помочь избежать интраоперационного повреждения лицевого нерва. Хотя мониторинг и не может заменить опыт, полученный в результате тренировок в лабораториях на блоках височных костей или в операционной, но может быть чрезвычайно полезным для хирургов всех уровней. Мониторинг предназначен для идентификации и определения местоположения лицевого нерва, определения щадящего пути выделения и высверливания и минимизации раздражения нерва вследствие прямой травмы его ствола или растяжения. Мониторинг можно также использовать для обнаружения места блока нервной проводимости при остром лицевом параличе: блок должен находиться между участком ствола нерва, который отвечает на электрическую стимуляцию и участком, который уже не отвечает.
Электрическая стимуляция нерва после завершения операции позволяет убедиться в сохранении его целостности. Ряд исследований показал, что интраоперационное измерение СМПД коррелирует с послеоперационной функцией лицевого нерва, например, после удаления вестибулярной шванномы. Медленно проявляющийся лицевой парез или паралич после отологических или нейроотологических операций (отсроченный лицевой паралич) является хорошо описанным феноменом, часто встречающимся вследствие вирусной реактивации в пределах узла коленца в результате хирургического вмешательства. Некоторые авторы описывают в своих работах отдаленный лицевой паралич после барабанно-сосцевидной, стремянной, кохлеарной имплантации, рассечения вестибулярного нерва или операции по поводу невриномы слухового нерва. Чаще всего отдаленный лицевой паралич наблюдается после операции по поводу невриномы слухового нерва (2,2-29% всех случаев), также описаны случаи после вестибулярной нейрэктомии (0-18%), стапедэктомии/стапедотомии (0,5-1%), операции на эндолимфатическом мешке (1%), кохлеарной имплантации (0,4-0,7%) и хирургии барабанно-сосцевидной области (0,38-1,4%). Типично протекающий отдаленный лицевой паралич наблюдается между 3-ми и 12-ми послеоперационными сутками, хотя иногда может проявиться и спустя несколько недель. Ряд авторов в работах, основанных на серологических исследованиях, наряду сданными экспериментальных исследований на животных приходят к выводу, что отдаленный лицевой паралич проявляется следствием реактивации латентной герпес-вирус -ной инфекции в пределах лицевого нерва, при термических или механических манипуляциях во время операции этой области. Большинство пациентов, перенесших отдаленный лицевой паралич, могут рассчитывать на возвращение нормальной или почти нормальной функции (по шкале HBI-II) в пределах одного или двух месяцев, хотя в некоторых случаях восстановление занимает более длительный срок. Некоторые авторы настаивают на использовании антивирусных препаратов для профилактики и лечения отдаленного лицевого паралича после нейроотологических операций, однако принимая во внимание высокую частоту спонтанного восстановления, для определения эффективности данной терапии необходимы проспективные контролируемые клинические исследования. По данным одного исследования, хирургическая профилактическая декомпрессия фаллопиева канала в лабиринтном сегменте в процессе операции по поводу удаления невриномы слухового нерва посредством транслабиринтного доступа и доступа через среднюю черепную ямку продемонстрировала более благоприятный период восстановления в отличие от удаления опухоли без костной декомпрессии, хотя различий в частоте встречаемости отдаленного лицевого паралича выявлено не было. Учебное видео анатомии лицевого нерва и проекции его ветвейПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Лечение поражения лицевого нерва опухолью” Оглавление темы “Патология лицевого нерва.”:
|
Источник
Поражения лицевого нерва при травмах черепа составляют до 20% в структуре патологии лицевого нерва. Основная причина травматизации лицевого нерва – переломы основания черепа и височной кости при черепно-мозговой травме, диагностика которых в повседневной практике вызывает большие трудности. Рентгенологическое исследование не дает полной информации о характере повреждения. Современные методы нейровизуализации (самый информативный метод диагностики – спиральная компьютерная томография) позволили выделить типы переломов височной кости и оценить их частоту:
1. продольный до 3%;
2. поперечный – 12%;
3. косые – 73%;
4. смешанные (комбинированные) – 9,3%.
Поперечные переломы происходят при ударах в голову в переднезаднем направлении в дорожно-транспортных происшествиях и всегда сопровождаются повреждением структур, проходящих в канале лицевого нерва. В 70% случаев развивается немедленный паралич лицевого нерва. Также наблюдаются нарушение слуха по типу сенсорной тугоухости, вестибулярные нарушения и парадоксальная ринорея – истечение ликвора из среднего уха через евстахиеву трубу в носовую полость вследствие разрыва твердой мозговой оболочки. Барабанная перепонка может оставаться интактной, что не исключает возможности формирования гематотимпанума на стороне поражения. Прогноз, как правило, неблагоприятный, эффективность консервативного лечения низкая, тактика ведения пациентов определяется нейрохирургом.
При продольных переломах пирамиды височной кости, которые чаще возникают при боковых, косых ударах в голову, поражение VII пары черепно-мозговых нервов происходит в околоколенчатой зоне, в костном канале, полный разрыв ствола нерва, как правило, не происходит, поэтому прогноз более благоприятный. Парез лицевого нерва также сопровождается отоневрологическими симптомами. Развивается кондуктивная тугоухость вследствие нарушения проведения звука внутри височной кости, оторея на стороне поражения вследствие разрыва барабанной перепонки. Адекватная консервативная терапия обычно приводит к восстановлению целостности лицевого нерва и регрессу симптомов. Выделяют первичное повреждение лицевого нерва в момент травмы под действием травмирующего фактора (ушибы нерва, частичный или полный разрыв) и вторичные повреждения, которые развиваются отсрочено, на 10-12-й день после травмы и обусловлены вторичным сдавлением, отеком или гематомой в оболочке нерва.
Косой перелом бывает главным образом при ударе в затылочной области. При косом переломе пирамиды трещины могут проходить таким образом, что они захватывают разные отделы уха и поэтому трудно выделить характерную симптоматику.
При смешанном (комбинированном) переломе линия перелома проходит от задней поверхности сосцевидного отростка или пирамиды к заднему рваному отверстию. В сферу перелома обычно включается задняя стенка наружного слухового прохода, крыша барабанной полости, канал лицевого нерва и внутреннее ухо.
Патоморфологическая классификация повреждений лицевого нерва (Sunderland S., 1971) определяет тактику ведения больных:
| I степень (нейропраксия) | сдавление нервного ствола, которое сопровождается блокадой проведения нервного импульса при сохранении целостности всех элементов нерва; при устранении травмирующего фактора прогноз благоприятный, валлеровское перерождение нерва (дегенерация аксона и миелиновой оболочки) не происходит, восстановление, как правило полное; |
| II степень (аксонотмезис) | пристеночный надрыв аксона с истечением аксоплазматической жидкости; происходит валлеровская дегенерация аксона дистальнее места повреждения, при этом оболочки нерва сохранены; нерв сохраняет способность регенерировать (со скоростью 1 мм/сут) в дистальном направлении, однако следует помнить, что терапевтическое окно для стимуляции эндогенных механизмов репарации составляет до 2 недель; |
| III степень (эндонейротмезис) | повреждение аксона и эндоневрия; нарушается устойчивость нерва к ишемии, что сопровождается более грубыми вторичными поражениями нерва; валлеровская дегенерация происходит и дистальнее, и проксимальнее уровня поражения; аксон может регенерировать, но полное восстановление невозможно вследствие рубцово-спаечного процесса, развивающегося в месте повреждения и мешающего продвижению волокон; это ведет к частичной реиннервации нервного ствола; |
| IV степень (перинейротмезис) | повреждение аксона, эндоневрия и периневрия; интактным остается только эпиневрий; восстановление структуры и функции нерва возможно только хирургическим путем; |
| V степень (эпинейротмезис) | повреждение всех элементов нервного ствола, включая эпиневрий; прогноз неблагоприятный; хирургическое лечение не приводит к желаемым результатам. |
Клиническая картина при травматическом повреждении лицевого нерва складывается из:
- симптомов нарушений функции мимической мускулатуры;
- расстройств чувствительности челюстно-лицевой области;
- вегетативно-сосудистых нарушений.
Пациенты предъявляют жалобы на искажение лица в покое и перекашивание в здоровую сторону при мимических движениях; затрудненный прием пищи (твердая пища остается между десной и щекой, а жидкая – выливается через опущенный угол рта на пораженной стороне), боль в области надбровной дуги, ушной раковины и сосцевидного отростка, в подбородочной области; незначительное нарушение чувствительности в заушной области и на лице (в виде парестезий), одностороннее инъецирование конъюнктивы или слезотечение, неравномерность окраски кожных покровов в области щек, снижение слуха или гиперакузию. При изучении анамнеза болезни выявляется, что все указанные жалобы появились у пациентов непосредственно после воздействия травмирующего агента, либо вследствие перенесенного ими оперативного вмешательства в челюстно-лицевой области. При проведении объективного обследования у всех больных имеется поражение мимической мускулатуры. Конфигурация лица искажена как в покое, так и при попытке к выполнению мимических движений. Происходит смещение (перекашивание) в сторону здоровой половины лица за счет тяги мышц непораженной стороны. Пораженная сторона выглядит несколько одутловатой. Все кожные складки, прежде всего лобные и носогубная, – сглажены или отсутствуют, угол рта опущен. При вдохе возникает вздутие щеки, а при разговоре в момент произношения согласных букв щека «парусит». Глазная щель на стороне поражения шире, что обусловлено параличом круговой мышцы глаза, нижнее веко не прикасается к склере глазного яблока. Глаз выглядит «стеклянным», моргание редкое или отсутствует. При попытке закрыть глаза, на больной половине лица глаз не закрывается, глазное яблоко закатывается вверх и кнаружи. В незамкнутой глазной щели виднеется белочная оболочка (симптом Белла). Как правило, данный симптом объясняют физиологической связью, существующей между ядрами круговой и косой мышц глаза. Если пациент пытается смотреть вверх, то глазное яблоко на пораженной стороне поднимается выше, что приводит к образованию более широкой полосы склеры между нижним веком и роговицей (симптом Негро). При попытке крепко зажмурить глаза из положения с опущенными веками здоровый глаз закрывается, а на пораженной стороне верхнее веко стремительно поднимается вверх (симптом Дюпюи-Дютана). Активные мимические движения на стороне поражения невозможны (симптом полумаски). Данный симптом усиливается и становится более выраженным при попытке пациента улыбнуться или засмеяться. К тому же нарушается, и процесс пережевывания пищи: твердая часть западает в складку слизистой оболочки в преддверии полости рта, а жидкая – вытекает через опущенный угол рта на больной половине лица. Поражение остальных мышц, которые иннервируются лицевым нервом, а именно: мышц ушной раковины, подкожных мышц шеи, апоневроза головы клинически не проявляется и протекает бессимптомно, так как большинство здоровых людей не могут осуществлять каких либо движений этими мышцами.
Следует помнить, что клинические проявления во многом зависят от уровня поражения лицевого нерва. При повреждении его до отхождения барабанной струны пациента могут беспокоить боли и расстройства чувствительности в ухе, сосцевидном отростке, виске, затылочной мышце, иногда около губ и носа. У некоторых пациентов отмечается гиперестезия в пределах 2/3 языка. Развивается паралич мимической мускулатуры. При повреждении нерва дистальнее места отхождения барабанной струны болевой синдром выражен слабее, чувствительность не нарушена. Сильные болевые приступы обычно возникают при поражении нерва на уровне коленчатого узла. При заинтересованности ядер у больного развивается парез или паралич мимической мускулатуры. Если поражены корешки n. facialis при его выходе из мозгового ствола, симптомы неврита будут сочетаться с симптомами характерными для поражения VIII пары черепных нервов (преддверно-улиткового нерва – n. vestibulocochlearis). Повреждение нерва в костном канале до отхождения большого поверхностного каменистого нерва, кроме паралича мимической мускулатуры, характеризуется уменьшением слезоотделения, вплоть до сухости глаз (ксерофтальмия), расстройством вкуса, слюноотделения, cлуха (гиперакузия) и нарушением чувствительности. При поражении n. facialis до отхождения нерва, иннервирующего мышцу стремечка, характерны: повышенное слезоотделение, гиперакузия и нарушение чувствительности. Если нерв поврежден ниже уровня отхождения данного нерва, то гиперакузии не наблюдается.
Направления консервативной терапии при повреждениях лицевого нерва:
- устранение отека нерва, уменьшение проницаемости сосудов (один из эффектов цитиколина);
- стимуляция микроциркуляции (пентоксифиллин);
- восстановление метаболизма нейронов, повышение их энергетического потенциала (эту задачу позволяет решать универсальный антигипоксант природного происхождения Актовегин);
- создание оптимальных условий для регенерации аксонов и восстановления миелиновой оболочки нерва (Келтикан);
- достижение синергизма между регенерацией и ремиелинизацией нервных волокон (высокодозовые нейротропные витамины, например Нейробион).
дополнительная информация по лечению невропатии лицевого нерва
Недавно были получены новые данные, которые объясняют эффективность Актовегина при повреждениях периферических нервов. Установлено, что одним из факторов вторичного повреждения периферических нервов любой этиологии является ядерный фермент PARP – поли(АДФ-рибоза)-полимераза. При активации PARP нарушается кровоснабжение нерва, снижается скорость проведения импульса. Актовегин в дозе 600 мг действует как супрессор PARP. В экспериментальном исследовании Dieckmann A. et al. (2011) Актовегин в дозе 600 мг/сут достоверно повышал скорость сенсорной проводимости по периферическим нервам, но эффект развивался на 25-39-й день терапии, что согласуется с результатами исследований по применению Актовегина в терапии диабетической полинейропатии.
1. В сообщении использована статья: “Патогенетическая и восстановительная терапия при заболеваниях периферической нервной системы”. По материалам XIV Международной конференции «Возрастные аспекты неврологии» (1820 апреля, г. Судак, АР Крым). В рамках сателлитного симпозиума «Комплексный подход к профилактике и терапии заболеваний периферической нервной системы», организованного компанией «Никомед», украинские ученыеклиницисты коснулись сразу нескольких тем из данного направления клинической неврологии: травматическое поражение лицевого нерва, алкогольная и диабетическая полинейропатия, миофасциальная боль в спине [►].
2. Использованы (в других сообщениях по ссылкам настоящей статьи) анатомические рисунки из “Атласа анатомии человека” Р.Д. Синельников, Я.Р. Синельников; изд. 2-е; в 4-х томах; Москва, “Медицина”, 1996 год.
3. А также: 3.1. Анатомия черепных и спинномозговых нервов / под ред. М. А. Корнева, О. С. Кульбах. СПб.: Фамант, 2001. 104 с. 3.2. Антропова, М. И. Невриты лицевого нерва и физические факторы в их комплексном лечении : учеб. пособ. / М. И. Антропова, В. М. Котенева. М.: ЦОЛИУВ, 1973. 36 с. 3.3. Батуев, А. С. Введение в физиологию сенсорных систем / А. С. Батуев, Г. А. Куликов. М.: Высшая школа, 1983. 247 с. 3.4. Вознесенская, Т. Г. Болевые синдромы в неврологической практике / Т. Г. Вознесенская / под ред. А. М. Вейна. М.: Медпресс, 1999. 280 с. 3.5. Калина, В. О. Периферические параличи лицевого нерва / В. О. Калина, М. А. Шустер. М.: Медицина, 1970. 207 с.
Источник