Внутрисуставные переломы дистального отдела большеберцовой кости
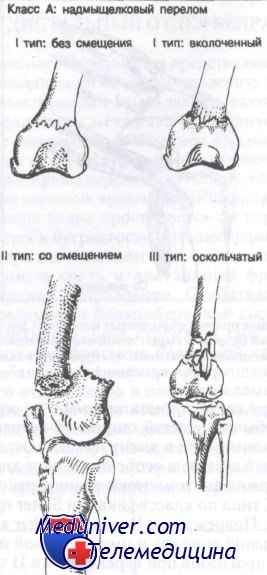
Переломы дистального отдела бедренной кости. Классификация, диагностика и лечение
Переломы дистального отдела бедра представляют собой нетипичные повреждения. По локализации их можно разделить на четыре типа. Надмыщелковые переломы I типа захватывают зону между мыщелками бедра и соединения метафиза с диафизом. Они являются внесуставными и не связаны с повреждением коленного сустава. Остальные типы относятся к внутрисуставным и включают мыщелковые, межмыщелковые и эпифизарные переломы. Мышцы, окружающие дистальный отдел бедра, при переломе вызывают смещение костных фрагментов.
Четырехглавая мышца бедра простирается по передней поверхности бедра и прикрепляется к бугристости большеберцовой кости. После перелома бедра в дистальном отделе эта мышца стремится сместить большеберцовую кость и дистальный фрагмент бедренной кости в передневерхнем направлении.
Сгибатели бедра располагаются по задней поверхности большеберцовой кости и крепятся на ее задневерхней поверхности. Они стремятся сместить большеберцовую кость и дистальный фрагмент бедренной кости кзади и вверх.
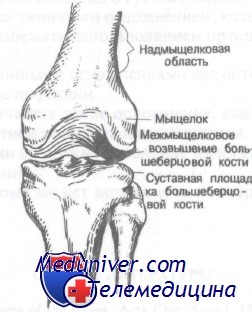
Передняя проекция коленного сустава. Обратите внимание на надмыщелки и мыщелки бедра
Икроножная и камбаловидная мышцы прикрепляются к задней поверхности дистального отдела бедра и после перелома приводят к смещению фрагмента вниз. Типичным комбинированным эффектом действия этих мышц является смещение дистального отломка кзади и вверх. Важно учитывать непосредственную близость к дистальному отделу бедра подколенной артерии и вены, проходящих вместе с большеберцовым и общим малоберцовым нервами.
Эпифизеолизы дистального отдела бедра являются нетипичными, но серьезными повреждениями, которые обычны у детей старше 10-летнего возраста. У детей 65% роста конечности в длину происходит за счет костей, составляющих коленный сустав, и особенно за счет дистального эпифиза бедра. Несмотря на анатомически точную репозицию в 25% случаев повреждений II типа по классификации Salter происходит укорочение конечности. Повреждения II типа по Salter являются наиболее частыми из повреждений эпифиза и имеют плохой прогноз в отличие от обычно хороших прогнозов при переломах I и II типа других суставов.
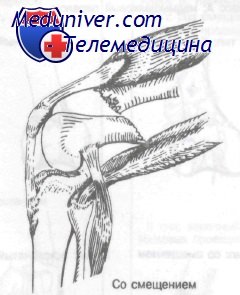
Типичное смещение при надмыщелковых переломах дистального отдела бедра, вызванное тягой сгибателей бедра и четырехглавой мышцы в одном направлении и тягой икроножной мышцы за дистальный фрагмент, что приводит к заднему угловому и поперечному смещению
Переломы бедра классифицируют по четырем типам:
Класс А: надмыщелковые переломы.
Класс Б: межмыщелковые переломы.
Класс В: переломы мыщелков.
Класс Г: переломы дистального эпифиза, или эпифизеолизы бедра.
Большинство переломов этого типа — результат прямой травмы или воздействия компонента прямой силы. Типичные случаи возникновения этих механизмов наблюдаются при дорожных происшествиях или падении. Переломы мыщелков обычно являются следствием комбинации чрезмерного отведения или приведения с прямой травмой. Эпифизеолизы дистального отдела бедренной кости, как правило, возникают при ударе по внутренней или наружной стороне, что чаще приводит к перелому более слабого эпифиза, чем метафиза. Другой характерный механизм заключается в переразгибании и скручивании колена.
Скелетное вытяжение за проксимальный отдел большеберцовой кости
У больного с переломом дистального отдела бедра могут отмечаться боль, припухлость и деформация поврежденной конечности. В подколенной ямке при пальпации можно определить крепитацию или костные фрагменты. Надмыщелковые переломы со смещением обычно проявляются укорочением и наружной ротацией диафиза бедра. Важно, чтобы при первичном обследовании больного был исследован и документирован неврологический статус поврежденной конечности. Неврологические нарушения встречаются нечасто, но, если они есть и некорригированы, последствия могут быть самые неблагоприятные.
Должно быть исследовано пространство кожи между I и II пальцами ноги, иннервируемое глубокой ветвью малоберцового нерва. Надлежит проверить дистальныи пульс и документировать его наличие. Несмотря на повреждение артерии, может сохраняться наполнение капилляров вследствие хорошего коллатерального кровообращения. Тщательно исследуйте подколенное пространство на наличие пульсирующей гематомы, указывающей на повреждение артерии.
Для выявления этого перелома обычно достаточно снимков в прямой и боковой проекциях. Следует сделать рентгенограммы всего бедра и тазобедренного сустава. Для точной диагностики незначительных переломов мыщелков могут потребоваться косые, тангенциальные и сравнительные проекции. Снимки в сравнительных проекциях следует делать у всех детей в возрасте до 10 лет. Эпифизеолизы дистального эпифиза могут потребовать снимков при варусной и вальгусной нагрузке для дифференциации повреждений связок от повреждений эпифиза.
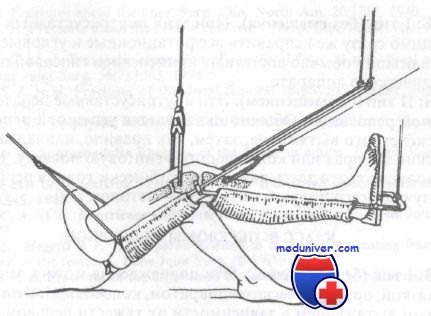
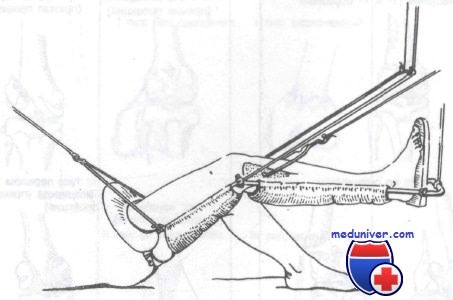
Скелетное вытяжение двумя спицами. Первая спица проведена через проксимальный отдел большеберцовой кости, вторая — дистальнее места перелома через дистальный отдел бедренной кости
Переломы дистального отдела бедренной кости могут сочетаться с:
1) сопутствующим переломом или вывихом бедра на этой же стороне;
2) повреждением сосудов;
3) повреждением малоберцового нерва;
4) повреждением четырехглавой мышцы бедра.
Лечение перелома дистального отдела бедра
Оказываемая неотложная помощь включает иммобилизацию, назначение анальгетиков и срочное направление к ортопеду. Лечение этих переломов варьируется от открытой репозиции с внутренней фиксацией до иммобилизации гипсовой повязкой в зависимости от типа перелома, степени смещения и успеха закрытой репозиции. Переломы сосмещением могут быть репонированы хирургически или с помощью скелетного вытяжения.
После репозиции методом скелетного вытяжения многие авторы предпочитают применять для иммобилизации шарнирный ортопедический аппарат, поскольку он не препятствует раннему началу ходьбы и разработке коленного сустава. Сравнительно новым методом лечения переломов области коленного сустава является иммобилизация в шарнирном ортопедическом аппарате. Последний объединяет преимущества неоперативного лечения и раннего начала движений.

Класс А: надмыщелковые переломы бедренной кости
Класс А: I тип (без смещения). Большинство хирургов предпочитают иммобилизацию этих переломов ортопедическим аппаратом.
Класс А: II тип (со смещением). Как правило, вначале эти переломы лечат скелетным вытяжением. После репозиции рекомендована иммобилизация гипсовым корсетом.
Класс А: III тип (оскольчатые). Лечение варьируется от открытой репозиции и внутренней фиксации до скелетного вытяжения в зависимости от степени повреждения кости.
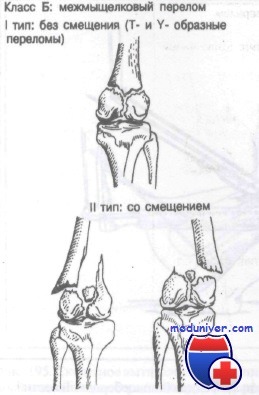
Класс Б: межмыщелковые переломы бедренной кости
Класс Б: I тип (без смещения). При этих внутрисуставных переломах необходимо сразу же исправить все ротационные и угловые смещения. Иммобилизации обычно достигают применением гипсовой повязки или ортопедического аппарата.
Класс Б: II тип (со смещением). Эти внутрисуставные переломы требуют точной репозиции. Обычно оказывается успешной репозиция методом скелетного вытяжения, затем, как правило, накладывают ортопедический аппарат или колосовидную гипсовую повязку. Многие хирурги полагают, что здесь важна анатомически точная репозиция, которую лучше всего получить открытым методом.
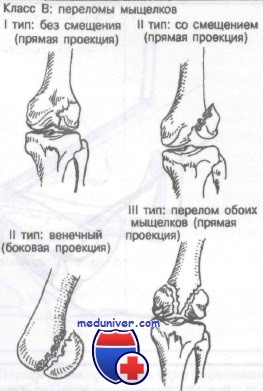
Класс В: переломы мыщелков бедренной кости
Класс В: I тип (без смещения). Эти повреждения можно лечить гипсовой повязкой, ортопедическим аппаратом, колосовидной повязкой или скелетным вытяжением в зависимости от тяжести перелома и выбора хирурга.
Класс В: II тип (со смещением). Рекомендуемым методом лечения является открытая репозиция с внутренней фиксацией.
Класс В: III тип (оба мыщелка). Рекомендуется открытая репозиция с внутренней фиксацией.
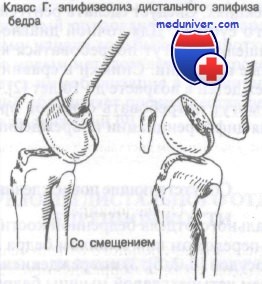
Класс Г: переломы дистального эпифиза бедренной кости
Более трети (36%) этих переломов проявляются варусной или вальгусной деформацией конечности до угла 5° и более. При внутреннем или наружном смещении лечение представляет более трудную задачу, чем при переднем или заднем. Переломы со смещением обычно требуют ручной репозиции под общей анестезией с последующим скелетным вытяжением.
Осложнения переломов дистального отдела бедренной кости
Переломы дистального отдела бедренной кости сочетаются с несколькими серьезными осложнениями.
1. Лечение этих переломов может осложниться развитием тромбофлебита или жировой эмболии.
2. Неполная репозиция или вторичное смещение отломков могут обусловить замедленное или неправильное сращение.
3. При внутрисуставных переломах может развиться спаечный процесс в суставе, в четырехглавой мышце бедра с развитием контрактуры или фронтальная угловая деформация.
4. Внутрисуставные переломы могут осложниться развитием артрита.
5. Эпифизеолизы бедренной кости часто приводят к нарушению роста поврежденной конечности.
– Также рекомендуем “Переломы мыщелков большеберцовой кости. Классификация, диагностика и лечение”
Оглавление темы “Переломы бедра, костей голени”:
- Межвертельный перелом бедра. Диагностика и лечение
- Вертельные и подвертельные переломы бедра. Диагностика и лечение
- Переломы диафиза бедренной кости. Классификация, диагностика и лечение
- Переломы дистального отдела бедренной кости. Классификация, диагностика и лечение
- Переломы мыщелков большеберцовой кости. Классификация, диагностика и лечение
- Переломы межмыщелкового возвышения большеберцовой кости. Классификация, диагностика и лечение
- Перелом бугристости большеберцовой кости. Классификация, диагностика и лечение
- Подмыщелковые и эпифизарные переломы большеберцовой кости. Диагностика и лечение
- Проксимальные переломы малоберцовой кости. Диагностика и лечение
- Переломы надколенника. Классификация, диагностика и лечение
Источник
 21.11.2015
21.11.2015
ВНУТРИСУСТАВНЫЕ ПЕРЕЛОМЫ ДИСТАЛЬНОГО ОТДЕЛА БОЛЬШЕБЕРЦОВОЙ КОСТИ: ЭВОЛЮЦИЯ ВЗГЛЯДОВ НА ХИРУРГИЧЕСКОЕ РЕШЕНИЕ
Внутрисуставные повреждения дистального метаэпифиза большеберцовой кости (ББК) относятся к категории сложных травм и остаются одной из наиболее актуальных проблем современной травматологии.
Внутрисуставные повреждения дистального метаэпифиза большеберцовой кости (ББК) относятся к категории сложных травм и остаются одной из наиболее актуальных проблем современной травматологии. Это обусловлено высоким количеством неудовлетворительных результатов (от 10 до 54%), связанных с ограничением движений в голеностопном суставе, развитием дегенеративных изменений хряща, несращениями и гнойными осложнениями. Несмотря на значительные достижения в области диагностики (рентгенология, КТ и МРТ) и лечения метаэпифизарных переломов ББК, длительная или стойкая инвалидность отмечается у 6–8% данных больных, что также определяет актуальность совершенствования подходов к лечению.
По результатам исследования, проведеным в НИИ неотложной скорой помощи им. Н. В. Склифосовского, можно утверждать,что раннее развитие посттравматического деформирующего артроза (60–80%), возникновение стойких контрактур (29–50%) и деформаций суставов (12–20%) у больных с внутри и околосуставными переломами ББК служат основанием для внедрения новых подходов к диагностике и лечению — репозиции, фиксации отломков костей с применением современных методик внутреннего стабильно-функционального остеосинтеза и костной пластики.
Термин «пилон» (пестик) введен французским рентгенологом Е. Destot в 1911 г. Под ним подразумевается дистальный метаэпифиз ББК, по форме действительно напоминающего пестик, которым пользуются для измельчения чего-либо в ступке. Граница данных переломов распространяется до 8–10 см проксимальнее голеностопного сустава.
Условно все переломы ББК с вовлечением дистальной суставной поверхности должны быть классифицированы как переломы пилона, за исключением переломов внутренней или наружной лодыжек и переломов заднего края ББК, если он составляет менее 1/3 суставной поверхности. Переломы пилона составляют 5–7% от всей костной травмы ББК и 1% от всех переломов костей нижних конечностей. Переломы данной локализации преобладают у мужчин (57–65%) в наиболее трудоспособном возрасте.
Наиболее частыми причинами сложных метаэпифизарных переломов ББК в настоящее время являются падение с высоты и дорожно-транспортные происшествия (до 52%). До 40% от всех переломов пилона наблюдаются у пострадавших с политравмой. Около 20% этих переломов являются открытыми. Они могут сочетаться с переломами малоберцовой кости или распространяться на диафиз ББК. Оскольчатые переломы являются наиболее сложными для лечения и составляют до 40% переломов данной локализации.
Эра успешного оперативного лечения переломов в области голеностопного сустава началась в Швейцарии в конце 1950-х гг. Такие низкоэнергетические переломы встречались в основном на горнолыжных курортах, недалеко от которых хирурги приступали к комплексному лечению. Немедленная фиксация перелома пилона, популяризованная Rüedi et al., показывала хорошие результаты в течение 9 лет . В 1992 г. McFerran et al. сообщил о 5-летнем опыте лечения переломов пилона. Было выявлено, что тактика немедленного погружного остеосинтеза приводит к осложнениям в 40% случаях [1]. В одной из работ сообщается о том, что при остеосинтезе переломов пилона частота инфекционных осложнений достигала 37%. Причем эти осложнения не были связаны с открытыми переломами — они возникли в результате расхождения краев и плохого заживления послеоперационных ран. Авторы решили,что если анатомичная репозиция может быть достигнута только путем увеличения частоты осложнений со стороны мягких тканей, то нужно отдать предпочтение альтернативным методам лечения [2]. Стремясь уменьшить травму мягких тканей, хирурги начали более широко использовать аппараты наружной фиксации (АНФ), в том числе и гибридные,а также комбинации наружной и минимальной внутренней фиксации . Но это не привело к ожидае- мому снижению частоты осложнений: в 55% случаев при выполнении внеочагового остеосинтеза данной локализации наблюдали прокалывание спицей хотя бы одного сухожилия, в 8–10% — повреждения нейрососудистых структур . Прибавились также осложнения,связанные с введением чрескостных элементов — частота воспаления мягких тканей вокруг спиц достигала 7% . Учитывая наличие таких осложнений, хирурги опять пришли к внутренней фиксации переломов. Schatzker et Tile считают, что в случае массивного отека мягких тканей хирургического вмешательства необходимо избегать. Они рекомендуют использование стержневых АНФ в течение 7–10 сут до погружного остеосинтеза [3].
Концепция двухэтапного лечении набирала обороты. Sirkin et al. при применении концепции двухэтапного лечения сообщили об отсутствии послеоперационных осложнений со стороны мягких тканей при закрытых переломах пилона. На сегодняшний день применяются как оперативное, так и консервативное лечение переломов пилона. Консервативное лечение заключается либо в длительной тракции за пяточную кость, либо в иммобилизации жесткими повязками. Консервативное лечение применяют только при переломах с минимальным смещением и в том случае, если ось конечности может быть удержана в жесткой повязке. Осевая нагрузка в данном случае исключается на 4–6 нед. Первым этапом лечения при переломах пилона, сочетающихся с переломом малоберцовой кости, необходимо произвести остеосинтез малоберцовой кости для восстановления длины ББК. АО рекомендует использовать временную стабилизацию АНФ,после чего производить погружной остеосинтез .
На сегодняшний день концепция этапного, или ступенчатого, лечения метаэпифизарных переломов ББК поддерживается многими травматологами. Такая тактика лечения сложных метаэпифизарных переломов может считаться оправданной в связи с высокой травматичностью реконструктивной операции. Наличие умеренного и выраженного отека мягких тканей, эпидермальных пузырей или ран является четким показанием к этапному лечению переломов. В этих случаях многие авторы рекомендуют проводить оперативное лечение в сроки 1–1,5–2 нед после получения травмы, после уменьшения отека и нормализации мягких тканей в зоне предполагаемого оперативного вмешательства.
Достоверным признаком нормализации трофики мягких тканей считается восстановление тургора кожи. Рекомендуется соблю-дать следующие важные правила: репозиция по длине, стабилизация сустава и возвышенное положение конечности в дооперационном периоде, а оперативное лечение выполнять не позднее 3 нед, так как позже этих сроков активное образование соединительных тканей в области перелома . При сложных закрытых переломах или переломах со значительным повреждением мягких тканей первым этапом ряд травматологов предпочитают наложить АНФ для сохранения физиологического напряжения мышечно-связочных структур и восстановления оси и длины конечности . Специалисты АО также рекомендуют использовать временную стабилизацию АНФ, после чего производить погружной остеосинтез . Первичная фиксация отломков аппаратами при сложных переломах ББК обеспечивает достаточную стабильность, но во всех исследованиях отмечены осложнения, связанные с проведением спиц и стержней . Наряду с АНФ лечение пострадавших скелетным вытяжением за пяточную кость также обеспечивает хорошие условия для восстановления мягких тканей и рекомендовано рядом авторов к использованию перед операцией .
Так, например, M. El-Sallab Roshdy et al. при поступлении всем больным накладывают скелетное вытяжение за пяточную кость, а после нормализации кожных покровов (на 10–15-е сут после травмы)вторым этапом проводят остеосинтез перелома [4]. При открытых переломах пилона также рекомендуется основываться на двухэтапном лечении: первичная хирургическая обработка раны, затем, после заживления раны и нормализации состояния мягких тканей в области перелома, открытая репозиция и фиксация перелома пластиной . При переломе пилона и малоберцовой кости, как правило, требуются два доступа. Расстояние между передним и наружным разрезами должно быть не меньше 5–7 см. При необходимости доступ к малоберцовой кости можно сместить кзади. Это предотвращает нарушение кровоснабжения лоскута между доступами. Выбор доступа определяется характером и преимущественной локализацией костных разрушений и проводится с учетом состояния мягкотканого покрова. При переломах пилона могут быть использованы одна или две пластины, гибридные АНФ и технология LISS.
Все эти методы фиксации имеют свои преимущества и свои недостатки. Не все переломы пилона требуют применения пластин с блокируемыми винтами. Простые переломы могут быть вполне надежно фиксированы обычными опорными пластинами. Необоснованное применение пластин с блокируемыми винтами увеличивает стоимость лечения в 10 раз. Более того, у данных фиксаторов есть и некоторые отрицательные моменты: винты могут быть введены только в строго определенном направлении; дается лишь поддержка суставной поверхности, без обеспечения компрессии; для компрессирующего винта при необходимости нужно заранее выбрать место вне пластины или ввести его через неблокируемое отверстие .
Многими хирургами для сохранения кровоснабжения поврежденной кости и улучшения ее сращения, а также для снижения частоты инфекционных и других осложнений пропагандировались минимально инвазивные методы и техника непрямой репозиции. Цель биологического остеосинтеза пластиной — добиться восстановления оси конечности и стабильной фиксации. При этом выполняют непрямую репозицию, а пластину укладывают под мышцей или под кожей через небольшие разрезы. В случаях тяжелых многооскольчатых переломов, при которых невозможно восстановить суставную поверхность, на сегодняшний день рекомендуют выполнять артродез. Артроскопическую ассистенцию используют при лечении внутрисуставных переломов, в том числе и переломов пилона. Преимуществами данного метода являются прямая визуализация суставной поверхности, малая инвазивность, возможность восстановления мягких тканей и хряща. Основными недостатками являются значительное увеличение продолжительности операции и сложность данной процедуры. Однако для расширения показаний к артроскопии при внутрисуставных переломах необходимы дополнительные рандомизированные исследования . Сложные внутрисуставные переломы ББК нередко сопровождаются дефектами кости и хряща, что диктует необходимость использования пластических материалов для их замещения.
Существуют различные категории костных трансплантатов и костнозамещающих материалов, различающихся способами получения и исходным сырьем . Костные трансплантаты, эндогенные или экзогенные, часто необходимы для обеспечения опоры,заполнения дефектов и усиления биологической регенерации в области дефектов травматического или нетравматического происхождения. Ограничения в использовании эндогенного костного материала связаны с дополнительным оперативным вмешательством, часто приводящим к осложнениям в зоне забора, и с ограниченным объемом материала. В то же время использование аллотрансплантатов связано с риском переноса заболеваний и иммуногенностью . Аутогенные костные трансплантаты считаются «золотым стандартом» для замещения костных дефектов, главным образом потому, что они вызывают минимальную иммунологическую реакцию, обладают полной гистосовместимостью, лучшими остеокондуктивными, остеогенными и остеоиндуктивными свойствами. Аутотрансплантаты обычно содержат жизнеспособные остеогенные клетки, белки костного матрикса и аутогенный костный мозг . Особенностью сложных внутрисуставных переломов является образование дефектов не только кости, но и хряща. Кроме опорной функции, хрящ обеспечивает скольжение суставных поверхностей. Поврежденный суставной хрящ имеет весьма ограниченные возможности восстановления . После значительной травмы дефект хряща замещается грубой соединительной тканью, которая не обладает свойствами, необходимыми для нормальной работы сустава. Дефекты хряща приводят к нарушению скольжения сочленяющихся поверхностей, появлению боли, отеку тканей сустава, блокадам, а со временем — к остеоартрозу . Кровотечение из разрушенной субхондральной кости (как при остром разрушении метаэпифиза, так и при использовании техники микропереломов для лечения дефектов хряща в хроническом периоде)приводит к образованию кровяных сгустков, которые содержат мезенхимальные стволовые клетки и факторы роста из костного мозга. В течение нескольких недель кровяные сгустки васкуляризируются и образуется фиброзно-хрящевой рубец . Однако стволовые клетки в основном попадают в полость сустава,а не задерживаются в области дефекта хряща . Учитывая это, P. Behrens предложил оригинальную методику матрикс-индуцированного аутохондрогенеза для лечения дефектов хряща. Суть методики состоит в покрытии дефекта коллагеновым матриксом после выполнения техники микропереломов. В результате создается «биореактор», в котором концентрируются стволовые мезенхимальные клетки и факторы роста, вышедшие из костного мозга [5].
Возможно, аналогичная методика в будущем сможет быть применена и при острой костно-суставной травме, в частности, при сложных переломах пилона со значительным повреждением хряща. Несмотря на достигнутые успехи, проблема оптимизации пластического материала для лечения костных и хрящевых дефектов при метаэпифизарных переломах остается актуальной. Требуются дальнейшие исследования с перспективой разработки трансплантатов, обладающих механической прочностью недеминерализованной кости и стимулирующими остеогенез свойствами. Согласно одному из крупных многоцентровых исследований SOFCOT (Société Française de Chirurgie Orthopédique et Traumatologique), проведенному в 1991 г.,при лечении переломов пилона с использованием различных методик удовлетворительные объективные результаты лечения получены только в 38%. При этом только 28% больных при ходьбе не испытывали боли. На сегодняшний день нет хирургических методов лечения переломов пилона, которые показывали бы явное преимущество. Одноступенчатое лечение может позволить уменьшить частоту осложнений со стороны мягких тканей. ЗАКЛЮЧЕНИЕ Тактика и методы лечения переломов пилона за последние десятилетия значительно изменились. Внедрение методов бережного отношения к тканям, лучшее понимание биомеханики фиксации переломов и, в некоторых случаях, использование пластин с блокируемыми винтами оказали значительное влияние на результаты лечения.
Современная стратегия реабилитации больных со сложными переломами пилона предполагает восстановление анатомии костей, взаимоотношений их в суставе, бережное отношение к мягким тканям, стабильность остеосинтеза с достижением максимально возможной функции в ранние сроки после травмы. Большинство хирургов в настоящее время признает, что восстановить правильные анатомические соотношения при этой сложной патологиив суставах с помощью закрытых методов практически невозможно. Главное внимание уделяется методикам устойчивого анатомичного остеосинтеза, позволяющим в ранние сроки начать движения в суставе, и профилактике осложнений.
Таким образом, проблема лечения сложных около- и внутрисуставных переломов костей голени остается актуальной и многоплановой. Большое количество неудовлетворительных результатов и осложнений заставляет совершенствовать комплекс диагностики и лечения этих повреждений. Однако целый ряд вопросов — рациональной диагностики, выбора тактики лечения, обезболивания, техники оперативного восстановления сложных внутрисуставных повреждений в зависимости от характера разрушений, оптимизации костно-пластического материала, профилактики осложнений и реабилитации — нуждаются в уточнении.
ЛИТЕРАТУРА
1. McFerran M.A., Smith S.W., Boulas H.J., Schwartz H.S. Complications encountered in the treatment of pilon fractures // J. Orthop. Trauma. – 1992. – Vol. 6, N. 2. – P. 195–200.
2. Teeny S.M., Wiss D.A. Open reduction and internal fixation of tibial plafond fractures. Variables contributing to poor results and complications // Clin. Orthop. Relat. Res. – N. 292. – P. 108–117.
3.Heim U. Morphological features for evaluation and classification of pilon tibial fractures // Major Fractures of the Pilon, the Talus, and the Calcaneus / eds. H.Tscherne, J. Schatzker. – Berlin: Springer-Verlag,1993. – P. 29–41.
4.El-Sallab R.M., Bassiouni Y.E., El-Mwafi H.Z., Hammad A.A. Staged Management of Comminuted Intra-articular Pilon Fracture // Pan. Arab. J.Orth. Trauma. – 2003. – Vol. 7, N. 1. – P. 83–94.
5. Behrens P. Matrixgekoppelte Mikrofrakturierung // Arthroskopie. – 2005.– Vol. 18, N. 3. – P. 193–197.
Теги: перелом, берцовая кость, сустав
234567
Начало активности (дата): 21.11.2015 10:47:00
234567
Кем создан (ID): 645
234567
Ключевые слова:
большеберцовая кость, переломы, дистальный отдел
12354567899
Источник
