Заключение кт при ушибе головного мозга
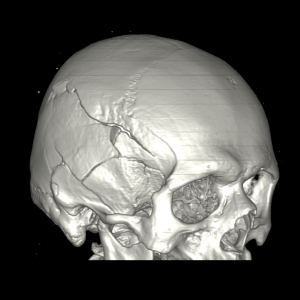
Мы уже писали о лучевой диагностике черепно-мозговой травмы. В этой статье подробно рассматривается визуализация одного из вида черепно-мозговых травм – ушиба головного мозга.
Ушиб головного мозга на КТ
Что такое ушиб головного мозга? Ушиб, или контузия мозга – это механическое повреждение вещества мозга в виде его размозжения, нарушение строения, образование зоны детрита, а также кровоизлияние в зону детрита. Ушиб мозга – это опасное состояние, требующее срочной госпитализации в нейрохирургический (в крайнем случае, в неврологический стационар).
Ушиб мозга может сопровождаться опасными осложениями, угрожающими жизни больного – вклинением и смещением (дислокацией) мозга. Основные типы вклинений: вклинение поясной извилины под серп большого мозга, височно-тенториальное вклинение, мозжечково-тенториальное вклинение, вклинение миндалин мозжечка в большое затылочное отверстие.
При подозрении на ушиб мозга необходимо делать компьютерную томографию (КТ) головного мозга. Она позволяет точно установить наличие ушиба, оценить его размеры, исключить вклинение и смещение головного мозга. МРТ головного мозга более информативна при оценке отдаленных последствий ушиба, развития остаточных кистозно-глиозных и атрофических изменений.
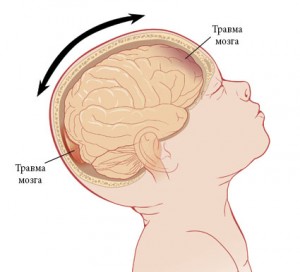
Ушиб мозга возникает как в зоне удара, так и с противоположной стороны черепа – в зоне противоудара.
КТ-признаки ушиба мозга
Что видно на КТ при ушибе мозга? На компьютерных томограммах очаг ушиба (контузии) выглядит как чередующиеся гиперденсивные участки (гематомы) и гиподенсивные (детрит). Контузионные очаги формируются как на стороне удара (приложения силы), так и на стороне противоудара. Перифокальная ишемия от сдавления сосудов гематомой увеличивает зону патологически измененных тканей, обуславливает выраженность дислокаций мозга.
Существующая классификация ушибов мозга по Корниенко, принятая не повсеместно, предусматривает четыре типа очагов: контузии первого типа выглядят как однородные гиподенсивные участки и внешне очень схожи с инфарктом мозга. Ушибы второго типа выглядят «пестрыми» из-за множественных гематом небольшого размера, располагающихся в зоне детрита. Контузии третьего типа – крупные множественные гематомы на фоне детрита, и ушибы четвертого типа представляют собой собственно паренхиматозную гематому.
Наиболее часто встречающиеся очаги контузии по типу внутримозговой гематомы эволюционируют следующим образом: в период 1-3 суток вокруг гематомы возникает гиподенсивная зона, обусловленная перифокальным отеком мозга, затем в период от нескольких недель до месяца происходит лизис гематомы и рассасывание крови, обратное развитии ишемических изменений. Итогом может стать формирование кисты либо глиального рубца.
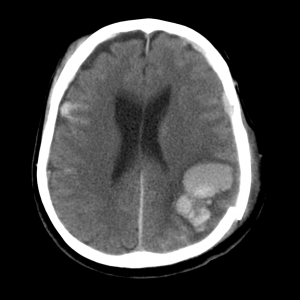
Признаки ушиба мозга на КТ. Очаг контузии мозга по типу паренхиматозной гематомы, окруженной зоной перифокального отека. С противоположной стороны также можно заметить очаг контузии и участок субарахноидального кровоизлияния.
Диффузное аксональное повреждение (ДАП)
В развитии диффузного аксонального повреждения основную роль играет различная плотность (и вес) белого вещества и коры головного мозга. Тело клетки (дендрит) располагается в сером веществе, аксон в белом. При резком ускорении либо замедлении серое и белое вещество движутся с разной скоростью, в результате чего происходит сдвиг серого вещества относительно белого, следствием чего является фрагментирование нейронов: тело отрывается от аксона. Происходит также разрыв капилляров на границе коры и белого вещества.
На КТ изменения при диффузном аксональном поражении в большинстве случаев неразличимы, можно обнаружить лишь гематомы различного размера в веществе мозга, а также признаки его отека. Неопытный рентгенолог может пропустить ДАП на компьютерных томограммах.
По локализации (и степени тяжести) ДАП может быть трех различных типов: с локализацией в лобных долях, паравентрикулярно, в области наружной и внутренней капсулы, в мозжечке (1-й тип); с локализацией как и в предыдущем случае, а также в мозолистом теле (2-й тип); так же, как и в предыдущем случае, но с распространением на дорсолатеральные участки мозгового ствола, ножки мозжечка, с нарушением кортикально-спинальных трактов (3-й тип).
Крайне важно, чтобы снимки КТ головного мозга при его ушибе оценивал настоящий специалист. Если этого не происходит, результаты КТ могут быть сомнительны. В таких случаях может помочь экспертный пересмотр результатов КТ. Сегодня снимки в электронном виде можно отправить врачу в любую точку земного шара, и Второе мнение (second оpinion) – активно развивающееся направление диагностики. В России существует организация Национальная телерадиологическая сеть – система консультаций по КТ, МРТ, ПЭТ-КТ и другим диагностическим изображениям. С помощью этой системы можно отправить результаты КТ головного мозга на пересмотр в Институт мозга человека, и получить через 24 часа подробное независимое заключение.
Кандидат медицинских наук, член Европейского общества радиологов
Источник
КТ В ДИАГНОСТИКЕ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ
В связи с быстротой проведения и высокой чувствительностью компьютерная томография головы – метод выбора в диагностике травм черепа. Этот метод значительно расширяет возможности рутинного рентгеновского исследования, позволяя выявить повреждения, которые часто не видны на обычных рентгенограммах. Время проведения КТ головного мозга составляет не более 2-3 минут, а объем полученных данных при этом достаточно велик: анализу доступны не только кости свода и основания черепа, но и непосредственно головной мозг.
Что показывает КТ при травме головы?
Прежде всего, повреждения костей: переломы свода и основания черепа, продольные и поперечные переломы височной кости. Также анализу доступен сам головной мозг: видны ушибы головного мозга, субдуральные, эпидуральные и внутримозговые гематомы. Информация о состоянии мозга крайне важна для нейрохирургов, так как они должны принять решение о необходимости операции, либо ограничиться консервативным лечением.
ПЕРЕЛОМЫ ЧЕРЕПА НА КТ
Изменения костей черепа травматического характера четко и достоверно выявляются при компьютерной томографии головы: можно оценить характер перелома, направление линий перелома, глубину импрессии (вдавления костных отломков), количество костных отломков, их размеры, форму, положение.
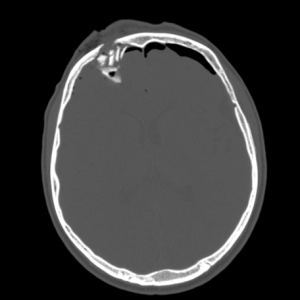
Перелом правой лобной кости на КТ. Виден вдавленный перелом свода черепа, воздух в эпидуральном пространстве.

Трехмерная реконструкция черепа при КТ визуализирует сложный перелом правой височно-теменной области.
ЭПИДУРАЛЬНАЯ ГЕМАТОМА НА КТ
Эпидуральная гематома – отграниченное скопление крови над твердой оболочкой мозга. Различают субтенториальные гематомы, располагающиеся ниже намета мозжечка, и супратенториальные – выше намета мозжечка. Источник кровотечения при эпидуральных гематомах – оболочечные артерии. Основная причина возникновения таких гематом – перелом костей черепа.
Как выглядит субдуральная гематома на снимках КТ? Эпидуральная гематома на КТ имеет форму двояковыпуклой линзы (внутренний контур которой соответствует отслоенной мозговой оболочке), прилежащей к внутренней поверхности кости. В некоторых случаях можно увидеть перелом кости в области дна гематомы. Характерный КТ-признак эпидуральной гематомы – ликворные «стрелки» у углов гематомы (небольшие субдуральные гигромы по краям гематомы, возникающие из-за разрыва арахноидальной облочки и перехода ликвора из арахноидальной полости в субдуральное пространство, а также возможны включения костной плотности (отломки внутренней пластинки). Структура эпидуральных гематом чаще всего однородная, реже неоднородная, в некоторых случаях внутри черепа может визуализироваться газ.
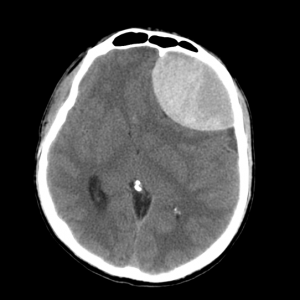
КТ при эпидуральной гематоме. Видно скопление крови в левой лобной области с выраженным объемным воздействием на оболочки и вещество мозга.
СУБДУРАЛЬНАЯ ГЕМАТОМА НА КТ
Субдуральная гематома – скопление крови под твердой оболочкой мозга. В отличие от эпидуральных, субдуральные гематомы вызывают более выраженное смещение (дислокацию) мозга, сильнее сдавливают ликворные пространства. Источник кровотечения при субдуральной гематоме это вены, впадающие в синусы твердой оболочки мозга. Возникает гематома из-за смещения мозга относительно кости. Форма ее серповидная, углы острые, внутренний контур неровный, визуально прилежит к твердой мозговой оболочке и кости.
Как выглядит субдуральная гематома на снимках КТ? По локализации выделяют правостороннюю, левостороннюю субдуральную гематому, а также гематому задней черепной ямки. В остром периоде гематомы имеют однородную структуру,высокую плотность, соответствующую крови (+65…+70 единиц шкалы Хаунсфилда). Подострые субдуральные гематомы становятся изоденсивными веществу мозга, приобретают капсулу, могут увеличиваться в размерах. Хроническая субдуральная гематома всегда гиподенсивная (+12…+15 единиц шкалы Хаунсфилда), имеет капсулу, может вызывать атрофию коры и белого вещества прилежащих мозговых извилин (от сдавления сосудов). В последнем случае дифференциальный диагноз должен проводится с арахноидальными кистами.
Особенности субдуральных гематом у пожилых следующие: атипичная локализация (над зоной атрофии мозга); атипичная форма; гетерогенная (слоистая) структура; «масс-эффект» не связан с объемом гематомы; мозг плохо расправляется после удаления гематомы; часто эволюционируют в подострые либо хронические.
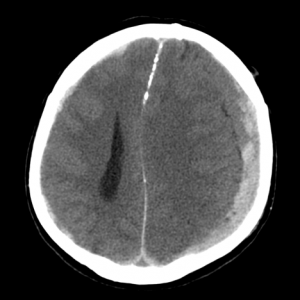
КТ при субдуральной гематоме. С левой стороны черепа видна яркая «полоска», обусловленная наличием крови под твердой оболочкой мозга. Видно сдавление мозга. Необходимо срочное хирургическое вмешательство с удалением гематомы.
ЧЕМ ОТЛИЧАЮТСЯ СУБДУРАЛЬНАЯ И ЭПИДУРАЛЬНАЯ ГЕМАТОМЫ
В дифференцировке эпи- и субдуральных гематом имеет значение форма, углы у вершин (у эпидуральных гематом они составляют 40-50 и более градусов, у субдуральных 10-20 градусов и меньше), соотношение длины и поперечника (при эпидуральных гематомах соттношение не более 5 к 1, при субдуральных больше), примыкание к костям и ТМО (эпидуральная прилежит к костям, не растекается по намету мозжечка), отслоение венозных синусов, смещение срединных структур (при эпидуральных гематомах в половине случаев не вызывают смещения срединных структур, в четверти случаев вызывают обратный «масс-эффект», в остальных случаях прямой «масс-эффект», но смещение при этом всегда меньше толщины эпидуральной гематомы).
ЧТО ДЕЛАТЬ ПРИ ПЕРЕЛОМЕ ЧЕРЕПА, СУБ- ИЛИ ЭПИДУРАЛЬНЫХ ГЕМАТОМАХ
Если на КТ нашли перелом черепа, эпи- или субдуральную гематому, необходимо лечение у нейрохирурга! Только врач этой специальности может поставить окончательный диагноз, сопоставить результаты КТ с клинической картиной и принять решение о необходимости операции.
Кроме того, большое значение имеет точность и подробность описания КТ врачом-рентгенологом. В заключении КТ должно быть точно указано положение перелома или гематомы, их размеры, степень смещения мозга, наличие или отсутствие вклинения мозга, количество и размеры очагов ушиба, и другие важные особенности. Если эти подробности не указаны, всегда можно получить второе мнение по КТ мозга, отправив снимки с диска на повторную консультацию. Такой экспертный пересмотр КТ может быть осуществлен рентгенологами из Института мозга человека. Сделать это можно через систему Национальной телерадиологической сети.
Читать подробнее о Втором мнении
Читать подробнее о телемедицине
Кандидат медицинских наук, член Европейского общества радиологов
Источник
Компьютерная томография (КТ) в настоящее время является ведущим в диагностике черепно-мозговой травмы. Возможность прижизненной визуализации мягких тканей, костей, мозговой паренхимы, ликворных пространств, инородных тел и других составляющих черепно-мозговой травмы при КТ открыла новые пути развития нейротравматологии. Широкое распространение получила КТ и в детской нейротравматологии
Ушибы мягких тканейхарактеризуются увеличением объема, сочетанием с участками повышенной плотности в результате пропитывания их кровью. Подапоневротические гематомыотличаются зонами повышенной плотности в ранние сроки после травмы, которые располагаются над костными структурами.
Переломы костей черепавизуализируются при КТ в костном режиме. Линейные переломы представлены в виде полосок просветления, а вдавленные переломы в виде смещения фрагментов кости в полость черепа (Рис.7.22).
Ушибы головного мозгав зависимости от тяжести (выраженности) деструктивных изменений мозговой ткани обычно разделяют на 3 типа. Частота их выявления увеличивается с увеличением срока после травмы. По данным Егуняна М.А., в первые сутки после травмы КТ признаки ушиба мозга обнаруживаются у 23% обследованных детей, кроме того у 18% обнаруживаются признаки отека мозга с сужением субарахноидальных пространств и желудочков мозга. На 2 – 3 сутки ушибы мозга выявляются уже у 33,3% пострадавших, при наличии признаков отека мозга еще у 11,1%. На 4 – 7 сутки эти цифры поднимаются до 66,6% и 33,4%.
Ушибы мозга легкой степени тяжести (ушибы I типа)представлены небольшими зонами пониженной плотности мозгового вещества (18 – 25 ед.Н) или участками изоденсивными мозгу с наличием небольшого объемного эффекта позволяющие говорить об ушибе мозга. Эти ушибы достаточно быстро (2-6 дней) подвергаются обратному развитию и обычно занимают кортикальную зону конвекситальных отделов полушарий мозга, часто сочетаясь с переломами костей и подапоневротическими гематомами.
Ушибы мозга средней степени тяжести (ушибы IIтипа)характеризуются наличием контузионных очагов повышенной плотности (до 60 ед.Н) или зонами пониженной плотности с некомпактными вкраплениями участков повышенной плотности (Рис.7.2, 7.24). Степень сопутствующего отека мозга и объемного эффекта большая. Эти очаги ушиба также достаточно быстро (в течение 10 – 14 дней) подвергаются обратному развитию, что говорит об отсутствии значительной деструкции мозгового вещества, но атрофические изменения в мозге обнаруживаются почти постоянно.
Ушибы мозга тяжелой степени тяжести (ушибы III типа)представлены зонами неравномерно повышенной плотности (65 – 75 ед. Н), которые чередуются с участками пониженной плотности (Рис. 7.25).
Данный вид ушиба мозга соответствует патологоанатомическому определению «очаг размозжения мозга». Они сопровождаются выраженным перифокальным отеком, нередко имеющего тенденцию к генерализации на 3 – 4 сутки. Исчезновение геморрагического компонента очагов ушиба 3 вида происходит на 2 – 3 недели, хотя явления отека сохраняются на более длительный срок.
Корниенко В.Н. с соавт. предложили разделять 4 вида очагов ушиба мозга, при этом выделив ушибы IV вида – внутримозговые гематомы или очами ушибов с превалированием геморрагического компонента над мозговым детритом (Рис. 7.26).
Очень интересны сопоставления типов ушибов мозга и летальности, проведенные LankschW. С соавт. Установлено, что летальность при ушибах I типа не превышает 7% наблюдений, при ушибах II типа она составляет 41% и при ушибах III типа достигают 70% наблюдений.
Диффузные аксональные повреждения мозгана КТ характеризуются общим увеличением объема мозга, как результат диффузного отека или набухания мозга с мелкоточечными очагами геморрагии в мозолистом теле, стволовых или перивентрикулярных структурах.
Субарахноидальные кровоизлияниянаиболее частый вид травматических внутричерепных кровоизлияний, особенно при тяжелой черепно-мозговой травме. КТ признаком субарахноидального кровоизлияния является повышение плотности конвекситальных субарахноидальных пространств, боковых щелей мозга, базальных цистерн (Рис.7.27). Учитывая быстроту резорбции крови из ликворных пространств, КТ диагностика субарахноидальных кровоизлияний наивысшая в первые часы после травмы. В течение первых двух суток частота обнаружения КТ признаков геморрагии снижается на половину.
Эпидуральные гематомыпредставлены обычно зонами повышенной плотности двояковыпуклой формы, прилежащей к костям свода черепа (Рис. 7.28). Зоны распространения эпидуральных гематом обычно ограничены черепными швами.
Степень повышения плотности изображения гематомы соответствует количеству свернувшейся крови, но при наличии несвернувшейся крови и при резорбции гематомы более 14 дней возможно ее изоденсивное с мозгом изображение. В этих случаях только косвенные признаки (смещение твердой мозговой оболочки, смещение мозга) или внутривенное введение контрастного вещества позволяют правильно установить диагноз.
Субдуральные гематомыхарактеризуются серповидной зоной повышенной плотности, захватывающей значительные участки над полушариями мозга (Рис.7.29), сочетаясь с его сдавлением и смещением срединных структур. В результате резорбции крови субдуральные гематомы в течении нескольких недель становятся изоденсивными, что затрудняет их диагностику особенно при двухсторонней локализации. Эта локализация очень часто наблюдается у детей грудного возраста. Именно у них нередко возникает необходимость в дифференциальной диагностике между хроническими субдуральными гематомами и хроническими гидромами в результате атрофических изменений в мозге (Рис.7.30, 7.31). Односторонние хронические субдуральные гематомы в зависимости от сроков существования и степени резорбции крови представлены гипер- , гипо- или изоденсивными экстрацеребральными зонами с выраженным смещением мозга (Рис. 7.32).
Особую группу составляют больные с хроническими оссифицирующимися субдуральными гематомами при огромных размерах которых степень смещения мозговых структур и желудочков мозга может быть самой различной от незначительной (Рис.7.33) до резко выраженной (Рис. 7.34).
Внутримозговые гематомычаще встречаются у детей школьного возраста и на КТ представляют собой очаги гомогенно повышенной плотности округлой, овальной или неправильной формы (65 – 75 ед. Н). Очень быстро вокруг гематомы формируется зона отека, достигающая максимума на 2 – 3 сутки и имеющего тенденцию к генерализации (Рис. 7.35). Резорбция крови и снижение плотности очага кровоизлияния обычно происходит к концу месяца.
Внутрижелудочковые гематомыу детей как изолированная форма внутричерепной посттравматической геморрагии встречается крайне редко. Они наблюдаются при очень тяжелой травме как один из компонентов множественных гематом. Внутрижелудочковые кровоизлияния только в том случае может считаться гематомой, если кровь по объему превысила размеры желудочка и произошла тампонада его кровью. На КТ внутрижелудочковые гематомы представлены высокоинтенсивным сигналом, формирующим слепок расширенного желудочка мозга. Чаще обнаруживаются внутримозговые гематомы с прорывом крови в желудочки мозга разной степени выраженности (Рис. 7.36).
Как уже указывалось, практически только у детей встречаются поднадкостнично-эпидуральные гематомы. Их компьютерная диагностика не представляет больших сложностей, а обнаруживаемые изменения весьма характерны для экстра-интракраниальных объемных поражений, разделенных костной структурой. Гематомы могут располагаться одна над другой, принимая вид шара, мяча, или в виде гантелей со смешением основных масс гематом в сторону (Рис.7.37). При специальных исследованиях удается обнаружить и зону линейного перелома кости.
Значительно расширились возможности КТ с внедрением в практику спиральных рентгеновских компьютеров. Если раньше для получения объемного изображения (трехмерная КТ реконструкция) требовалось много времени и больной получал большую лучевую нагрузку, современные аппараты позволяют провести исследование за несколько минут. Особенно важна трехмерная КТ реконструкция при сложных переломах и дефектах черепа, во многом определяя хирургическую тактику (Рис.7.38).
Рис.7.22. КТ (костный режим) ребенка П., 7 лет. Вдавленный многооскольчатый перелом правой лобной кости.
Рис. 7.23. КТ ребенка З., 3 года.
Ушиб лобной области средней степени тяжести без выраженной дислокации и отека мозга.
Рис.7.24. КТ ребенка Н., 12 лет.
Ушиб лобных долей средней степени тяжести (через неделю после травмы). Выраженный отек лобных долей, начинающаяся атрофия левой лобной доли.
Рис.7.25. КТ ребенка А., 7 лет.
Ушиб левой лобной доли тяжелой степени тяжести. Умеренно выражен дислокационный синдром и отек мозга.
Рис. 7.26. КТ ребенка Р., 5 лет.
Ушиб тяжелой степени тяжести лобных долей, больше справа, с преобладанием геморрагического компонента.
Рис.7.27. КТ ребенка Б., 2 года.
Ушиб мозга средней степени тяжести, субарахноидальная геморрагия с распространением крови в межполушарную щель и субарахноидальные пространства правой лобно-теменной области.
Рис.7.28 КТ ребенка Ф., 6 лет.
Эпидуральная гематома левой височной области без значительного дислокационного синдрома.
Рис.7.29. КТ ребенка Т., 3 года.
Острая субдуральная гематома над правым полушарием, выраженное сдавление мозга.
Рис.7.30. КТ ребенка С., 4 года. Двусторонние хронические субдуральные гематомы.
Рис.7.31. КТ ребенка С., 1 год.
Массивные хронические субдуральные гидромы, гипоксическая атрофия мозга.
Рис.7.32. КТ ребенка Б., 9 месяцев.
Хроническая субдуральная гематома левой лобно-теменно-височной области, выраженный дислокационный синдром.
Рис.7.33. КТ ребенка Е., 8 лет.
Оссифицированная хроническая субдуральная гематома правой лобно-теменной области, состояние через 3 года после ликворошунтирующей операции и год после легкой черепно-мозговой травмы. Дислокационный синдром слабо выражен.
Рис.7.34. КТ ребенка М.., 5 лет.
Оссифицирующаяся хроническая субдуральная гематома левой лобно-теменно-височной области, состояние через год после ликворошунтирующей операции. Дислокационный синдром резко выражен.
Рис. 7.35. КТ ребенка Р., 4 года.
Внутримозговая гематома правой височно-подкорковой области со слабо выраженным
дислокационным синдромом.
Рис. 7.36. КТ ребенка Т., 9 лет.
Внутримозговая гематома правой височной области с прорывом крови в тело и задний рог правого бокового желудочка. Умеренно выражен перифокальный отек.
Рис. 7.37. КТ ребенка О., 2 года.
Поднадкостнично-эпидуральная гематома слева. Эпидуральная гематома затылочно-теменная область, поднадкостничная гематома – теменно-височная область. Умеренно выражен дислокационный синдром. При костной реконструкции видна область линейного перелома затылочной кости слева
с переходом на теменную кость.
Рис.7.38. КТ (А) и трехмерная реконструкция (Б) ребенка З., 2 года.
Растущий перелом затылочной и височной костей справа с формированием арахноидальной
экстра-интракраниальной кисты.
Б
Источник
