Лазерная терапия после перелома для чего
Перелом – нарушение целостности кости вследствие травмы, падения, ДТП, промышленной или природной катастрофы.
Признаки перелома
В результате непомерной нагрузки на кость происходит ее деформация, или, попросту говоря, перелом. Распознать его можно по ряду признаков:
- подвижность кости;
- хруст при травме (крепитация);
- болевой синдром;
- отек травмированного места;
- внешняя деформация;
- при открытых переломах – обломки кости в ране.
Кроме того, у больного проступает нездоровая бледность, учащается сердцебиение, наблюдаются скачки артериального давления, в особо тяжелых случаях спутанность сознания и обморок.
Методы диагностики переломов
При переломе могут отсутствовать один или несколько признаков, в этом случае пациента, после визуального осмотра, отправляют на рентгенографию или ультразвуковое исследование кости. Окончательный диагноз выставляют по их результатам.
Возможные осложнения
Не долеченный или вовремя не диагностированный перелом может стать причиной развития гангрены, остеомиелита, закупорки вен или паралича. Именно по этой причине необходима своевременная диагностика и лечение.
Лечение переломов
Лечение оперативное или консервативное осуществляют только в травмпункте или травматологическом отделении больницы. При неосложненных переломах накладывают гипсовую повязку или лангету, в некоторых случаях делают это под местной анестезией. При отягощенных переломах пострадавший нуждается в госпитализации. При переломах со смещением или компрессионных переломах уместно скелетное вытяжение. Если зафиксировать кость при помощи гипсовой повязки не представляется возможным, например, при переломе шейки бедра, то в ход идут различные металлоконструкции:
- внутренние: пластины, винты, штифты, скобы, спицы и т.д.;
- и внешние: компрессионно-дистракционные аппараты. Наибольшую популярность получил аппарат Елизарова.
В качестве дополнения к оперативной и стационарнойтерапиииспользуют лечебную физкультуру, массаж и различное физиотерапевтическое лечение:
- на первых этапах УВЧ, ультразвук и индуктотермию. Эти процедуры проводят для снятия боли, уменьшения отечности и восстановления кровообращения;
- на втором этапе применяют электростимуляцию мышц, электрофорез, ультрафиолетовое облучение и фонофорез;
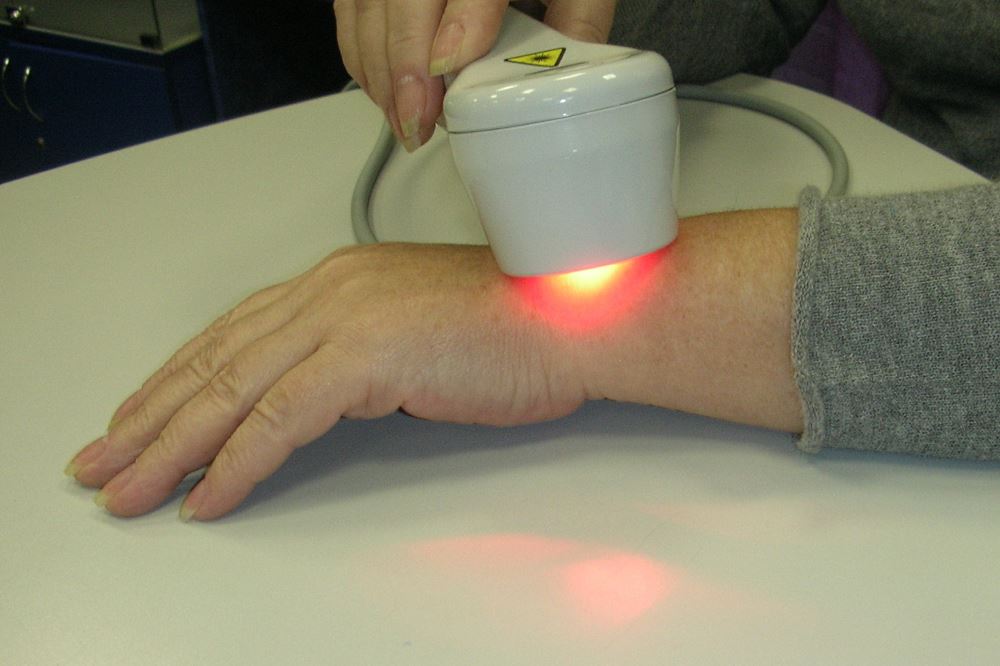
- для ускорения процесса сращивания костей применяют лазерную терапию.

Лазер – оптическое устройство, испускающее поток высокоорганизованного в пространстве и времени электромагнитного излучения одного цвета. Лечебный эффект лазера кроется в уникальной длине волны, благодаря которой инфракрасный луч лазера проникает в глубины организма. Движущуюся по сосудам кровь лазер побуждает интенсивнее поставлять в клетки питательные вещества и кислород. В зависимости от длины волны лазер может использоваться в терапии для ускорения обмена веществ, что позволяет увеличить скорость регенерации тканей, снять воспаление и боль, уменьшить отеки. Благодаря направленности луча лазеротерапия действует именно на тот участок, на который он нацелен. Длина волны позволяет лучу проникнуть глубже по сравнению магнитной терапией и воздействовать на те ткани, которые недоступны магнитному полю.
Противопоказания к лазерной терапии
Несмотря на эффективность физиотерапевтического лечения при переломах, в некоторых случаях терапия противопоказана:
- лихорадка и сильно повышенная температура;
- открытая форма туберкулеза легких;
- остеомиелит или сепсис, развившиеся как осложнение после сложного перелома;
- злокачественное новообразование;
- нарушение свертываемости крови или патологии в работе органов кроветворения;
- беременность;
- период грудного вскармливания; детский возраст.
Перед процедурой лазеротерапии пациент обязательно должен предупредить врача о наличие пластин, спиц, винтов, скоб, спиц, кардиостимуляторов и прочих инородных включений в теле.
Источник
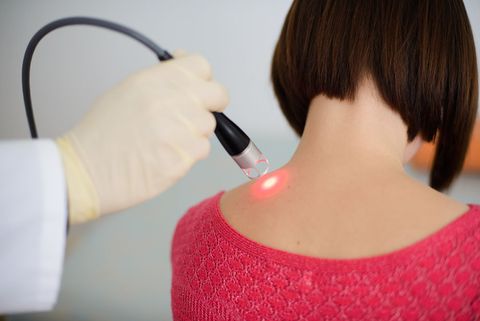
Лазерная терапия (ЛТ, низкоинтенсивная лазерная терапия, лазеротерапия) – физиотерапевтический метод светолечения, подразумевающий воздействие на организм пациента низкоэнергетическим лазерным излучением. Процедура улучшает обменные процессы, дает обезболивающий и противовоспалительный эффект, повышает иммунитет и снимает отеки. Лазерная терапия применяется во многих отраслях современной медицины. Благодаря отсутствию побочных действий, безболезненности и безопасности, метод используется не только для взрослых, но и для детей.
Если вам необходим профилактический или лечебный курс лазерной терапии, обращайтесь в Поликлинику Отрадное. Вы сможете посещать в сеансы в удобное для вас время, без очередей.
Особенности лазерной терапии
Для низкоинтенсивной лазерной терапии применяется излучение оптического диапазона. На участок тела пациента направляют пучок света. Он поглощается тканями, преобразуясь в тепловую энергию. В результате происходят фотохимические и фотофизические процессы. Под влиянием лазерных лучей:
- Увеличивается количество эритроцитов – красных кровяных телец, транспортирующих кислород из легких ко всем органам и тканям. Благодаря этому усиливается кислородный обмен в организме.
- Происходит более активное деление клеток костного мозга.
- Улучшается работа противосвертывающей системы крови.
- Снижается скорость оседания эритроцитов (СОЭ) – этот показатель в анализах крови указывает на наличие в организме воспалительного процесса.
В результате процедуры:
- Активизируется иммунная система, за счет чего процесс выздоровления ускоряется.
- Стимулируется кровообращение.
- Ускоряются обменные и регенеративные процессы, за счет чего быстрее заживают эрозии, раны и прочие травмы.
- Активизируется клеточный метаболизм.
- Предотвращается разрастание соединительных тканей.
- Лазерный луч устраняет с кожного покрова и слизистых оболочек патогенную микрофлору, что способствует уменьшению воспалений.
Снижаются болевые ощущения, в некоторых случаях они исчезают полностью.
Справка! Так как лазерные лучи проникают не очень глубоко, эффект ярко выражен, прежде всего, на участках воздействия.
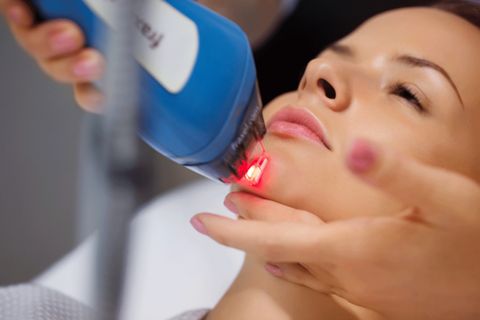
Для терапевтического воздействия могут применяться разные виды лазеров. Они отличаются друг от друга, прежде всего, по режиму работы:
- Непрерывные.
- Импульсные.
По активному веществу лазеры бывают:
- Жидкостные.
- Газовые.
- Полупроводниковые.
- Твердотельные.
По длине волны лазерное излучение, применяемое в терапевтических аппаратах, делится на:
- Инфракрасное.
- Красное.
- Видимое.
- Ультразвуковое.
- Перестраиваемое.
Разновидность лазерного аппарата выбирается врачом, исходя из потребностей и особенностей организма пациента.
Излучение, используемое в ходе терапевтического сеанса, может быть:
- Монолазерным – применяется один фактор.
- Магнито-лазерным – сочетает в себе свойства магнитного поля и нескольких разновидностей лазерных лучей. Такое воздействие эффективнее.
Облучению может подвергаться:
- Очаг поражения.
- Кожная проекция органа, в котором развилась патология.
- Акупунктурные точки.
- Рефлексогенные зоны.
Плюсы лазерной терапии
К преимуществам лазеротерапии относятся:
- Сочетаемость с другими методами лечения: она позволяет сократить количество и дозировки применяемых медикаментозных препаратов и сроки лечения.
- Отсутствие побочных действий.
- Безболезненность.
- Возможность применения в профилактических целях.
Показания к лазерной терапии
Лазерная терапия, прежде всего, применяется для лечения хронических воспалений:
- вен;
- мышц;
- суставов;
- сухожилий.
Также метод используется в следующих направлениях медицины:
- Хирургии: при тромбофлебите, проктите, трофических язвах, анальных трещинах, простатите, геморрое, ожогах, обморожениях, артритах, пяточной шпоре, варикозной болезни.
- Травматологии: при переломах и ушибах.
- Отоларингологии: при отитах, тонзиллите, рините.
- Кардиологии: при ишемической болезни сердца, миокардитах.
- Гинекологии и акушерства: при аднексите, эндометриозе, эрозии шейки матки, мастите, отеках сосков, дисфункциональных маточных кровотечениях.
- Патологий ЖКТ: при язвенной болезни, гастрите (лазерным воздействием снимают воспаление), холецистите, колите.
- Стоматологии: при стоматите, пародонтозе, пульпите, альвеолите, стоматите, гингивите, травмах слизистой оболочки ротовой полости.
- Неврологиии: при невралгиях, защемлениях, радикулите, остеохондрозе, нейропатии лицевого нерва, травмах периферических нервов, мигренях, рассеянном склерозе, церебральном параличе.
- Пульмонологии: при пневмонии, туберкулезе, бронхите и бронхиальной астме.
- Эндокринологии: при сахарном диабете, патологиях щитовидной железы.
- Дерматологии и косметологии: при акне, экземах, герпесе, дерматозах, келоидных рубцах, фурункулезе, дерматитах, алопеции (облысении).
- Урологии: при пиелонефрите, цистите.
Помимо этого, лазерная терапия часто назначается профессиональным спортсменам. Она позволяет быстрее восстанавливаться после значительных физических нагрузок и травм. Также используется для профилактики, так как повышает иммунитет и выносливость.
Справка! Лазерная терапия обычно входит в комплексное лечение, дополняя другие методы. Как самостоятельный способ устранения нарушений применяется редко.
Противопоказания
Противопоказания к лазерной терапии:
- Общее тяжелое состояние организма пациента.
- Наличие гнойных воспалений.
- Болезни крови.
- Психические заболевания.
- Болезни крови.
- Тиреотоксикоз.
- Судороги.
- Активная фаза туберкулеза.
- Лихорадочные состояния.
- Раковые опухоли.
Проведение процедуры
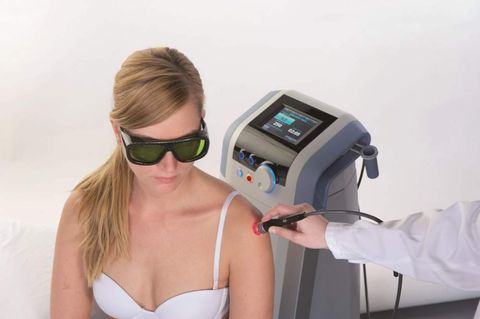
Во время процедуры пациент лежит или сидит. Участок тела, который будет подвергаться воздействию лазерных лучей, обнажают. За один раз обрабатывают не более 80 см². Затем переходят на другой участок. Общее время процедуры – до 30 минут.
Лазерная терапия назначается пациенту лечащим врачом или физиотерапевтом. Одной процедуры мало, необходим курс. Количество сеансов зависит от разновидности и сложности течения заболевания и состояния организма пациента. Курс может состоять из 3-15 процедур, проводимых ежедневно. При необходимости через несколько месяцев его можно повторить.
Источник
Переломы костей могут быть полными или частичными. Чаще всего вызываются травматическим воздействием. Можно выделить 2 большие группы причин, по которым возникают переломы:
1. Внешнее воздействие, превышающее прочностные характеристики кости: удар, падение и пр. Переломы костей у детей обычно относятся к этому типу.
2. Ослабленность кости. В этом случае из-за патологии кость ломается «сама по себе», без внешнего воздействия, например, при ходьбе. Хрупкость скелета может быть вызвана различными заболеваниями: остеопорозом, опухолями и пр. Характерно для пожилых людей.
Признаки перелома костей
Не останется сомнений в том, что это перелом, если наблюдаются абсолютные признаки:
– деформация конечности;
– слышимый хруст при пальпации;
– неестественная подвижность;
– при открытом переломе костей в ране виднеются отломки.
Также выделяется ряд относительных признаков, которые могут навести на мысль о переломе:
– выраженная боль, усиливающаяся при осевой нагрузке на поврежденную конечность или при попытке движения;
– отек, появляется не сразу, а через некоторое время и постепенно увеличивается;
– гематома;
– ограничение подвижности;
– при внутрисуставных переломах наблюдается гемартроз.
Часто присутствует травматический шок. При повреждении отломками кости сосудов наблюдается значительная кровопотеря. Больной возбужден, не может адекватно оценивать ситуацию, кожные покровы бледнеют. Необходимо оказать пациенту первую помощь. В противном случае он может усугубить ситуацию неадекватным поведением и попытками справиться с ситуацией самостоятельно.
Переломы костей: классификация
По видимости отломков:
– закрытые переломы костей, при этом отломки кости не видны, однако может наблюдаться деформация конечности;
– открытые: кости прорывают мышцы и кожу, их отломки видны в ране.
По форме:
– поперечные
– V-образные
– винтообразные
– косые
– продольные
– T-образные
По наличию смещения:
– Перелом кости со смещением. В этом случае кости сходят со своих мест, становятся неровно относительно друг друга, происходит деформация.
– Без смещения. Части кости остаются на своих местах, по месту перелома проходит глубокая трещина. Деформация не наблюдается.
Лечение переломов костей
При переломе костей накладывают шину. В поврежденное место вкалывают обезболивающее. Если наблюдается кровотечение, то рану зажимают, при необходимости – накладывают жгут. Важно как можно быстрее доставить пациента в больницу. Здесь будут вправлять перелом (при необходимости) и определят дальнейшую тактику лечения.
Существует 2 способа лечения переломов:
– Консервативное, т. е. при наложении гипса. Сейчас этот метод используют для незначительных переломов костей без смещения и трещин;
– Оперативное, т. е. проводится операция, отломки сопоставляются друг с другом. Кости могут быть притянуты друг к другу с помощью спиц, трубок и пр.
Осложнения после переломов
Переломы могут вызвать ряд осложнений. Например, отломки часто повреждают окружающие мягкие ткани, что увеличивает кровопотери, усиливает болевой шок, ухудшает общее состояние больного. При этом могут пострадать сухожилия и связки, что усложнит реабилитацию от перелома костей.
В некоторых случаях отломки задевают нервные окончания, что приводит к параличу. При травме черепа велик риск повреждения мозга, а при переломе ребер часто страдают внутренние органы. Открытый перелом опасен тем, что в организм может попасть инфекция.
Лазерная терапия при переломе костей
Применение лазерной терапии в травматологии показывает отличные результаты. Использование лазерной медицины при переломах позволяет значительно сократить сроки реабилитации, ускоряет процесс сращивания, способствует более быстрому образованию костной мозоли и уменьшению деформации. Лазерная терапия снижает вероятность неудачного сращивания костей, позволяет избежать ряда повторных операций
Чтобы без помех проводить процедуры, необходимо оставить небольшое окно в зоне проекции перелома. Через слой гипса излучение может не пройти или пройти не в полной мере, что снизит эффект лечения.
Курс состоит из 10-15 процедур, их проводят каждый день. При работе с областью грудной клетки в зоне проекции сердца разрешается использовать излучатель на частоте 5 Гц. Также при облучении перелома ребер нужно обратить внимание на то, что процедуры разрешены только после полной остановки кровотечения.
Применение лазерной терапии в травматологии при переломах дает удивительные результаты. Даже при плохом сопоставлении костных отломков быстро формируется костная мозоль, ускоряется процесс консолидации и отмечается не только сокращение сроков выздоровления, но и уменьшение деформации.

Лазерная терапия зачастую снимает проблему необходимости повторного хирургического вмешательства для ликвидации последствий, возникших при неудачном сращении костных фрагментов. Для проведения лазерной терапии следует при иммобилизации с помощью гипсовых лангет или повязок оставить “окно” в зоне проекции перелома.
Обратите внимание, что при переломах ребер спереди, в зоне соответствующей проекции сердца, лазерная терапия разрешается только на частоте 5 Гц. При наличии перелома ребер и подозрении на гемоторакс или пневмоторакс лазерная терапия должна применяться с осторожностью только после эвакуации крови, остановки кровотечения и т.д.
Источник
скачать
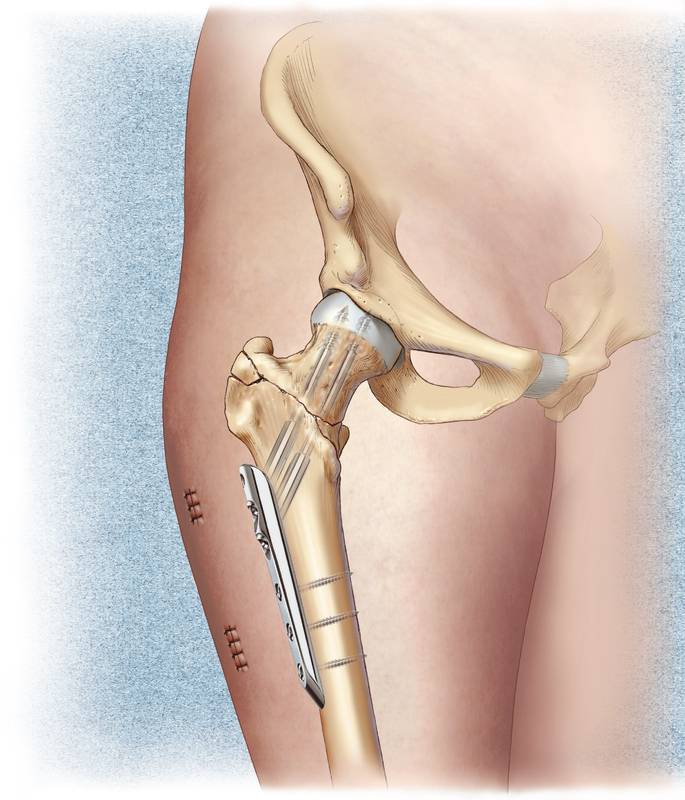 Металлоостеосинтез – (оsteosynthesis, греч. оsteon – кость, synthesis – соединение) заключается в сопоставлении и восстановлении целостности костных тканей путем применения специальных металлических конструкций.
Металлоостеосинтез – (оsteosynthesis, греч. оsteon – кость, synthesis – соединение) заключается в сопоставлении и восстановлении целостности костных тканей путем применения специальных металлических конструкций.
Остеосинтез является неотъемлемой частью современной травматологии и ортопедии.
Виды остеосинтеза
– погружной, когда соединяющие костные отломки фиксаторы расположены в зоне перелома;
– наружный (чрескожный), когда костные отломки соединяют с помощью дистракционно-компрессионных аппаратов. Существуют еще и комбинированные виды остеосинтеза.
В качестве металлоконструкций при остеосинтезе используются металлические фиксаторы – винты, болты, гвозди, шурупы, пластинки, дистракционно-компрессионные аппараты.
Обычно они изготавливаются из медицинского титана или стали особой марки. Отличительной особенностью таких металлоконструкций является то, что они могут длительное время находиться в тканях человека и не подвергаться коррозии.
В настоящее время доказано, что наличие современных металлоконструкций в зоне лазерного воздействия не является противопоказанием к применению лазерной терапии и не приводит к развитию осложнений (Буйлин В.А., ЖирновВ.А., Василькин А.К.).
Применяемые в травматологии и ортопедии металлоконструкции позволяют прочно фиксировать костные отломки, но в тоже время их наличие задерживает остеогенез (костеобразование). Во время операции также происходит травматизация тканей костного мозга, эндоста, надкостницы, мягких тканей, то есть тканей, за счёт которых идёт костеобразование.
Лазерная терапия при металлоостеосинтезе
Применение лазерной терапии в этих случаях позволяет уменьшить или полностью ликвидировать болевой синдром, отечность, воспалительные явления, улучшить крово- и лимфообращение, трофику тканей, ускорить процесс регенерации (восстановления) костной ткани, быстро восстановить защитные силы организма и способствовать заживлению тканей, уменьшению числа осложнений. Вероятность образования спаек и рубцов при использовании лазерной терапии, как правило, сводится к минимуму.
Основная цель лазерной терапии при металлоостеосинтезе – профилактика ранних осложнений,обеспечение ранней безболезненной нагрузки на оперированную конечность или сустав, ускорение заживления и восстановление потерянной функции.
Лазерная терапия назначается на 2-ой день после оперативного вмешательства. Лечение проводится курсами: не менее 15 сеансов на курс, 3-4 курса с интервалом в 1 месяц. Проведение курсов лазерной терапии заканчивается при полном восстановлении функции поврежденной конечности.
Для проведения сеансов лазерной терапии, при наличии гипсовых повязок или лангет, следует оставить «окно» в зоне проекции перелома. При наличии лангеты, перед проведением сеанса лазерной терапии ее необходимо снять.
Зоны лазерного воздействия определяются характером травмы, это могут быть кости, мышцы, связки,позвоночник, сустав.
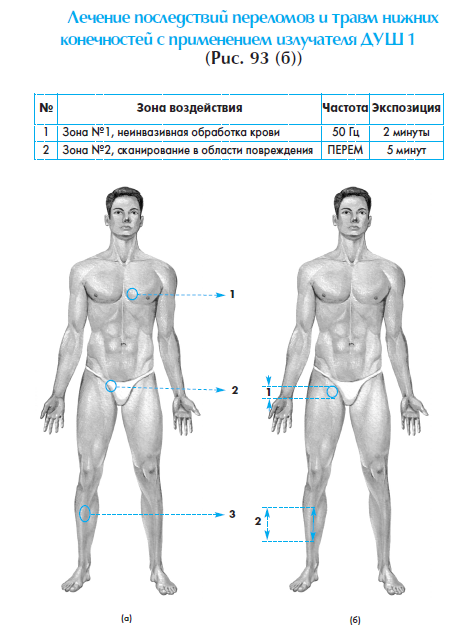
№ | Зона воздействия | Частота | Экспозиция (время воздействия) |
Первые 5 сеансов | Послеоперационный шов, зона повреждения | 50 Гц | 2 минуты на 1 зону (10 см2обрабатываемой поверхности) |
Следующие 5 сеансов | Послеоперационный шов, зона повреждения | 1000Гц | 2 минуты на 1 зону (10 см2 обрабатываемой поверхности) |
Курс – 10-15 ежедневных сеансов, по 1 сеансу в день.
Сеансы лазерной терапии рекомендуется проводить в первую половину дня, до 12 часов дня.
При выраженном болевом синдроме, сеансы лазерной терапии допустимо проводить 2 раза в день – утром и вечером, интервал между сеансами 10-12 часов.
С интервалом в 1 месяц, как уже сообщалось ранее, рекомендуется провести 3-4 курса, далее сделать 3-месячный перерыв. При необходимости – лечение повторить.
В восстановительный период эффективно применение массажа, водолечебных процедур – местных и общих ванн (кислородных, жемчужных и др.), озокеритовых и парафиновых аппликаций, лечебной физкультуры.
Источник
