Ложный сустав после перелома ладьевидной кости

Крайне важно разграничивать несросшиеся переломы и ложные суставы ладьевидной кости. Это весьма существенно и для определения лечебной тактики, и для выбора метода лечения, и для оценки исходов. Применяемое иногда разделение тех и других по срокам давности носит формальный характер: нередко даже спустя 1,5—3 года после травмы запоздало распознанные или непоследовательно леченные переломы все еще не имеют черт ложного сустава, сохраняя способность
к сращению при надлежащих условиях. Различия в проявлениях и лечении этих двух состояний освещены ниже.
Постоянно возникающая поляризация взглядов на лечение несросшихся переломов ладьевидной кости имеет под собой веские основания. С одной стороны, сращение перелома, достигаемое консервативными средствами, более желательно, так как не влечет за собой риска, сопряженного с возможными осложнениями или неудачами при операции; к тому же и сама операция может явиться причиной дегенеративных расстройств в кистевом суставе. С другой стороны, иммобилизация «во что бы то ни стало» в течение многих месяцев крайне обременительна для больных, в особенности, если в результате не наступило сращения, а длительная выжидательная тактика ведет к нарастающим изменениям в ладьевидной кости и лучезапястном суставе, затрудняющим или делающим невозможным проведение сберегательных вмешательств посредством костной пластики или иных оперативных и консервативных методик.
Несросшиеся переломы очень неоднородны по составу. В практическом отношении нужно различать несколько форм: замедленно срастающиеся и несрастающиеся
(без смещений, стабильные); замедленно срастающиеся переломы с межотломковыми кистами (потенциально нестабильные); со смещением фрагментов по ширине (относительно нестабильные); со смещением фрагментов под углом, сочетающихся с нестабильностью кистевого сустава; застарелые вывихопереломы (с полным разобщением фрагментов ладьевидной кости).
Целесообразна следующая тактика. Все переломы (включая и в проксимальной трети) даже с наличием межотломковой кисты или щели до 2—3 мм ширины, но без признаков нестабильности, явлений деформирующего артроза и склероза замыкательных пластинок фрагментов, исходно подлежат иммобилизационному лечению. Такие повреждения составляют не менее 2/з всех несросшихся переломов. Если при контрольной рентгенографии через 8—10 нед находят положительную динамику с признаками нарастающей репарации, то иммобилизацию продлевают. При отсутствии сдвигов в рентгенологической картине показаны открытые вмешательства как и при других, упомянутых выше формах несросшихся переломов.
При дифференцированном отборе больных для консервативного лечения с оптимальным режимом иммоби-
Рис. 27. Рентгенограммы больного 32 лет с несросшимся поперечным переломом ладьевидной кости в проксимальной трети, впервые распознанным через 9 мес. а — через 9 мее после травмы; б — через 1,5 года: усиление рассасывания на концах фрагментов; в, г — через 5,5 мес с начала иммобилизации в контролируемой циркулярной гипсовой повязке при легком сгибании и лучевом отклонении кисти (первая косая и прямая проекции) — консолидация.
лизации путем замены гипсовых повязок через каждые
- 5 нед сращение в сроки от 3 до 4—6 мес наступает в 85—90 % (рис. 27).
Предложенная в последнее время неинвазивная стимуляция в электромагнитном поле от переменного тока с кольцами, размещаемыми над гипсовой повязкой [Frykman G. et al., 1982; Beckenbaugh R., 1984], вероятно, может быть полезной для увеличения числа консолидаций и их ускорения.
С течением времени и под влиянием перемежающихся нагрузок несращения ладьевидной кости (сохраняющие способность к заживлению при надлежащих условиях) постепенно преобразуется в стойкие несращения (с утратой способности к репарации), когда дефекты между фрагментами в процессе резорбции заполняются фиброзной тканью или на концах фрагментов возникают склеротические замыкательные пластинки и четко обозначаются щели с образованием неосложненного ложного сустава (псевдоартроз). Параллельно с этим процессом идет развитие деформирующего артроза, темпы которого зависят в первую очередь от степени нестабильности ладьевидной кости и кистевого сустава. Последовательно возникают легкие дегенеративные изменения в лучеладье- видной зоне, сужение межсуставных промежутков, деформация фрагментов ладьевидной кости, дезорганизация I луча, краевые разрастания и остеофиты, кистозная перестройка в костях запястья, завершающие образование осложненного ложного сустава, при котором вмешательства для прямого восстановления Целости ладьевидной кости становятся противопоказанными.
На протяжении нескольких десятилетий предложено немало способов вмешательств и их модификаций, направленных на сращение фрагментов при несросшихся переломах и ложных суставах ладьевидной кости. Некоторые утратили свое значение, другие сохранили подсобную роль (туннелизация по Беку, освежение раневых поверхностей, резекция шиловидного отростка лучевой кости и др.). Остеосинтез костным аутоштифтом сейчас используют редко из-за неопределенности и непостоянства исходов. К настоящему времени конкурентоспособными остались остеосинтез винтами и костная пластика.
Остеосинтез винтами, начало которому положил Н. McLaughlin (1954), приобрел значительный размах. Достоинства этой операции, осуществляемой через ладонный или лучевой доступ, не подлежат сомнению. Достигаемая жесткая внутренняя фиксация фрагментов ладьевидной кости при нестабильных несросшихся переломах и ложных суставах позволяет рано возвращать больных к труду. Однако, как уже говорилось выше, техника этих операций непроста, значителен риск ошибок; к тому же возможность несращений, в особенности при ложных суставах, достаточно велика. В связи с этим в последние годы часто сочетают компрессию винтом с костной аутопластикой и нередко с наружной иммоби
лизацией; так что метод в чистом виде несколько утрачивает свои оригинальные черты.
Костной пластике, начатой H.Matti (1936) и продолженной О. Russe (1951), отдает предпочтение подавляющее большинство хирургов, используя при этом оригинальные методики или же различные модификации и варианты. С учетом характера поражений и при скрупулезном соблюдении всех правил проведения операций и послеоперационного лечения результаты костных пластик не только несросшихся переломов, но и неосложненных ложных суставов ладьевидной кости почти неизменно благоприятны. К относительным недостаткам метода нужно отнести лишь кропотливость самого вмешательства и необходимость длительной контролируемой иммобилизации (от 2,5—3 до 4—5 мес). Но цель вполне оправдывает средства.
По методу Матти, зону несращения обнажают доступом через анатомическую табакерку, в отломках формируют полукруглые ниши и образованную полость плотно пломбируют губчатым веществом, взятым из гребня подвздошной кости. Удобнее и проще пользоваться для этой цели тыльно-лучевым доступом, а пластический материал забирать из эпиметафиза лучевой кости.
По методике Руссе, доступ к месту ложного сустава осуществляют с ладонной стороны непосредственно кнаружи от лучевого сгибателя кисти. В отломках образуют в продольном направлении кости паз (0,6 X 0,6 X Х1,5 см), удаляя одновременно склерозированные замы- кательные пластинки. Трансплантат несколько больших размеров берут из гребня подвздошной кости и после соответствующей обработки укладывают в изготовленное ложе, в просветы запаковывают оставшиеся спонгиозные стружки. J. Riess (1967) дополнил операцию Руссе удлинением лучевого сгибателя кисти для снятия напряжения и давления с фрагментов ладьевидной кости. Действительно, такая несложная мера может способствовать улучшению исходов костной пластики [Kund- rat J., Filir E., 1974].
Однако операция Руссе, использующая вкладные трансплантаты, не позволяет в необходимой степени устранять имеющиеся укорочения ладьевидной кости. Здесь нужны интерпозиционные (вставочные, прокладочные) трансплантаты. П. И. Шелухин и А. Г. Герасимов (1969) применили «распирающие» трансплантаты, укладывая через тыльно-лучевой доступ спонгиозную плас
тину толщиной 5 мм из гребня подвздошной кости между освеженными поверхностями фрагментов. Эффективность такого вмешательства можно увеличить, если освежение раневых поверхностей дополнять туннелизацией фрагментов тонкой спицей, стабилизировать кистевой сустав с ладьевидной костью спицами, чтобы заодно и воспрепятствовать возможному выскальзыванию трансплантата.
Удобно и выгодно заготовлять пластический материал с помощью цилиндрической полой фрезы соответствующего диаметра (обычно 9—11 мм). От полученного из гребня подвздошной кости спонгиозного цилиндра отрезают с помощью резекционного ножа круглую (овальную) пластину равномерной толщины или же суживающуюся на конус. Толщину же, геометрическую форму трансплантата и его диаметр устанавливают путем сравнения (и измерения) ладьевидных костей по рентгенограммам поврежденного и неповрежденного кистевых суставов. В некоторых случаях прокладки можно получать из резецируемого шиловидного отростка лучевой кости или же из ее метаэпифиза (опять же посредством полой цилиндрической фрезы) (рис. 28). Прокладочные трансплантаты незаменимы для пластики ладьевидной кости при открытых вправлениях застарелых вывихопереломов.
При ложных суставах в дистальной и средней трети ладьевидной кости без заметного укорочения фрагментов возможно применить и цилиндрическую костную пластику, при которой отпадает потребность в дополнительной обработке концов фрагментов, в подгонке трансплантата и ложа. Через тыльный или тыльно-лучевой доступ с предварительной коррекцией положения отломков (если необходимо) цилиндрической полой фрезой с наружным диаметром 7—8 мм образуют в тыльно-ладонном направлении цилиндрический дефект между фрагментами, оставляя их переднюю стенку нетронутой. В полость вставляют цилиндрический трансплантат, взятый из гребня подвздошной кости фрезами с наружным диаметром 8—9 мм. Производят временную стабилизацию кистевого сустава спицами (рис. 29).
Исправление угловой сгибательной деформации вместе с устранением укорочения ладьевидной кости
- Fisk (1980) достигает с помощью клиновидного трансплантата из шиловидного отростка лучевой кости, который резецируют при лучевом подходе к зоне перелома. Однако из-за ограниченных размеров и недостаточной

Рис. 28. Рентгенограммы больного 21 года, оперированного по поводу несросшегося нестабильного перелома ладьевидной кости с выраженным рассасыванием на концах фрагментов, а — через 6 мес после закрытого вправления чрезладьевидно-перилунарного вывиха кисти; б — после пластики трансплантатом из резецированного шиловидного отростка лучевой кости с временной стабилизацией фрагментов и трансплантата спицей.

Рис. 29. Рентгенограммы больного 24 лет, оперированного по поводу нестабильного ложного сустава в дистальной трети ладьевидной кости с аваскулярными расстройствами в проксимальном фрагменте, а — через 5 лет после травмы; б — после пластики цилиндрическим трансплантатом из гребня подвздошной кости с предварительным удлинением лучевого сгибателя кисти, коррекцией положения отломков, стабилизацией кистевого сустава спицей; в — через 14 нед после операции: консолидация.
устойчивости к силам компрессии такой трансплантат не всегда пригоден. Поэтому D. Fernandez (1984) готовит спонгиозно-кортикальные клиновидные или трапециевидные трансплантаты заданных размеров из гребня подвздошной кости, вставляя их в ложе после резекции склерозированных концов фрагментов, и скрепляет ладьевидную кость спицами. При использовании операционного дистракционного аппарата, облегчающего растяжение и репозицию фрагментов, можно осуществить пластику клиновидным трансплантатом и с тыльнолучевой стороны кистевого сустава.
Нередко одновременно с коррекцией деформации ладьевидной кости нужно устранить и имеющуюся нестабильность кистевого сустава с ротацией полулунной кости к тылу (в разгибании). При полном восстановлении анатомической длины ладьевидной кости полулунная кость может принять обычное положение. Иногда для этого необходимо «приколоть» полулунную кость в исправленной позиции с помощью отдельной трансарти- кулярно проведенной спицы. И, наконец, в случаях большой давности нестабильного ложного сустава ладьевидной кости с выраженной ротацией полулунной кости единственным выходом, гарантирующим надежность консолидации и сохранение стабильного кистевого сустава, является сочетание костной пластики ладьевидной кости с полулунно-лучевым артродезом.
Наиболее трудно достичь сращений при ложных суставах с наличием небольшого склерозированного проксимального фрагмента ладьевидной кости. Единственной возможностью остается пластика по Матти, но сроки консолидации могут иногда составить до 6—8 мес (рис. 30).
Еще преждевременно судить о достоинствах таких сравнительно новых предложений, направленных на сращение ложных суставов ладьевидной кости, как микрохирургический метод реваскуляризации кости путем погружения в нее сосудистого пучка с тыла кисти [Гришин И. Г., Диваков М. Г., 1982] или более перспективный метод закрытой внеочаговой дистракции и компрессии [Коршунов В. Ф., Козлов И. А., 1980]. Они нуждаются в дальнейшем изучении, в серьезных доказательствах клинических и практических преимуществ перед уже зарекомендовавшими себя методами.
При осложненных ложных суставах — с выраженными изменениями, захватывающими и саму ладьевидную
Рис. 30. Рентгенограммы больного 35 лет, оперированного по поводу ложного сустава в проксимальной трети ладьевидной кости с аваску- лярными изменениями в проксимальном фрагменте, а — через 14 лет после травмы; б — через 16 нед после операции с туннели- зацией фрагментов, формированием ниши между ними и пломбировки спон- гиозной стружкой из метафиза лучевой кости; в — через 7 мес после операции: консолидация с восстановлением структуры проксимального фрагмента и благоприятным функциональным исходом.
кость, и обширную зону вокруг нее, с деформацией проксимального фрагмента, коллапсом кистевого сустава и болевым синдромом — усилия, направленные на консо
лидацию фрагментов, становятся бессмысленными, так как это вряд ли улучшит функцию. В этих случаях задачей является устранение причин, вызывающих боли, и сохранение хотя бы части движений в кистевом суставе. Выбор может идти между эндопротезированием и частичным артродезом. Эндопротезирование часто приносит положительные ближайшие исходы, но надо проявлять сдержанность в использовании его у больных молодого возраста и у лиц, занятых тяжелым ручным трудом.
Частичные артродезы имеют меньше противопоказаний и более надежны. Для сохранения оптимальных движений в кистевом суставе выгоднее производить запястный артродез (ладьевидно-головчатый, ладьевид- но-головчато-полулунный). Однако дегенеративно-дистрофические изменения первоначально наступают и в дальнейшем усиливаются, главным образом на лучезапястном уровне; поэтому условия для запястного артродеза крайне ограничены даже при его сочетании с резекцией шиловидного отростка лучевой кости.
Хотя потеря движений при лучеладьевидном артроде- зе меньше, чем при лучезапястном (где остается в среднем 20—25° сгибания—разгибания), последний нередко бывает предпочтительней, так как его проще осуществить и спаяния происходят быстрее.
При изменениях, захватывающих вместе с лучезапястным суставов и запястный, остается почти единственная возможность — артродез кистевого сустава. Несмотря на утрату движений, рука становится безболезненной, опорной и сильной, что приносит пользу работникам тяжелого физического труда. Альтернативой полному артродезу в случаях, где потеря движений нежелательна, служит денервация кистевого сустава по методу, предложенному A. Wilhelm (1967).
Наконец, встречаются ложные суставы, протекающие десятилетиями практически бессимптомно, но реагирующие на тяжелые перегрузки и острые травмы. В таких случаях консервативное лечение в связи с синовитом, бурситом, перитендинитом лучевого сгибателя может приводить к длительным ремиссиям.
Источник
Ложный сустав – это массивный дефект кости, который возникает из-за неправильного сращения перелома. Чаще всего он формируется в области голени. Реже поражается надколенник, ключица, ладьевидная, плечевая, лучевая, локтевая или бедренная кости. По статистике, псевдоартроз выявляют у 0,5-27% людей с переломами в анамнезе. От патологии чаще страдают лица, перенесшие открытые или огнестрельные ранения.
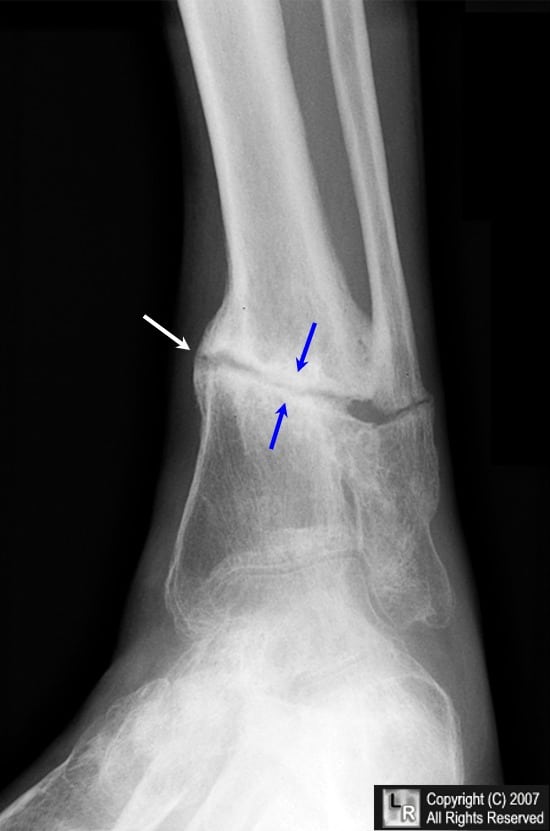
Большеберцовкая кость.
Выясним, что такое ложный сустав при переломе, почему он формируется, как от него можно избавиться.
В редких случаях болезнь может иметь врожденный характер. Врожденные ложные суставы локализуются на границе между средней и нижней частями голени. Подобные дефекты строения костей возникают из-за грубых нарушений внутриутробного развития плода.
Какой сустав можно назвать ложным
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРОЗА существует…” Читать далее…
Нормальные здоровые суставы располагаются в «правильных», предназначенных для них местах. Они состоят из суставных поверхностей костей, синовиальной капсулы, сумок, связок, сухожилий, менисков и т. д. Естественно, они подвижны и функционально активны, так как обеспечивают физиологическую подвижность разных частей тела. Любой сустав, не соответствующий данному описанию – ложный.
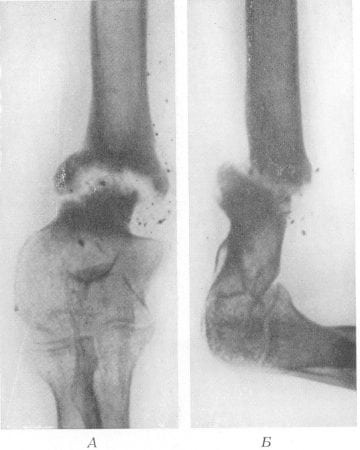
Плечевая кость.
Если выразиться проще, псевдоартроз – это патологический сустав, возникший в том месте, где его быть не должно. К примеру, он может сформироваться в теле большеберцовой кости и привести к аномальной подвижности ее фрагментов. На рентгенограммах можно увидеть четкую щель между отломками и полное закрытие костномозговых каналов замыкательными пластинками.
Поначалу ложный сустав имеет мало общего с истинным. Однако со временем замыкательные пластины покрываются хрящевой тканью, превращаясь в типичные суставные поверхности. Вокруг дефекта разрастается фиброзная ткань, которая в итоге образует что-то вроде суставной капсулы. Псевдоартроз становится все больше похожим на настоящий сустав.
Поставить диагноз «псевдоартроз» врачи могут не ранее, чем через 6-8 месяцев после перелома. Для этого им достаточно проанализировать результаты рентгенологического исследования.
Причины образования ложных суставов
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
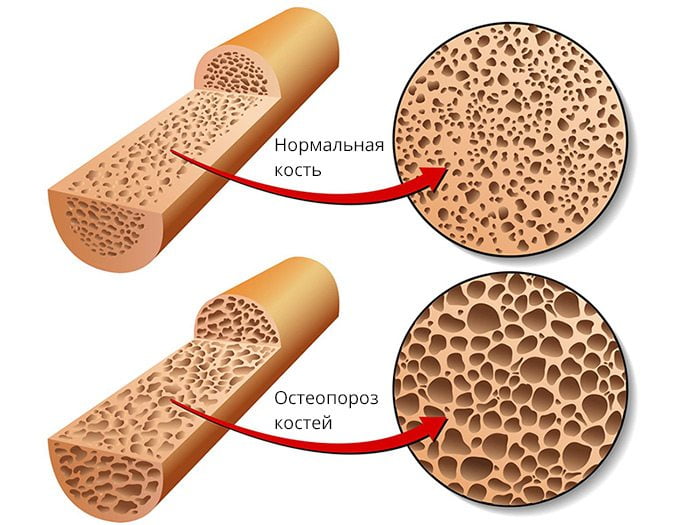
Люди с остеопорозом всегда в зоне риска.
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
| Связанные с человеком | Возраст | У пожилых людей из-за замедленного метаболизма ложные суставы формируются гораздо чаще, чем у молодых |
| Истощение организма | Лица, которые плохо питаются или имеют низкую массу тела, рискуют «заработать» болезнь в гораздо большей степени | |
| Вредные привычки | Употребление никотина и алкоголя также повышает вероятность неполноценного сращения перелома | |
| Метаболические нарушения | В группе риска находятся лица с гиперпаратиреозом, сахарным диабетом и некоторыми другими эндокринными заболеваниями | |
| Связанные с переломом | «Неудачное» место перелома | Переломы длинных трубчатых костей гораздо чаще осложняются развитием псевдоартроза |
| Массивный дефект костной ткани | При раздроблении кости врачам бывает трудно сопоставить отломки. Именно из-за их неплотного контакта и нарушается процесс сращения | |
| Защемление мягких тканей между отломками | Фрагменты тканей создают механический барьер между отломками. Он препятствует их контакту, что повышает риск развития псевдоартроза | |
| Нарушение кровообращения | Плохое кровоснабжение кости приводит к нарушению ремоделирования костной ткани. Недостаточная активность репаративных процессов заметно повышает риск несращения отломков | |
| Связанные с лечением | Неудовлетворительная репозиция | Неправильное сопоставление костных фрагментов препятствует их полноценному контакту. Результат – высокая вероятность формирования псевдоартроза |
| Недостаточная иммобилизация | Из-за плохой фиксации места перелома костные фрагменты начинают «шататься». Естественно, это заметно усложняет их сращение между собой | |
| Неправильное применение фиксирующих конструкций | Неадекватное проведение внутреннего или чрескостного остеосинтеза – это одна из самых частых причин развития псевдоартроза |
Признаки формирования ложного сустава после перелома
Больные с псевдоартрозом практически всегда жалуются на открытые или закрытые переломы в анамнезе. На протяжении многих месяцев после травмы их беспокоит постоянная боль, аномальная подвижность кости и характерные щелчки при движениях. Если ложный сустав локализуется на нижней конечности, больному становится трудно ходить и вести привычный образ жизни.
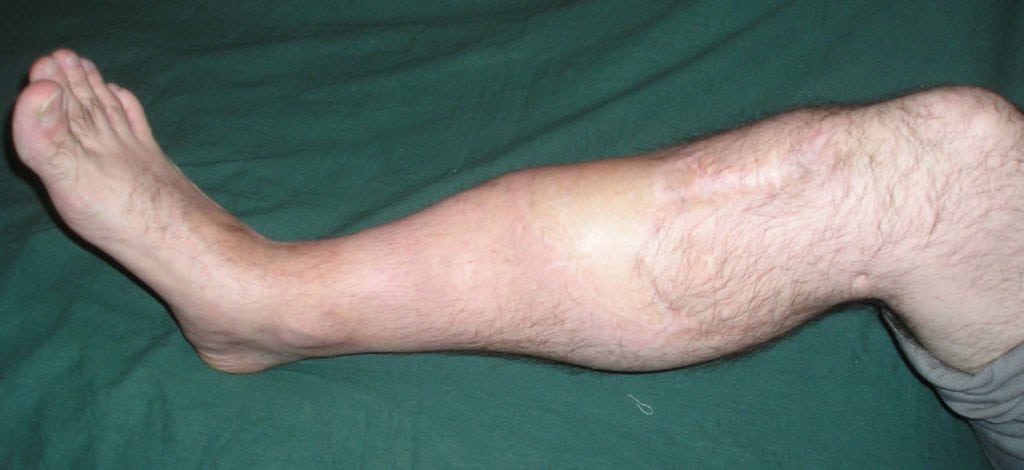
Нога с ложным суставом голени после перелома.
В большинстве случаев врачи диагностируют псевдоартроз без особых трудностей. Если у них появляются сомнения или возникает потребность в уточнении характера дефекта, они назначают дополнительные методы исследования. Чаще всего пациентам делают рентгенографию или компьютерную томографию.
Методы лечения патологии
Псевдоартроз лечат исключительно оперативным путем. Хирурги иссекают фиброзную и хрящевую ткань, расположенную между костными фрагментами. Затем они заново сопоставляют отломки и фиксируют их системами чрескостной, накостной или интрамедуллярной фиксации. После этого пациент проходит полноценную реабилитацию.
Для стабилизации костных фрагментов могут использовать такие приспособления:
- аппарат Илизарова;
- штифты;
- винты;
- накостные пластины;
- интрамедуллярные стержни.
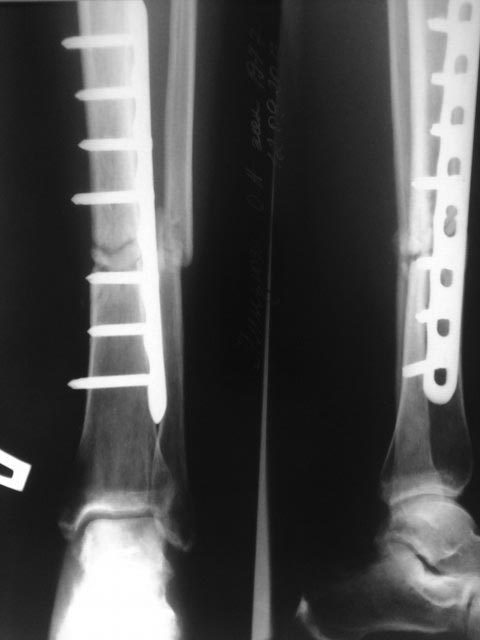
Фиксация при помощи металлоконструкции.
«Золотым стандартом» лечения псевдоартроза считается пересадка донорских или аутологичных кровоснабжаемых костных трансплантатов. Как правило, их получают из гребня подвздошной кости. Фрагменты костной ткани хорошо приживаются и не образуют фиброзных рубцов в месте пересадки.
Реабилитация после подобных операций длится гораздо дольше, чем после репозиции обычных переломов.
Лечение ложных суставов у больных с остеопорозом
При лечении псевдоартроза у лиц с остеопенией большое значение имеет ранняя мобилизация. Динамические и весовые нагрузки на кость ускоряют ремоделирование костной ткани и препятствуют развитию вторичного иммобилизационного остеопороза. Поэтому врачи следят за тем, чтобы в послеоперационном периоде человек начинал как можно раньше вставать с постели и выполнять специальные упражнения.
Ходьба с ходунками.
Хирургическое лечение пациентов данной группы всегда дополняет медикаментозная терапия. Им обязательно дают препараты кальция, активные метаболиты витамина D3 и антирезорбтивные средства. Вместе с этим пациентам назначают лечебную физкультуру и массаж. Такое лечение позволяет гораздо быстрее восстановить функции поврежденной конечности.
Что будет, если не лечиться
Отсутствие квалифицированной медицинской помощи может иметь для человека ужасные последствия. В лучшем случае его будут беспокоить постоянные боли, а функция конечности останется нарушенной. В худшем у больного разовьется выраженная деформация ноги или руки, что приведет к инвалидности.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка…
Источник
