Перелом бартона лучевой кости
Краевые переломы лучевой кости – переломы Бартона, Гетчинсона. Диагностика и лечение
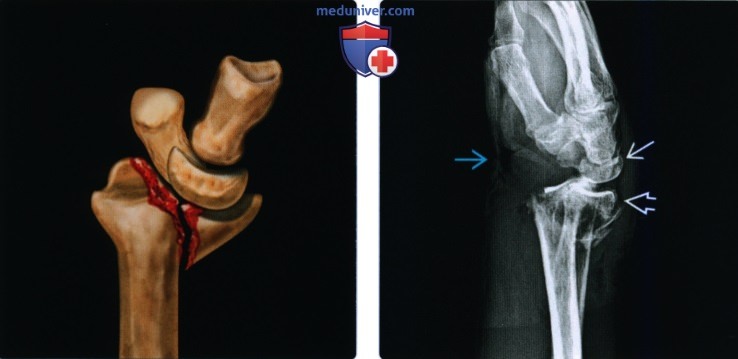
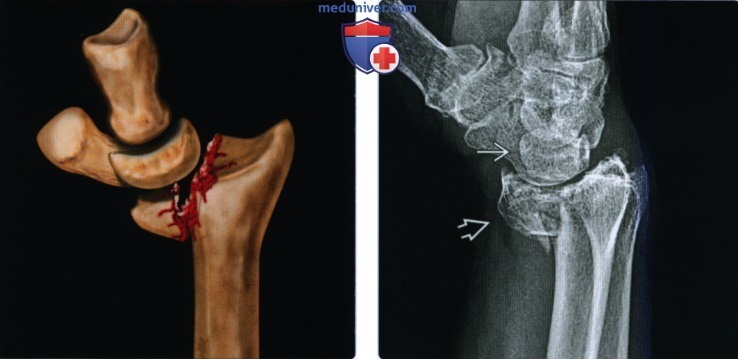
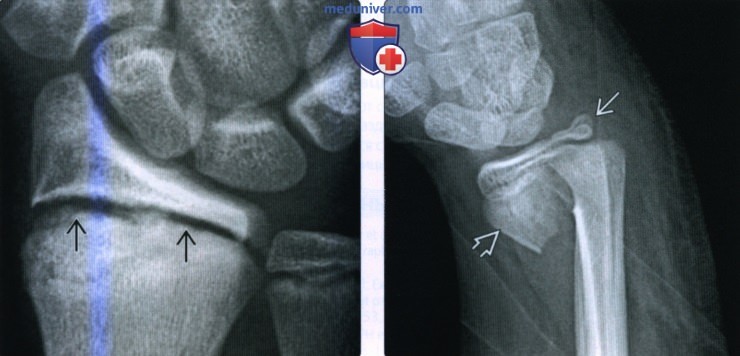
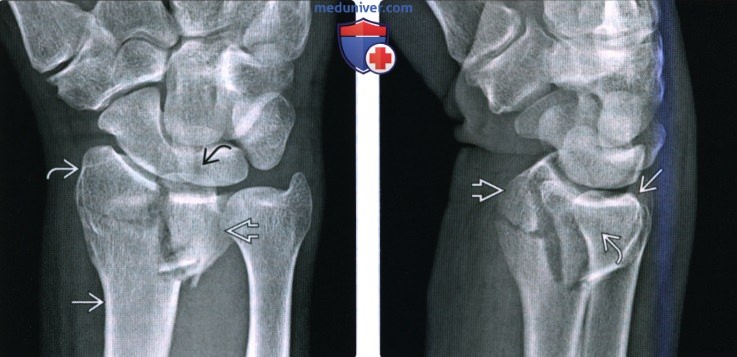
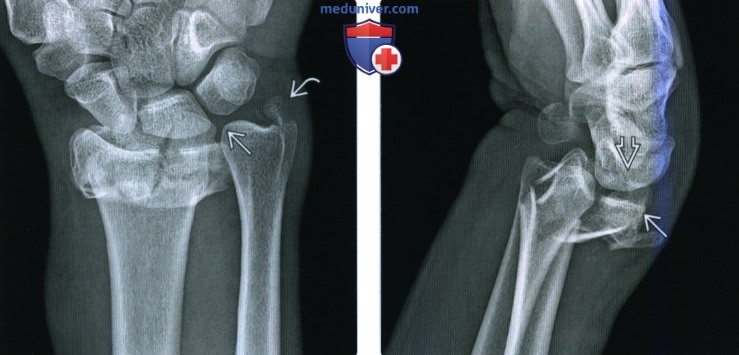
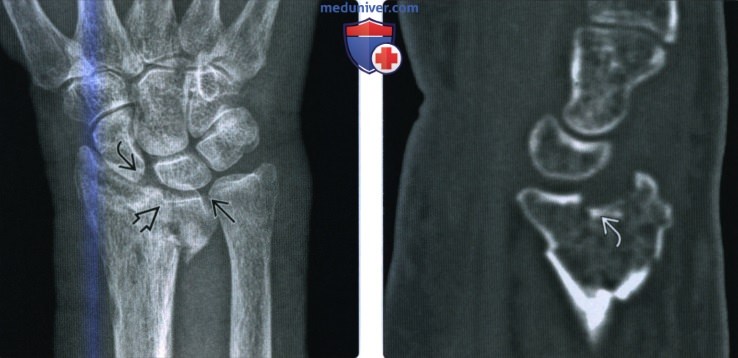
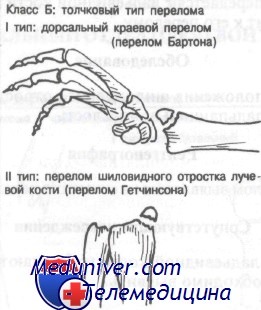
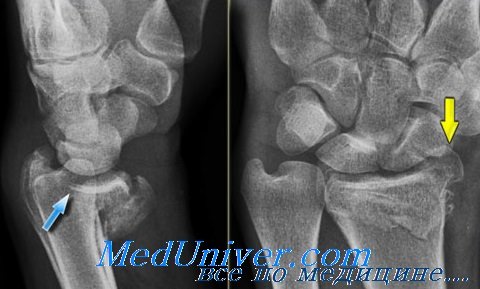
Перелом Бартона захватывает дорсальный край дистального отдела лучевой кости. В типичных случаях на рентгенограмме определяют треугольный костный фрагмент.
Чрезмерное тыльное сгибание кисти в сочетании с пронацией может привести к внутрисуставному перелому этого типа.
Дорсальная поверхность дистального отдела лучевой кости болезненна и отечна. Иногда могут быть повреждены чувствительные ветви лучевого нерва, что проявляется парестезиями по ходу нервных волокон.
Для определения состояния костных фрагментов и степени их смещения наилучшей считают боковую проекцию.
Изредка этим переломам сопутствуют повреждения или вывихи костей запястья с повреждением чувствительных ветвей лучевого нерва.
Лечение краевых переломов лучевой кости Бартона
Выбор лечения зависит от размера костного фрагмента и от степени его смещения.
Класс Б: I тип (перелом Бартона без смещения). Рекомендуется наложение короткой гипсовой повязки с предплечьем в нейтральном положении.
Класс Б: I тип (перелом Бартона со смещением). Смещенный фрагмент большого размера с подвывихом или вывихом костей запястья требует регионарной анестезии с последующей закрытой репозицией. Если перелом стабилен и хорошо сопоставлен, рекомендуется наложить короткую гипсовую повязку с предплечьем в нейтральном положении.
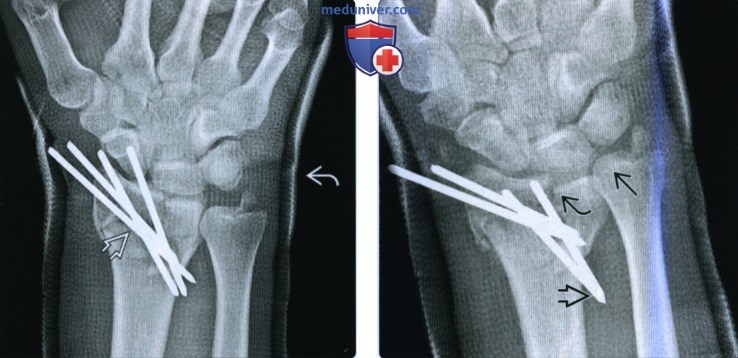
Если перелом нестабилен или неадекватно репонирован, показана открытая репозиция с внутренней фиксацией. Маленький фрагмент можно репонировать и зафиксировать чрескожно спицей.
Частыми осложнениями являются артриты, развивающиеся после внутрисуставных переломов, а также артриты, связанные с переломами Коллиса.
Перелом шиловидного отростка лучевой кости Гетчинсона
Механизм сходен с таковым при переломе ладьевидной кости. В этом случае сила передается с ладьевидной кости на шиловидный отросток, что приводит к его перелому.
Над местом расположения шиловидного отростка отмечают боль, болезненность при пальпации и припухлость.
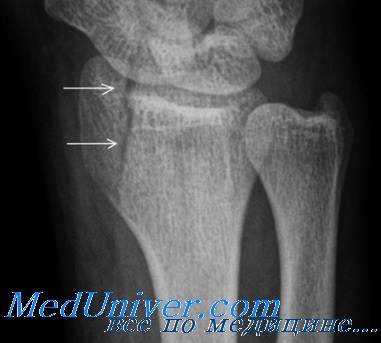
Лучше всего перелом выявляется на снимках в переднезадней проекции.
Хотя переломы ладьевидной кости наблюдаются редко, однако в любом случае их необходимо выявить.
Лечение перелома шиловидного отростка лучевой кости Гетчинсона
Предплечье иммобилизуют задней лонгетой. Показаны лед и приподнятое положение конечности. Больные подлежат неотложному направлению к ортопеду, поскольку при нестабильных переломах показана чрескожная фиксация.
Встречаются редко, хотя для исключения острых осложнений показано полное обследование нервов и сосудов конечности с документированием их состояния.
– Также рекомендуем “Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение”
Оглавление темы “Переломы костей предплечья, плеча”:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа – переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа – переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Перелом Бартона – это внутрисуставной перелом тыльного края дистального конца лучевой кости, возникает чаще всего при форсированном тыльном сгибании кисти. Данный вид перелома хорошо диагностируется на рентгенограммах, выполненных в боковой проекции. Как показывает врачебная практика, переломы данного типа плохо поддаются консервативному лечению из-за смещения отломков кости. В большинстве случаев терапия заключается в открытой фиксации костных отломков с помощью специальной пластины.
Что такое перелом Бартона
Перелом Бартона является внутрисуставным краевым переломом лучевой кости и захватывает тыльный или ладонный край её дистального отдела. Название перелома связано с именем американского хирурга-ортопеда Джои Бартона. Второе, народное, название травмы связано с профессией и звучит как перелом шоферов. Раньше автомобили заводили при помощи внешней специальной ручки, которая часто ломала руки шоферам, пытавшимся завести машину. Поскольку частота переломов данного типа среди шоферов была очень высокой, травма получила название, связанное с профессией шофера.
Когда врач ставит диагноз, он может использовать термины «стабильный перелом» и «нестабильный перелом». Нестабильный перелом Бартона характеризуется осложнениями в виде отрыва шиловидного отростка и нарушения целостности лучевой кости.
Причины возникновения перелома Бартона
Перелом Бартона лучевой кости возникает в результате действия сдавливающих сил на кисть, направленную вниз. Переломы могут быть либо тыльными, либо ладонными, причем последние более распространены.
Перелом Бартона возникает вследствие:
- падения на руку с относительно большой высоты;
- удара, полученного в дорожно-транспортном происшествии;
- чрезмерной нагрузки во время занятий спортом, где задействованы руки.

Симптомы перелома Бартона
Характерным симптомом перелома Бартона является острая боль сразу после травмы. Постепенно появляются отек и гематома в области повреждения. Пострадавший жалуется на болезненные ощущения при попытке совершить движение в запястье, которое может выглядеть деформированным. Наблюдается повышенная чувствительность при касании в области перелома.

Диагностика перелома Бартона
Для того чтобы поставить правильный диагноз, требуется проведение рентгенографии в двух проекциях, что позволяет уточнить характер повреждения. При постановке диагноза особое внимание уделяют углам наклона кости. В норме суставная площадка лучевой кости наклонена в ладонную сторону под десятиградусным углом. Важно произвести тщательно обследование, чтобы выявить сопутствующие повреждения дистального лучелоктевого сустава и локтевой кости.

Лечение перелома Бартона
Лечение перелома Бартона имеет разные формы в зависимости от особенностей перелома.
Перелом Бартона с тыльным подвывихом («тыльный перелом Бартона»)
В данном случае специалист проводит вправление закрытым способом с последующим обездвиживанием руки с помощью гипсовой повязки сроком на шесть недель. Если происходит повторное смещение, тогда рекомендуется оперативное лечение с применением спицы Киршнера или открытое вправление с наложением костной пластины.
Перелом Бартона с ладонным подвывихом («ладонный перелом Бартона»)
Такой перелом осложняется смещением отломков лучевой кости. Лечение заключается в устранении смещения, что в данном случае легко осуществляется, однако велика вероятность повторного смещения. Именно поэтому рекомендуется хирургическое вмешательство для фиксации костных фрагментов с помощью пластины.

Реабилитационные меры принимаются с третьего дня после получения травмы. Как правило, травматолог назначает курс сеансов физиотерапии, ЛФК, массажа. Стоит отметить важность приема витаминосодержащих препаратов, а также продуктов, богатых белком. Рекомендуется исключить сладкое, поскольку сахар разрушает коллагеновые волокна и способствует замедленной регенерации тканей.
Реабилитация после перелома Бартона
Когда кость срастается, гипс снимают, и назначают процедуры, способные восстановить объем движения кисти и силу мышц. С этой функцией справляются специальные ванны, механотерапия, массаж, лечебная физкультура (ей отведена особая роль в восстановлении). Теплые компрессы и грязевые аппликации также полезны для ускорения восстановительных процессов, поскольку обогащают организм минералами и витаминами. Длительность восстановительного периода зависит от характера травмы, но, как правило, длится от 6 до 10 недель.
Также рекомендуется пройти курс лечебно-восстановительного массажа. Это необходимо для того, чтобы улучшить кровообращение, снабдить ткани кислородом и питательными веществами, ускорить регенерацию клеток. Кроме этого, массаж способен устранить болевые ощущения. Массаж начинается с плеча, затем специалист опускается к мышцам локтевого сустава и затем слегка начинает массировать область возле травмы. Крайне не рекомендуется заниматься самомассажем. Массажные процедуры должны проводиться только дипломированным специалистом.
Комплекс упражнений при переломе Бартона
- Упражнения для лучезапястного сустава после перелома Бартона
Заключение
Если случился перелом, немедленно обратитесь к врачу. Для постановки диагноза и определения степени травмы потребуется рентген. В большинстве случаев необходимо хирургическое вмешательство для соединения костных фрагментов. Затем запястье помещают в гипс на 6 недель. После снятия гипса особо важную роль в восстановлении двигательной функции руки играют реабилитационные мероприятия – физиотерапевтические процедуры, массаж, лечебная физкультура. Сроки восстановления зависят от сложности травмы. Как правило, реабилитация длится не более 2,5 месяцев.
Источник
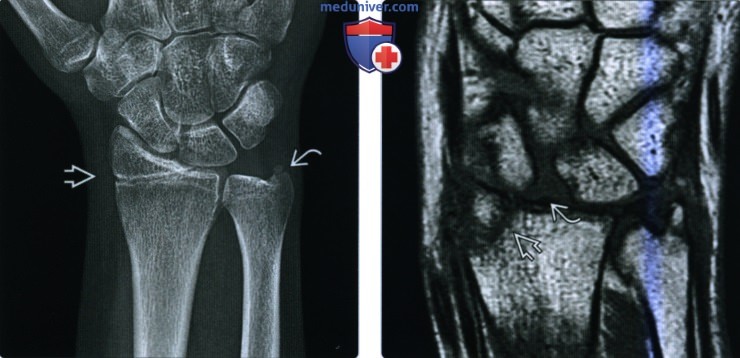
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Источник
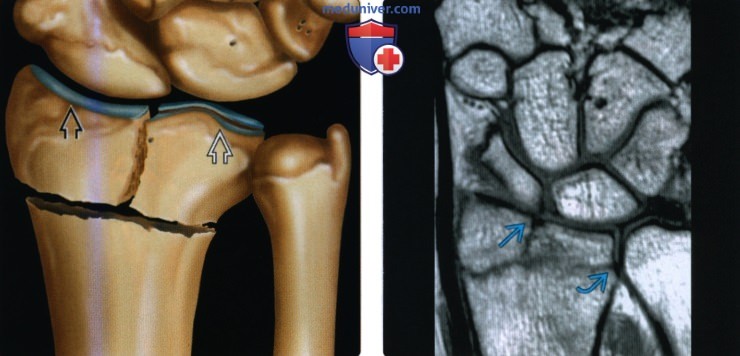
Рентгенограмма при переломе дистального эпиметафиза лучевой кости (переломе луча в типичном месте)а) Терминология: 1. Синонимы: 2. Определения:
б) Визуализация: 1. Рентгенография при переломе луча в типичном месте: • Перелом Коллиса: • Перелом Смита (обратный перелом Коллиса): • Перелом Бартона: • Перелом водителя (Хатчинсона): • Полулунный нагрузочный перелом: • Перелом Салтера-Харриса: о II тип самый частый: • Симптом жировой подушки квадратного пронатора: 2. Рекомендации по визуализации:
в) Патология: 1. Общая характеристика: 2. Стадирование, градации и классификация перелома луча в типичном месте:
г) Клинические особенности: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение:
д) Диагностическая памятка: 1. Следует учесть: 2. Советы по интерпретации изображений: 3. Рекомендации по отчетности: е) Список использованной литературы: – Также рекомендуем “Признаки полулунного нагрузочного перелома” Редактор: Искандер Милевски. Дата публикации: 15.10.2020 Оглавление темы “Лучевая диагностика травм.”:
|