Перелом бугристости большеберцовой кости операция
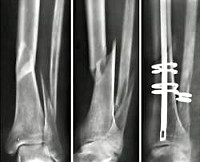
Перелом большеберцовой кости – это нарушение целостности более крупной кости голени. В большинстве случаев вместе с большеберцовой костью ломается и малоберцовая. Повреждение проявляется резкой болью, отеком, деформацией, крепитацией и патологической подвижностью в области голени. Опора на ногу невозможна. Для уточнения диагноза назначают рентгенографию. Лечение может быть оперативным (фиксация отломков с помощью штифтов, пластин и аппаратов внешней фиксации) или консервативным (скелетное вытяжение с последующим наложением гипсовой повязки).
Общие сведения
Перелом большеберцовой кости – часто встречающаяся травма, которая имеет большое значение, как в силу своей распространенности, так и в силу возможных негативных последствий. В абсолютном большинстве случаев сопровождается смещением отломков (по длине, угловым, ротационным). Переломы большеберцовой кости часто сочетаются с другими травмами: переломами таза, переломами других костей конечностей, переломами ребер, повреждением грудной клетки, тупой травмой живота и т. д. Лечение переломов костей голени осуществляют врачи-травматологи.
Перелом большеберцовой кости
Причины
Причиной переломов большеберцовой кости, как правило, являются высокоэнергетические травмы (автомобильные аварии, падения с высоты, несчастные случаи на производстве, техногенные и природные катастрофы). Повреждение возникает вследствие значительных прямых, изгибающих и скручивающих воздействий, что обуславливает высокую долю сложных поражений (открытых, оскольчатых, косых и винтообразных переломов). Все перечисленное в ряде случаев становится причиной неблагоприятных исходов: укорочения и искривления конечности вследствие неправильного сращения, отсутствия сращения и образования ложных суставов и т. д.
Патанатомия
Голень образована двумя костями – малоберцовой и большеберцовой. Большеберцовая кость – более крупная, массивная. Она несет основную нагрузку на конечность, участвует в образовании голеностопного и коленного суставов. Малоберцовая кость имеет вспомогательное значение и является местом прикрепления мышц. Как правило, при повреждениях голени ломаются обе кости, однако сохранение функции конечности в первую очередь зависит от восстановления целостности и формы большеберцовой кости.
Классификация
Переломы тела большеберцовой кости практически всегда нестабильны и сопровождаются более или менее выраженным смещением отломков. В зависимости от расположения линии излома и количества фрагментов в травматологии и ортопедии выделяют следующие виды повреждений:
- Поперечный перелом. Линия излома перпендикулярна оси кости. При одновременном нарушении целостности малоберцовой кости, как правило, наблюдается нестабильность фрагментов. Если малоберцовая кость не повреждена, возможно относительно стабильное повреждение без существенного смещения отломков.
- Косой перелом. Линия излома расположена под углом. Перелом нестабильный, имеется тенденция к увеличению смещения.
- Винтообразный перелом. Возникает при воздействии скручивающей силы. Линия излома имеет вид спирали. Повреждение обычно нестабильное.
- Оскольчатый перелом. Под воздействием травмирующей силы образуется три или более костных фрагмента. Оскольчатый перелом отличается крайней нестабильностью.
Кроме того, выделяют открытые и закрытые повреждения большеберцовой кости. При закрытых переломах кожа не повреждена, при открытых целостность кожи нарушена, область перелома сообщается с внешней средой. Открытые переломы часто сопровождаются серьезными повреждениями мягких тканей, при таких травмах существует более высокий риск развития осложнений: нагноения раны, остеомиелита, неправильного сращения, отсутствия сращения и т. д.
Симптомы перелома
Пациент жалуется на резкую боль. Голень деформирована: укорочена, скручена (стопа развернута внутрь или наружу отношению к коленному суставу), углообразно искривлена. В области повреждения определяется крепитация и патологическая подвижность. Опора и движения невозможны. Отек нарастает с течением времени: сразу после травмы отечность может отсутствовать, затем голень увеличивается в объеме, на коже появляются кровоподтеки. При открытых повреждениях на голени имеется рана, в которой могут быть видны отломки костей.
Диагностика
Диагноз подтверждают при помощи рентгенографии голени. Изучение снимков позволяет установить количество отломков и характер смещения, наличие или отсутствие сопутствующего перелома малоберцовой кости, а также вовлеченность голеностопного и коленного сустава. В отдельных случаях (обычно – при повреждении суставов) больного могут дополнительно направить на КТ сустава. При подозрении на повреждение нервов и сосудов назначают консультацию сосудистого хирурга, невролога или нейрохирурга.
Лечение перелома большеберцовой кости
На догоспитальном этапе пострадавшему дают обезболивающее, осуществляют иммобилизацию голени специальной шиной или подручными средствами (например, двумя досками). Необходимо, чтобы нижняя часть шины «захватывала» голеностопный сустав, а верхняя доходила до верхней трети бедра. При открытых переломах с кожи вокруг раны удаляют инородные тела и крупные загрязнения, рану закрывают стерильной повязкой. При обильном кровотечении накладывают жгут на бедро. При наличии травматического шока (может развиваться при множественных и сочетанных повреждениях) проводят противошоковые мероприятия.
Тактика стационарного лечения зависит от уровня и характера повреждения и может быть консервативной или оперативной. При стабильных переломах большеберцовой кости без смещения (встречаются крайне редко) возможна иммобилизация гипсовой повязкой. В остальных случаях необходимо накладывать скелетное вытяжение. Спицу проводят через пяточную кость, ногу укладывают на шину. Средняя величина начального груза для взрослого человека составляет 4-7 кг и зависит от веса тела, степени развития мышц, вида и характера смещения отломков. В последующем при необходимости массу груза можно уменьшать или увеличивать.
В дальнейшем возможны два варианта. При консервативном лечении скелетное вытяжение сохраняют в течение 4 недель, добиваясь правильного стояния фрагментов. После появления рентгенологических признаков костной мозоли вытяжение снимают, на ногу накладывают гипс сроком еще на 2,5 месяца. На начальном этапе пациенту назначают анальгетики. В течение всего периода лечения показано ЛФК и физиолечение. После снятия гипса проводят реабилитационные мероприятия.
Показанием для оперативного лечения являются многооскольчатые переломы, при которых невозможно восстановить нормальное положение отломков с использованием консервативных методов. Кроме того, хирургическое лечение применяют для ранней активизации пациентов и предупреждения развития посттравматических контрактур. В большинстве случаев операции выполняют через неделю и более после поступления пациента в стационар. К этому времени состояние больного обычно нормализуется, отек конечности уменьшается, а врачи успевают провести всестороннее обследование с целью выявления противопоказаний к оперативному вмешательству. В предоперационном периоде пациент находится на скелетном вытяжении.
При оперативном лечении переломов большеберцовой кости используют различные металлоконструкции, в том числе – интрамедуллярные штифты, пластины и блокирующие стержни. Выбор способа остеосинтеза осуществляют с учетом характера и уровня перелома. В большинстве случаев предпочтительным является интрамедуллярный (внутрикостный) остеосинтез большеберцовой кости. Кроме того, при таких повреждениях широко используют внеочаговый остеосинтез аппаратами Илизарова – этот метод позволяет восстанавливать нормальное взаиморасположение отломков не только одномоментно (во время операции), но и в послеоперационном периоде. Он может применяться для лечения самых сложных повреждений, в том числе – раздробленных переломов с образованием дефекта кости. Недостатком методики является наличие массивной и неудобной внешней металлоконструкции.
Прогноз и профилактика
Период сращения неосложненного перелома большеберцовой кости в среднем составляет 4 месяца. При оскольчатых переломах, открытых повреждениях и тяжелых сочетанных травмах этот срок может увеличиваться до полугода и более. Обязательным условием полноценного восстановления функции конечности является выполнение рекомендаций врача, в том числе – раннее возобновление движений, регулярные занятия ЛФК и ограничение нагрузки на травмированную ногу. Профилактика включает меры по предупреждению травматизма в быту и на производстве.
Источник
Показания, подготовка к остеотомии бугристости большеберцовой кости (антеромедиализации и дистализации)
Показания:
а) Стабильность бедренно-надколенникового сустава обеспечивается динамическими и пассивными мягкотканными, а также костными структурами:
• Статическими мягкотканными стабилизаторами считаются медиальный комплекс, включающий медиальную бедренно-надколенниковую связку, связку между сухожилием медиальной головки четырехглавой мышцы и бедром и медиальный удерживатель надколенника, а также аналогичные латеральные структуры
• Динамическими мягкотканными стабилизаторами являются четырехглавая мышца, которая прикрепляется к верхнемедиальной и верхнелатеральной поверхности надколенника
б) Первичным стабилизирующим фактором является геометрия суставных поверхностей, в частности медиального и латерального гребней блока мыщелка бедра, за счет которых надколенник сохраняет центральное положение при сгибании коленного сустава
в) На эти местные анатомические особенности оказывает влияние ось конечности в целом, обеспечивающая необходимые угловые и ротационные взаимодействия, способствующие стабилизации надколенника
г) Квадрицепс-угол (Q-угол) — это угол, образованный векторами движения сухожилия надколенника и четырехглавой мышцы в положении полного разгибания коленного сустава. Чем больше значение этого угла, тем сильней тенденция к латеральному смещению надколенника и выше вероятность развития нестабильности надколенника
д) Медиализация бугристости большеберцовой кости уменьшает Q-угол и тем самым снижает вероятность латерального вывиха надколенника
е) В результате взаимодействия сил, возникающих в результате натяжения сухожилия надколенника и сокращения четырехглавой мышцы, возникает значительная результирующая сила, вектор которой направлен назад
ж) Перемещение бугристости большеберцовой кости вперед изменяет положение сухожилия надколенника в сагиттальной плоскости и уменьшает силу контактного взаимодействия в бедренно-надколенниковом суставе при любом угле сгибания в коленном суставе
з) Антеромедиализация бугристости большеберцовой кости основана на применении обеих описанных механических концепций с целью уменьшить тенденцию к латеральному вывиху надколенника, снизить контактные нагрузки в бедренно-надколенниковом сочленении и относительно разгрузить нижний полюс и латеральную фасетку надколенника
и) Спорные вопросы при выборе показаний:
• Дистальные реконструктивные вмешательства могут быть весьма эффективным инструментом у пациентов с рецидивирующей нестабильностью надколенника и костными аномалиями. Клинические эффекты в отношении купирования болевого синдрома у пациентов с пателлофеморальным артрозом или болезненными деформациями являются менее предсказуемыми
Обследование и лучевая диагностика перед остеотомией бугристости большеберцовой кости (антеромедиализацией и дистализацией)
а) Клиническое обследование начинается со стандартной оценки оси конечности, походки, объема движений в коленном суставе, стабильности крестообразных и коллатеральных связок:
• Положение надколенника оценивается путем измерения квадрицепс-угла (Q-yma)
• Тест наклона надколенника используется для оценки натяжения удерживателей надколенника
• Тест скольжения надколенника позволяет оценить состоятельность МБНС
• Симптом предчувствия вывиха надколенника свидетельствует о его нестабильности: пассивное наружное смещение надколенника приводит либо к появлению у пациента ощущения, что надколенник вот-вот вывихнется, либо к его вывиху
• Антеверсию шейки бедра оценивают путем измерения и сравнения ротации бедра в тазобедренном суставе
• Трекинг надколенника оценивают, попросив пациента активно разогнуть согнутую в коленном суставе голень. У пациентов с выраженным малтрекингом надколенника будет виден положительным симптом «J», т. е. соскальзывание надколенника кнаружи. Обычно это происходит в положении терминального разгибания, когда латеральный гребень блока бедра не может препятствовать латеральному смещению надколенника
б) Стандартное рентгенологическое обследование включает рентгенограммы в прямой (переднезадней) проекции, в туннельной проекции, в боковой проекции при сгибании до 30° и аксиальных проекциях при сгибании 30° и 45°
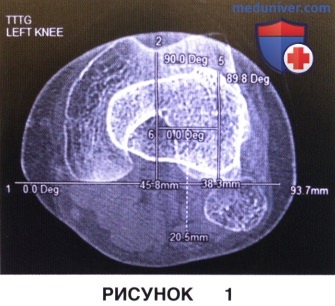
в) Компьютерная томография используется для оценки подвывиха и наклона надколенника, а также морфологии блока мыщелка бедра (латеральный блоковый гребень) и количественной оценки необходимой латерализации бугристости большеберцовой кости, для чего используется такой параметр, как расстояние между бугристостью и блоковой бороздой
г) Динамическая КТ, если возможно проведение такого исследования, позволяет оценить характер имеющегося малтрекинга надколенника
д) Магнитно-резонансная томография позволяет увидеть внутрикостные кровоизлияния, хондральные повреждения, сопутствующую патологию менисков и связок коленного сустава.
Хирургическая анатомия
а) Сухожилие надколенника прикрепляется к проксимальной части большеберцовой кости в области ее бугристости
б) В области проксимального межберцового сочленения есть риск ятрогенного повреждения передней большеберцовой артерии и глубокого малоберцового нерва
в) Подколенная артерия и вена проходят вдоль задней поверхности проксимального отдела большеберцовой кости, поэтому существует риск их перфорации бикорти-кальными винтами в случае, если они будут слишком длинными
г) Кпереди от подколенной мышцы и непосредственно на задней поверхности большеберцовой кости может располагаться аберрантная передняя большеберцовая артерия. Она наблюдается примерно у 1% пациентов и может быть при этой операции повреждена.
Положение пациента
а) Операция выполняется в положении пациента на спине
б) Во время артроскопического этапа операции возможно использование вертикального упора для бедра, который затем можно удалить.
в) Ошибки укладки пациента
г) Ошибки укладки пациента:
• При антеромедиализации бугристости большеберцовой кости риск послеоперационного перелома выше по сравнению с изолированной медиализацией
д) Нюансы техники:
• Валик под дистальной частью бедра оптимизирует доступ к коленному суставу. Если вы используете такой валик, он должен располагаться выше уровня суставной щели, чтобы сосудисто-нервные образования отдалялись от большеберцовой кости и не были скомпрометированы при введении фиксирующих винтов
е) Спорные вопросы техники:
• Антериоризация бугристости уменьшает контактные нагрузки в дистальной части бедренно-надколенникового сустава, однако увеличивает нагрузки в его проксимальной части, поэтому она относительно противопоказана при обширных хондральных повреждениях проксимальной части надколенника
– Также рекомендуем “Доступ, техника остеотомии бугристости большеберцовой кости (антеромедиализации и дистализации)”
Редактор: Искандер Милевски. Дата публикации: 2.4.2020
Источник
Этапы и техника остеосинтеза большеберцовой кости штифтом
а) Показания для остеосинтеза большеберцовой кости штифтом:
– Относительные показания: переломы средней трети диафиза большеберцовой кости.
– Противопоказания: переломы II и III типов, переломы у детей (повреждение зоны роста), острый или хронический остеомиелит, переломы с вовлечением суставных поверхностей большеберцовой кости.
– Альтернативные мероприятия: консервативное лечение, вытяжение, внешняя фиксация, фиксация пластинами, остеосинтез штифтом без рассверливания канала или остеосинтез с блокирующим стержнем.
б) Предоперационная подготовка. Подготовка пациента: возможна профилактическая периоперационная антибиотикотерапия.
в) Специфические риски, информированное согласие пациента:
– Инфекция (7% случаев)
– Задержка сращения/несращение (менее 5% случаев)
– Неправильное сращение
– Повреждение нервов (чаще малоберцового)
– Развитие синдрома замкнутого пространства
– Удаление фиксаторов
г) Обезболивание. Спинальное, эпидуральное или общее обезболивание.
д) Положение пациента. Лежа на спине, специальный травматологический стол, мобильный рентгеновский аппарат.
е) Доступ. Срединный разрез над сухожилием надколенника.
ж) Этапы операции:
– Расположение пациента
– Разрез кожи
– Вскрытие костномозгового канала
– Введение направляющего стержня
– Рассверливание костномозгового канала
– Установка штифта
– Ушивание кожи, установка дренажа
з) Анатомические особенности, серьезные риски, оперативные приемы:
– При пересечении связки надколенника, особенно с проксимальной стороны, не углубляйте разрез до имеющегося здесь венозного сплетения.
– Предупреждение: не допускайте перфорации полости коленного сустава шилом
– В дистальном отделе кости вводите штифт точно по средней линии, особенно в переднезадней проекции.
– Продвигайте наконечник проводника до конца костномозгового канала, расположенного сразу выше дистальной суставной поверхности большеберцовой кости.
и) Меры при специфических осложнениях. Инфицирование костномозгового канала: удалите штифт, стабилизируйте перелом наружной фиксацией, установите промывной дренаж с системой активной аспирации.
к) Послеоперационный уход после остеосинтеза большеберцовой кости штифтом:
– Медицинский уход: удалите активный дренаж на 2-ой день. Требуется тщательное послеоперационное наблюдение.
– Предупреждение: не пропустите начало развития синдрома замкнутого пространства.
– Частичная весовая нагрузка на конечность разрешается через 5 дней, полная нагрузка – через 10 дней после операции.
– Активизация: сразу же, в первые дни без нагрузки на поврежденную конечность.
– Физиотерапия: постепенное увеличение амплитуды движений в коленном и голеностопном суставах.
– Период нетрудоспособности: 6-10 недель.
л) Этапы и техника остеосинтеза большеберцовой кости штифтом:
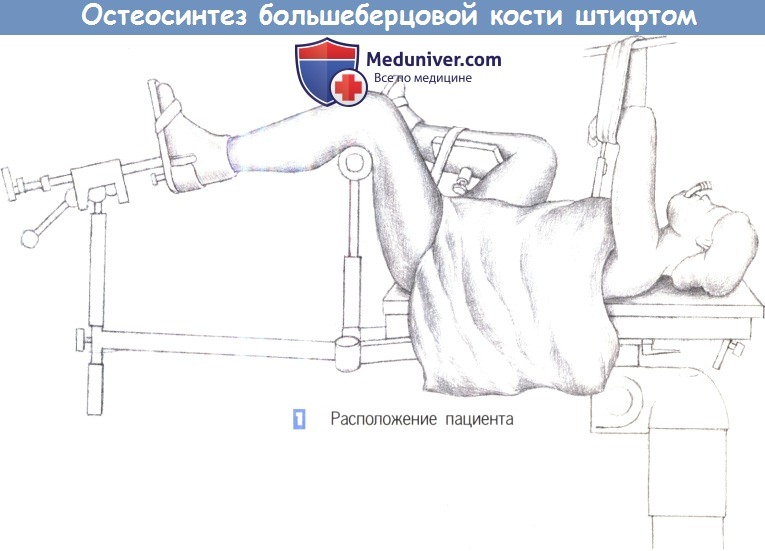
1. Расположение пациента
2. Разрез кожи
3. Вскрытие костномозгового канала
4. Введение направляющего стержня
5. Рассверливание костномозгового канала
6. Установка штифта
7. Ушивание кожи, установка дренажа

1. Расположение пациента. Пациент находится в положении лежа на спине, с подведенными под согнутые колени опорами. Нижние конечности располагаются таким образом, чтобы не затруднять репозицию и фиксацию перелома.
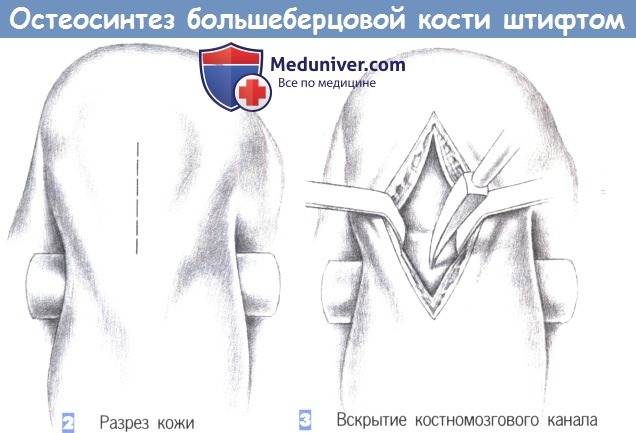
2. Разрез кожи. Кожа рассекается сразу дистальнее нижнего края надколенника, непосредственно над его сухожилием, которое разделяется по ходу волокон тупоконечными ножницами.
3. Вскрытие костномозгового канала. После продольного разделения сухожилия надколенника на две равные части они разводятся в стороны тупоконечными ретракторами. Затем полость костномозгового канала вскрывается шилом, проведенным в области бугристости большеберцовой кости.
Входное отверстие должно располагаться над расширением костномозгового канала (например, немного медиальнее бугристости большеберцовой кости) как можно проксимальнее, без повреждения передней части суставной поверхности большеберцовой кости. Вначале шило вводится под прямым углом, а затем, после прохождения через кортикальный слой, продвигается в косом направлении в полость костномозгового канала.
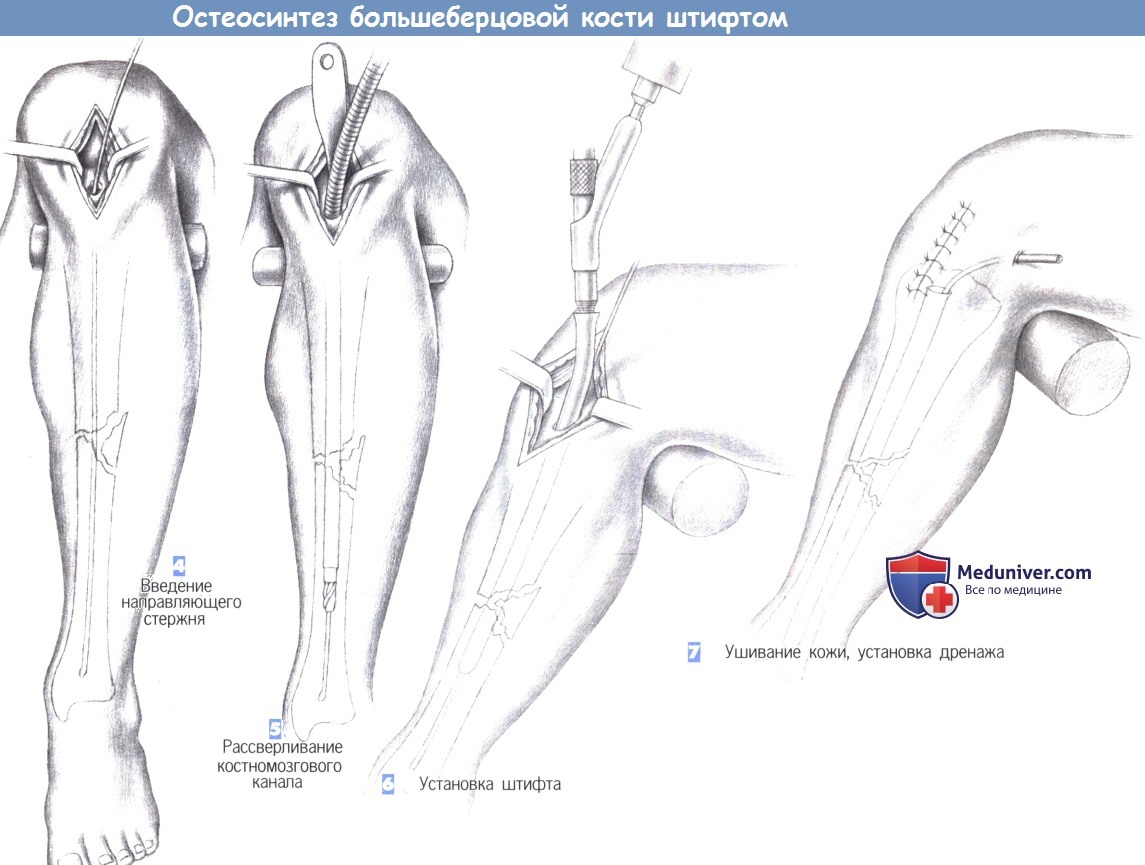
4. Введение направляющего стержня. В полость костномозгового канала вводится 3-мм гибкий стержень с шарообразным изогнутым наконечником, который продвигается в дистальном направлении до дистального эпифиза большеберцовой кости через место перелома под постоянным рентгенологическим контролем. Затем по направляющему стержню вводится гибкий шток со сверлящим наконечником, и полость канала расширяется до 8-10 мм.
5. Рассверливание костномозгового канала. Протяженность расширения полости канала зависит от места перелома. В настоящее время стремление к полной очистке полости костномозгового канала уступает место тенденции к отказу от этого этапа операции.
6. Установка штифта. После расширения полости костномозгового канала в него с помощью специального направителя устанавливается штифт. Длина штифта определяется еще до операции, а его диаметр должен соответствовать диаметру расширенного канала. Введение штифта выполняется вращательными движениями направителя и контролируется по нанесенным на штифт меткам.
Тщательный контроль продвижения штифта позволяет избежать дополнительного смещения костных фрагментов. При нестабильности перелома возможно применение дополнительной фиксации (здесь не показано).
7. Ушивание кожи, установка дренажа. В костномозговой канал может быть установлен активный дренаж. На сухожилие надколенника, подкожные ткани и кожу накладываются отдельные швы. При возникновении послеоперационного кровотечения дренаж, по крайней мере, на некоторое время, отсоединяется от аспирационной системы.
– Также рекомендуем “Этапы и техника остеосинтеза при переломах костей голени”
Оглавление темы “Техника операций при травме”:
- Техника репозиции шейки бедра динамическим бедренным винтом
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Этапы и техника протезирования головки бедренной кости
- Этапы и техника остеосинтеза диафиза бедра пластиной
- Этапы и техника операции при переломе надколенника
- Этапы и техника остеосинтеза большеберцовой кости штифтом
- Этапы и техника остеосинтеза при переломах костей голени
- Этапы и техника операции при переломе медиальной лодыжки
- Этапы и техника операции при переломе латеральной лодыжки
- Этапы и техника операции при разрыве малоберцовой связки
- Этапы и техника операции при разрыве ахиллова сухожилия
Источник
