Перелом головки лучевой кости локтя у ребенка
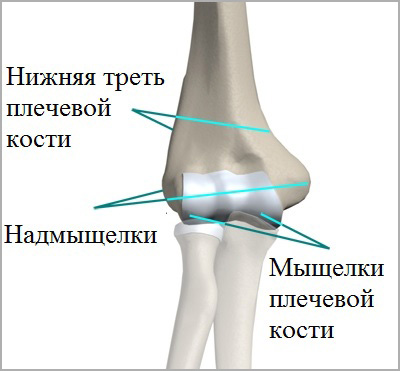
В проксимальной части лучевой кости у детей наблюдаются в основном эпифизеолизы и переломы на уровне шейки. Переломы эпифиза встречаются очень редко и только у детей старшего возраста. Переломы являются следствием непрямого механизма травмы и возникают при падении на прямую или слегка согнутую в локтевом суставе руку. При этом предплечье находится в положении отведения и супинации. Переломы верхнего конца лучевой кости нередко сочетаются с переломами локтевой кости и вывихами в плечелучевом сочленении.
Клиническая и рентгенологическая картина
Отмечается умеренная припухлость локтевого сустава, движения в нем болезненны, особенно супинация и пронация предплечья. Давление на головку лучевой кости также болезненно. Отчетливо обнаруживается гемартроз. Диагноз подтверждается рентгенологическим исследованием локтевого сустава в двух плоскостях. Трудности при интерпретации рентгенограмм могут возникнуть при эпифизеолизах головки лучевой кости без смещения и у маленьких детей, у которых в эпифизе не появилось еще ядро окостенения. Как показывает практика, диагностические ошибки встречаются при полном смещении эпифиза головки лучевой кости кзади, когда тень его наслаивается на локтевую кость. Такие повреждения встречаются только у детей 13-14 лет. Но при внимательном изучении рентгенограмм этой ошибки удается избежать. У большинства пострадавших наблюдается характерное смещение головки лучевой кости кнаружи и кпереди. Она также наклонена в эти стороны. В силу анатомического строения локтевого сустава под головкой лучевой кости определяется, как правило, спрессованное костное вещество в виде интенсивной тени. При остеоэпифизеолизе смещается метафизарный фрагмент. Нередко встречается и полное смещение головки лучевой кости кпереди, кнаружи или кзади. Иногда головка лучевой кости определяется в подкожной клетчатке области локтевого сустава.
Лечение
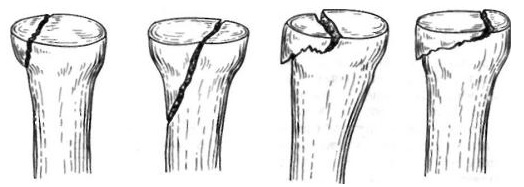
При отсутствии смещения отломков лечение заключается в иммобилизации травмированной руки задней гипсовой лонгетой до 3 недель. Опыт показал, что смещение до 60° обычно удается устранить закрытым методом. При большем смещении определяют показания для оперативного вмешательства. Существуют много способов закрытой репозиции, но их можно разделить на два направления. При одном – вправление производят в положении супинации предплечья. При другом – в положении пронации. Второе направление более обоснованно, так как учитывает механизм возникновения травмы. При открытой репозиции отмечается, что в положении пронации дистальный отломок подходит к раневой поверхности головки лучевой кости.
Техника репозиции заключается в том, что при тяге и противотяге и полном разгибании в локтевом суставе попеременно производят крайнюю супинацию и пронацию предплечья. Одновременно хирург давлением пальцев стремится сместить головку лучевой кости до полного сопоставления. Этот прием важен потому, что отломки часто сцеплены между собой. Делают несколько указанных ротационных движений предплечья и завершают крайней пронацией. В этом положении накладывают заднюю гипсовую лонгету от оснований пальцев до верхней трети плеча. Иммобилизацию продолжают не менее 3 недель.
При безуспешности закрытой репозиции и при больших смещениях отломков показано оперативное лечение. Принято считать, что при данных переломах оно дает плохие результаты. Однако детальное изучение этого вопроса показывает, что неудовлетворительные результаты операций объясняются не только большим смещением отломков, тяжестью травмы, но и ошибками, допущенными в ходе вмешательств. Как показывает опыт, при данных переломах, даже при значительных смещениях, сохраняется мягкотканная связь между отломками. Через нее продолжает осуществляться кровоснабжение центрального отломка. Опыт также показывает, что при вправлении головки лучевой кости хирург часто испытывает определенные трудности. Вследствие этого он нередко нарушает мягкотканную связь между отломками, что приводит к нежелательным последствиям.
Открытую репозицию осуществляют через заднелатеральный доступ. Вскрывают капсулу сустава, удаляют сгустки крови. Оценивают положение лучевой кости, величину смещения, характер мягкотканной связи между отломками. Отклоняют предплечье кнутри, тем самым открывают латеральную часть локтевого сустава. Давлением на головку лучевой кости пытаются сместить ее в суставную щель. Если костное вещество шейки лучевой кости спрессовано, то головка лучевой кости не удерживается в правильном положении, а наклоняется в сторону деформации шейки лучевой кости, и ее фиксируют спицей. Если головку лучевой кости не удается приподнять и вправить, не повредив связь между отломками, то в качестве элеватора используют шило, которое проводят через перемычку между отломками. Если головка лучевой кости полностью свободна, то ее вправляют, при этом не допускают ротации головки вокруг продольной оси шейки. Рану зашивают послойно. Руку фиксируют под углом 100-110°, в среднем положении предплечья.
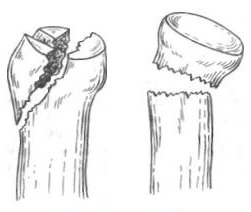
Срок иммобилизации зависит от степени нарушения кровоснабжения головки лучевой кости. При сохранении мягкотканной перемычки между отломками иммобилизацию осуществляют в течение 4-5 недель, при полном разъединении отломков продолжительность ее увеличивают до 7 недель. В первые дни применяют поле УВЧ, которое оказывает благоприятное влияние на процесс заживления перелома, способствует более быстрому рассасыванию отека и кровоизлияний. После прекращения иммобилизации начинают постепенную разработку движений в локтевом суставе по принятым правилам, обращая особое внимание на восстановление супинации и пронации предплечья. В большинстве случаев достигают полного выздоровления. Однако наблюдается и резкое нарушение функции локтевого сустава при значительном или полном нарушении кровоснабжения головки лучевой кости. В ней происходят дегенеративно-дистрофические процессы. Возникает реваскуляризация головки и, как следствие, образуются оссификаты, которые, естественно, отрицательно влияют на функцию локтевого сустава, особенно страдает ротация предплечья. Это естественный процесс. На рентгенограммах наблюдается характерная картина, появляется тень оссификата в виде серпа, идущего между головкой и метафизом лучевой кости. Контрактура в локтевом суставе трудно поддается лечению. Иногда возникает радиоульнарный синостоз. Такое осложнение возникает обычно у детей старшей возрастной группы.
Потому в тех случаях, при которых прогнозируют тяжелые контрактуры в локтевом суставе, в последние годы у детей старшего возраста прибегают к удалению головки лучевой кости с хорошим функциональным результатом. У детей младшего возраста удаление головки является калечащей операцией, приводящей к значительной деформации верхней конечности, вальгусному отклонению предплечья. Реваскуляризация головки у них идет более активно, и функция локтевого сустава страдает меньше.
Переломы проксимальной части лучевой кости в сочетании с переломами локтевой кости
Одним из типичных сочетаний повреждений локтевого сустава является перелом головки и шейки лучевой кости с одновременным переломом локтевой кости. Это повреждение встречается сравнительно редко. Преимущественный возраст пострадавших – 7-12 лет.
Клиническая картина и диагностика
Клиническая картина имеет некоторые особенности, присущие этим повреждениям. Отмечается равномерная припухлость локтевого сустава. Нередко имеется вальгусное отклонение предплечья. Пальпация выявляет локальную болезненность в области головки лучевой кости и на том или ином уровне проксимальной части локтевой кости. Решающее диагностическое значение имеет рентгенологическое исследование.
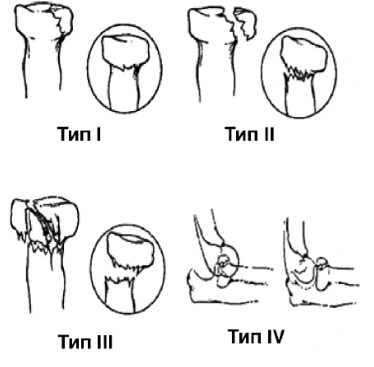
Подробное изучение механизма возникновения травмы, клинических и рентгенологических признаков убеждает в практической целесообразности выделения двух главных видов этих повреждений:
отводящего;
разгибательного.
Отводящие переломы возникают при падении с упором на разогнутую руку при условии форсированного наружного отклонения предплечья. При этом возникает перелом шейки лучевой кости или остеоэпифизеолиз ее головки, а также перелом локтевой кости в проксимальной части. Смещение отломков лучевой кости обычно бывает значительным: под углом 60-90° и по ширине более половины поперечника кости. Однако контакт между отломками, как правило, сохраняется. Перелом локтевой кости возникает на различных уровнях. Характерно, что перелом в проксимальной трети возникает у детей младшего возраста. Смещение отломков бывает в основном только под углом, открытом кнаружи, и не превышает 20-30°. Чаще наблюдается перелом локтевого отростка. Значительного расхождения отломков не наблюдается.
Лечение
Техника репозиции при отводящем переломе заключается в стремлении одновременно устранить смещение отломков лучевой и локтевой костей. Ассистент фиксирует плечо в дистальной части и осуществляет противотягу. Хирург одной рукой захватывает дистальную часть предплечья, пронирует его, полностью разгибает конечность в локтевом суставе и осуществляет тракцию по оси конечности. Другой рукой он захватывает проксимальную часть предплечья так, что I палец располагается по латеральной поверхности локтевого сустава в области головки лучевой кости и препятствует ее смещению при выполнении давящих приемов репозиции. Одновременно с этим второй рукой он отклоняет предплечье кнутри, тем самым устраняет угловое смещение локтевой кости, а также смещение отломков лучевой кости. Этот прием не всегда приводит к желаемому результату. Поэтому в таких случаях хирург производит более значительное приведение предплечья. Оно возможно из-за имеющегося перелома лучевой кости. При таком отклонении предплечья раневая поверхность периферического отломка лучевой кости оказывается направленной навстречу раневой поверхности центрального отломка, что позволяет произвести стыковку их. Это осуществляет хирург I пальцем. Далее он несколько отводит предплечье и восстанавливает правильное соотношение в плечелучевом сочленении и ось локтевой кости. Предплечье сгибают до 170° и руку иммобилизуют гипсовой лонгетой.
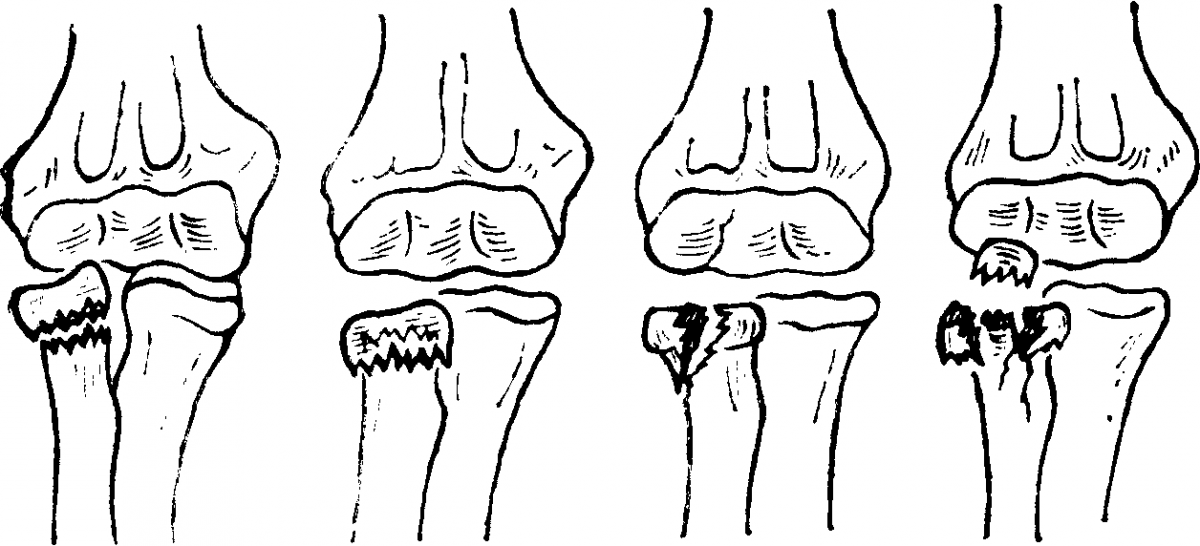
Перелом шейки лучевой кости
Разгибательные переломы происходят от насильственного переразгибания в локтевом суставе или прямого удара по задней поверхности верхней части предплечья. У всех пострадавших рентгенологическая картина практически одинакова. Это остеоэпифизеолиз головки лучевой кости и перелом локтевой кости на границе проксимальной и средней третей со смещением под углом, открытым кзади. Такая рентгенологическая картина напоминает переломовывих Монтеджи, но при данном повреждении нет вывиха головки лучевой кости, а имеется остеоэпифизеолиз со смещением дистального отломка кпереди. Описанные переломы встречаются только у детей 12-14 лет.
Методика вправления разгибательных переломов также продиктована особенностями механизма возникновения травмы и смещения отломков. Оба перелома устраняют одновременно. Хирург захватывает одной рукой дистальную часть предплечья и осуществляет тракцию по оси при разогнутой в локтевом суставе конечности. Второй рукой захватывает предплечье у локтевого сустава так, что I палец его располагается по передней поверхности предплечья. Им он давит на центральный конец периферического отломка лучевой кости и смещает его кзади, приближая к раневой поверхности головки лучевой кости. В этот момент хирург сгибает конечность в локтевом суставе до острого угла. В этом положении накладывают заднюю гипсовую лонгету.
Определяя оптимальный срок иммобилизации, принимают во внимание возраст пострадавшего, уровни перелома локтевой кости и др. В среднем он составляет 4-5 недель.
Переломы шейки лучевой кости в сочетании с вывихом в плечелоктевом сочленении.
Переломы шейки лучевой кости с одновременным вывихом в плечелоктевом суставе составляют 1,8% от числа всех переломов шейки лучевой кости. Характерен узкий возрастной диапазон пострадавших – 9-14 лет. Травмы наиболее часто возникают при падении с упором на кисть разогнутой руки.
Клинико-рентгенологическая характеристика
На основании только клинических признаков правильный диагноз установить трудно. Отмечаются припухлость локтевого сустава, деформация его, отчетливое пружинистое сопротивление при попытках движений в локтевом суставе, резкая болезненность при давлении на область головки лучевой кости. Изучение рентгенологической картины позволяет различить два вида повреждений: с задним и передним вывихом в плечелоктевом сочленении. Последнее бывает крайне редко.
При переломе шейки лучевой кости с задним вывихом в плечелоктевом суставе периферический отломок лучевой кости смещен кзади и кверху вместе с локтевой костью, а также ротирован кнаружи. Смещение этого отломка кзади, как правило, полное. Сохраняется контакт между головкой мыщелка плеча и головкой лучевой кости. Но встречаются подвывихи и даже вывихи головки лучевой кости.
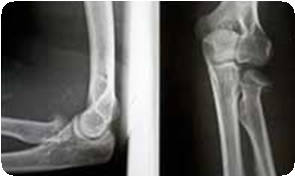
Лечение
Руководствуясь особенностями механизма травмы и характера смещения фрагментов, перелом и вывих стремятся выправить одновременно. При заднем вывихе методика вправления заключается в следующем. Ассистент фиксирует плечо больного, осуществляет противотягу и производит давление на локтевой отросток, способствуя тем самым смещению его в дистальном направлении и вправлению вывиха локтевой кости. Хирург одной рукой захватывает дистальную часть предплечья, пронируя его, устраняя ротацию дистального отломка лучевой кости наружу, и осуществляет тракцию. Другой рукой он захватывает проксимальную часть предплечья так, что I пальцем давит спереди на головку лучевой кости, тем самым ограничивает подвижность и препятствует смещению ее кпереди в момент вправления. Далее, не прекращая тяги за предплечье, сгибает конечность в локтевом суставе. При этом возникает щелчок, что свидетельствует о вправлении вывиха. При этом происходит также сопоставление отломков лучевой кости, так как при этом периферический отломок ее смещается кпереди и подходит к центральному. Если сопоставление отломков оказывается неполным и сохраняется определенное смещение, то его устраняют способом, который заключается в том, что при тяге за предлечье и давлении на головку лучевой кости поочередно производят супинацию и пронацию предплечья. В положении пронации, в котором завершают вправление и фиксируют руку, раневая поверхность дистального отломка лучевой кости подходит к раневой
поверхности головки лучевой кости и наступает их сопоставление. Предплечье сгибают до 170° и накладывают заднюю гипсовую лонгету. При таком положении локтевого сустава не происходит вторичного вывиха и смещения отломков.
Если сопоставление отломков лучевой кости не приводит к успеху, то прибегают к оперативному лечению. Головку лучевой кости фиксируют чрессуставно, при помощи спицы.
При переднем вывихе локтевой кости периферический отломок лучевой кости вместе с вывихнутой локтевой костью смещен кпереди. Головка лучевой кости находится впереди головки мыщелка плечевой кости, правильно контактирует с последней и находится в том положении, когда конечность сгибают в локтевом суставе до 90°. Иными словами, соотношения в плечелоктевом суставе не нарушены. Наблюдается отрыв верхушки локтевого отростка с большим смещением.
При переднем вывихе закрытое вправление также производят одномоментно. Оно заключается в тракции за предплечье, давлением пальцами на головку мыщелка плечевой кости с последующим сгибанием предплечья в локтевом суставе до 170°.

Принципиальным является вопрос об определении оптимальных сроков иммобилизации. Они зависят не только от возраста пострадавшего, но и от степени адаптации отломков и нарушения кровоснабжения головки лучевой кости. В среднем иммобилизация длится 4-5 недель. При полном разъединении отломков ее увеличивают до 8 недель. Как показал опыт, при достаточном периоде покоя локтевого сустава течение повреждения является более благоприятным.
Необходимо подчеркнуть, что при одномоментном и целенаправленном закрытом вправлении переломовывихов часто удается достигнуть желаемого результата даже при значительных смещениях отломков лучевой кости.
При переломах шейки лучевой кости, сросшихся при удовлетворительном положении отломков, и отсутствии нарушения гемодинамики восстановление функции локтевого сустава происходит без осложнений. Однако не устранение смещения, нарушение васкуляризации головки лучевой кости приводят к организации сгустков крови, минерализации мягких тканей в области перелома. На рентгенограммах выявляются дегенеративно-дистрофические изменения. Происходят реваскуляризация головки лучевой кости, образование оссификатов. Клинически это проявляется нарушением сгибания и разгибания в локтевом суставе. Особенно страдают ротационные движения предплечья, поэтому восстановлению их уделяют особое внимание. В таких случаях восстановление функции локтевого сустава требует длительного времени, особенно у старших детей, требует большого врачебного искусства и терпения. Самым хорошим лекарством в таких случаях является время. Пассивные, насильственные движения, движения, вызывающие боль, применять нельзя, так же как и парафин, озокерит, массаж области локтевого сустава.
Техника ЛФК проста. Плечо и предплечье укладывают на стол. Локтевой сустав должен быть фиксированным, прижатым к плоскости стола. В таком положении производят дозированные сгибания и разгибания в локтевом суставе, а также одновременные ротационные движения предплечья в различных его положениях. В дальнейшем подключают электрофорез лидазы, калия йодидом и другими препаратами.
Источник
Перелом лучевой кости у детей – это нарушение целостности нижней, реже средней или верхней трети одной из двух костей предплечья, расположенной со стороны большого пальца. Сопровождается болью, отеком, ограничением движений. Деформация и патологическая подвижность присутствуют не всегда, клиническая картина может быть сглаженной, напоминать ушиб. Диагноз выставляется на основании анамнеза, данных внешнего осмотра, результатов рентгенографии, УЗИ. В сомнительных случаях назначаются КТ, МРТ. Лечение чаще консервативное: репозиция, фиксация гипсовой повязкой. При невозможности вправления или удержания отломков производятся операции.
Общие сведения
Перелом лучевой кости у детей – один из самых распространенных переломов детского возраста. Встречаемость травматических поражений предплечья (включая повреждения локтевой кости и обеих костей), по различным данным, составляет от 25 до 53% от общего количества травм костей конечностей. Мальчики страдают чаще девочек. При своевременном обращении травмы хорошо поддаются лечению, функция конечности полностью восстанавливается. В неблагоприятном исходе возможны остаточные деформации, ограничения движений.
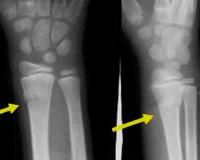
Перелом лучевой кости у детей
Причины
У маленьких детей основной причиной являются бытовые травмы. Дети среднего и старшего возраста чаще травмируются на улице – падают на руку во время подвижных игр, бега, катания на велосипеде, обычных или роликовых коньках. В отдельных случаях причиной становятся автодорожные происшествия, падения с высоты, драки между детьми, семейное насилие. Уровень перелома луча определяется характером травматического воздействия:
- Нижняя треть. Основная причина – падение с упором на ладонь, реже на тыльную поверхность кисти, иногда травма провоцируется ударом по дорсальной поверхности запястья.
- Средняя треть. Кость ломается при ударе по лучевой стороне предплечья.
- Верхняя треть. В качестве причины рассматривают падение на вытянутую и слегка отведенную руку.
Патогенез
Нарушение целостности кости происходит в случае, когда сила воздействия превышает ее прочностные характеристики. В классическом варианте кость ломается полностью. У детей, наряду с классическими переломами, возможны травмы, при которых кость повреждается, но надкостница остается целой. Еще одной разновидностью детского перелома является эпифизеолиз – нарушение целостности хряща в ростковой зоне. Эпифизеолиз может наблюдаться только вблизи от суставных концов кости, рядом с запястьем либо локтевым суставом.
Классификация
С учетом уровня и типа травмы у детей можно выделить следующие повреждения лучевой кости:
- В нижней трети: перелом луча в типичном месте, поднадкостничный перелом, эпифизеолиз, остеоэпифизеолиз (повреждение ростковой зоны с переходом на кость). Наиболее распространенная разновидность травм.
- В средней трети: обычный и поднадкостничный перелом. Встречается редко, что обусловлено неудобством нанесения удара по этой зоне, рефлекторным защитным сгибанием предплечья при драках и несчастных случаях.
- В верхней трети: остеоэпизифеолиз, эпифизеолиз головки, перелом шейки луча. Составляет 20-50% от общего числа переломов луча, нередко сочетается с вывихом, повреждениями других структур локтевого сустава.
Перелом Галеацци может возникать в нижней либо средней трети сегмента, характеризуется нарушением целостности луча в сочетании с вывихом головки локтевой кости в области запястья. Все переломы могут быть закрытыми или открытыми, сопровождаться либо не сопровождаться смещением костных фрагментов.
Симптомы
Переломы нижней трети лучевой кости
Чаще всего у детей наблюдается эпифизеолиз лучевой кости – поражение зоны роста, располагающейся непосредственно рядом с суставом. Возможны изолированные повреждения, сочетание с эпифизеолизом локтевой кости, отрывом шиловидного отростка. Клинические проявления зачастую сглажены. Ребенок жалуется на незначительную или умеренную болезненность, при осмотре обнаруживается локальная припухлость со стороны 1 пальца.
При сочетании с другими травмами дистального отдела предплечья отечность распространяется на весь сустав. Из-за неяркой симптоматики родители нередко рассматривают травму, как ушиб, обращаются к специалистам через несколько дней, когда становится понятно, что проявления слишком стабильные, не уменьшаются с течением времени. При выраженном смещении признаки соответствуют перелому, наблюдаются резкий болевой синдром, деформация, прогрессирующая разлитая отечность.
Поднадкостничные переломы луча располагаются чуть выше эпифизеолизов – по линии метафиза. Симптоматика скудная, боли незначительные, отечность умеренная. Важным признаком, позволяющим отличить перелом от ушиба, является болезненность при осевой нагрузке. При достаточном угловом смещении определяется видимая деформация. Обычные переломы чаще наблюдаются у детей старшего возраста. Проявления аналогичны переломам у взрослых.
Повреждение Галеацци
Ребенка одновременно беспокоит боль в средней либо нижней трети предплечья и болезненность в лучезапястном суставе со стороны мизинца. В обоих местах выявляются кровоизлияния, отек мягких тканей, деформации. Нарастающая отечность обуславливает высокую вероятность развития осложнений.
Диафизарные переломы лучевой кости
Клиническая картина неяркая. Присутствуют жалобы на боль, усиливающуюся при движениях, особенно вращении кисти. При поднадкостничных повреждениях может быть заметна угловая деформация, при полных переломах в зоне травмы может прощупываться «ступенька». Патологическая подвижность и костный хруст обнаруживаются крайне редко, поскольку костные фрагменты удерживаются в фиксированном положении за счет межкостной мембраны и неповрежденной локтевой кости.
Переломы шейки и головки лучевой кости
Возможны поражения на всем протяжении от головки до шейки, но в клинической практике преобладают переломы на границе этих анатомических образований. Из-за внутрисуставного расположения клиника выражена достаточно ярко. Дети жалуются на боль в суставе, преимущественно в зоне локтевой ямки. Сустав отечный, его контуры сглажены, все виды движений ограничены. Наибольшее ограничение отмечается при попытке развернуть руку ладонью кверху. Крепитация отсутствует.
Осложнения
К числу ранних осложнений относятся сдавление нервов и сосудов, развитие компартмент-синдрома из-за нарастающего отека конечности. Негативные последствия чаще наблюдаются при переломе Галеацци, но могут встречаться и при других повреждениях, особенно сопровождающихся значительным смещением. Настораживающими признаками являются нарушения чувствительности и движений, ослабление или исчезновение пульса, прогрессирующие мучительные боли в дистальных отделах конечности.
Поздние осложнения включают уменьшение объема движений, остаточные деформации, замедление роста лучевой кости с развитием лучевой косорукости. Серьезным осложнением, ограничивающим трудоспособность, является контрактура Фолькмана, возникающая на фоне длительно сохраняющегося компартмент-синдрома.
Диагностика
Постановка диагноза осуществляется детским врачом-травматологом. Определение характера травмы базируется на жалобах, данных объективного осмотра, дополнительных исследований. При стертой клинической симптоматике повышается значимость визуализационных методик. Для подтверждения диагноза назначаются:
- Рентгенография. Является базовым исследованием, позволяет обнаруживать обычные и поднадкостничные переломы, но может быть малоинформативной при эпифизеолизе. В зависимости от уровня повреждения производится рентгенография костей предплечья, лучезапястного либо локтевого сустава в двух проекциях.
- Ультрасонография. УЗИ сустава – доступный и информативный метод исследования при подозрении на эпифизеолиз. Позволяет оценивать состояние хрящевой ткани, которая плохо просматривается на рентгеновских снимках. Дополнительным преимуществом метода является его функциональность – возможность оценить состояние зоны поражения при различных положениях конечности.
- КТ и МРТ. Методики назначаются на заключительном этапе обследования при недостаточной информативности базовых исследований. Дают возможность изучить область повреждения в различных плоскостях, создать трехмерную модель пораженной зоны.
Лечение перелома лучевой кости у детей
Помощь на догоспитальном этапе
Руку фиксируют с помощью косыночной повязки. При тяжелых травмах диафиза и верхней части производят иммобилизацию шиной с захватом двух соседних сегментов: кисти и плеча. При наличии ран и ссадин накладывают асептическую повязку. К зоне поражения прикладывают холод: пакет со льдом, завернутый в полотенце, грелку с холодной водой.
Мочить область перелома (прикладывать мокрые салфетки, полотенца) не рекомендуется, это плохо влияет на состояние кожи. При сильных болях дают анальгетик в дозе, соответствующей возрасту. Ребенка немедленно доставляют в специализированное медицинское учреждение.
Консервативная терапия
Лечение чаще амбулаторное. Госпитализация требуется при открытых повреждениях, признаках сдавления сосудов и нервов, значительном отеке, сочетании с иными травмами, неэффективности репозиции, невозможности удержания костных фрагментов в правильном положении. При переломах без смещения накладывают гипсовую повязку. При наличии смещения осуществляют репозицию.
В сложных случаях для предупреждения повторного смещения производят чрескожную фиксацию отломков. Детям старшего возраста манипуляцию выполняют под местной анестезией, у пациентов младшей возрастной группы применяют общий наркоз. Последующее консервативное лечение проводят с использованием следующих методов:
- Охранительный режим. Рекомендуют сохранять возвышенное положение конечности, исключить нагрузку на руку. Продолжительность иммобилизации зависит от вида перелома, в большинстве случаев составляет от 2 до 4 недель.
- Обезболивание. Требуется в первые дни после травмы. Чаще производится с помощью пероральных анальгетиков. При стационарном лечении тяжелых повреждений, после операций на лучевой кости возможно внутримышечное введение.
- Физиотерапия. На начальном этапе назначают УВЧ для уменьшения отека и воспаления. Затем применяют парафин, озокерит. Тепловые процедуры дополняют комплексами ЛФК.
Хирургическое лечение
При переломах луча у детей хирургические вмешательства требуются нечасто. Проводятся:
- Диафизарные переломы. Операция показана при сохраняющемся смещении по ширине более 1/3 диаметра кости, угловом смещении свыше 10 градусов. Металлоостеосинтез выполняется редко, фрагменты чаще фиксируют кетгутовой нитью либо внедряют один отломок в другой. Иногда используют дополнительную чрескожную фиксацию спицей.
- Переломы верхней части луча. Традиционная фиксация головки или шейки луча спицей почти в половине случаев влечет за собой ограничения движений в отдаленном периоде. Хорошие результаты отмечаются при использовании эластичных титановых гвоздей, биодеградируемых спиц и винтов.
- Переломы нижней части луча. В качестве показаний рассматриваются смещение по ширине на треть, угловое смещение 15-20 градусов. Фиксация осуществляется с использованием тех же способов, что при диафизарных переломах.
Прогноз
Прогноз в подавляющем большинстве случаев благоприятный. Переломы луча хорошо срастаются, образование ложных суставов нехарактерно. Небольшие угловые смещения у детей устраняются самостоятельно по мере роста кости. Деформации, ограничения функции конечности, другие последствия возможны при отсутствии репозиции, позднем обращении за медицинской помощью, развитии осложнений.
Профилактика
Основной профилактической мерой является исключение причин травмы путем создания безопасной среды, обучения детей основам правильного поведения дома и на улице. Родителям рекомендуют проявлять повышенную настороженность при жалобах детей на боли в типичных областях, даже если эти жалобы не соответствуют классической картине перелома.
Источник
