Перелом лучевой кости мыщелка
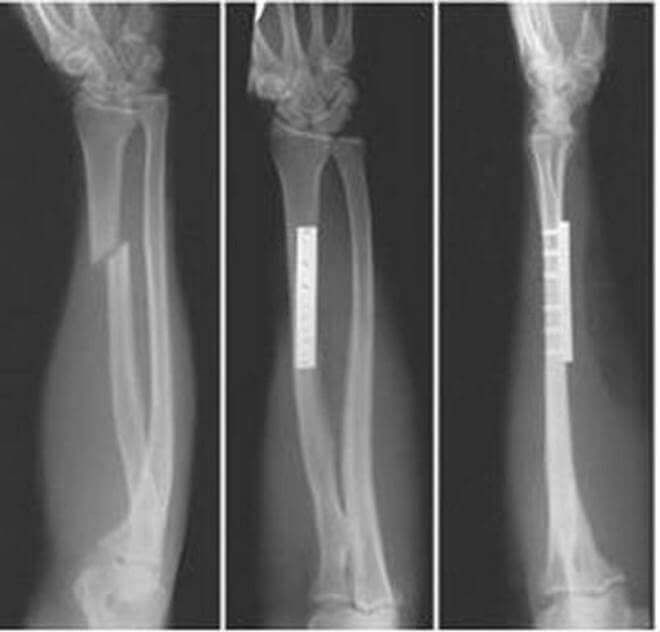
Среди травм локтевого сустава, перелом мыщелков плечевой кости у взрослых – не самый распространенный, но очень неприятный недуг с такими последствиями, как ограничение движений в локте, полная потеря функций сустава.
Мыщелками называются утолщенные выступы на костях, к которым крепятся сухожилия мышц. Они же придают суставу определенную геометрию, определяющую возможности сгибания, разгибания, вращения. Мыщелки ограничивают объемы этих движений.
На рисунке показано, что в нижней трети плечевая кость заканчивается утолщениями – надмыщелками, ниже которых находятся мыщелки.
Виды
Виды переломов локтевого сустава классифицируются по нескольким признакам:
- есть ли рана в области сустава (открытый или закрытый локтевой перелом);
- перелом локализован внутри суставной сумки или вне её;
- целостность кости нарушена полностью или частично (надлом, перелом оскольчатый, со смещением или без смещения и т.п.)
Особенность анатомического строения плечевой кости, находящейся внутри локтевого сустава – истонченность и повышенная ломкость между мыщелками, что способствует повреждениям и сопутствующим нарушениям функций.
В непосредственной близости от места мыщелковых повреждений в суставе находятся артериальные и венозные сосуды. Они легко травмируются, осложняют ход лечения и ухудшают прогноз полного восстановления функций сустава. Локтевые повреждения нервов происходят в 11% нарушения целостности мыщелков.
Внутрисуставные мыщелковые переломы локтевого сустава заживают долго, поскольку травмируются суставные поверхности. Существуют высокие риски возникновения артроза.
К внутрисуставным локтевым переломам относят:
- чрезмыщелковые переломы;
- повреждения блока;
- нарушения целостности головки мыщелка.
Причина мыщелковых повреждений – падение назад на локоть. Головку мыщелка ломают падая лицом вперед (на вытянутые руки). Перелом блока плечевой кости происходит чаще в результате сочетанной травмы. Падения происходят в быту, во время занятий спортом, в результате автомобильной аварии, удара.
Признаки
Диагностировать открытое повреждение легко: открытая рана, кровотечение, боль.
Мыщелковый перелом локтевого сустава бывает, как правило, закрытым.
В связи с особенностями анатомии (страдают небольшие участки кости), закрытые мыщелковые травмы «маскируются» под тяжелые ушибы и вывихи локтя с отечностью и гематомой. От взгляда опытного врача не ускользнет удлинение или укорочение руки (это помогает ему определить место локализации и характер мыщелковых повреждений).
Пострадавшему больно, заметны и непривычные, приобретенные возможности двигать рукой в направлениях, ранее недоступных. Страдают сосуды, сухожилия и нервы, появляется онемение и снижение чувствительности руки ниже места локтевой травмы, слышится похрустывание. Признак локтевого повреждения сосудов – отек и гематома.
Не дожидайтесь, что боль пройдет сама собой после таблетки анальгина. Обращайтесь в ФАП, травмпункт или в приемное отделение больницы. Там вам окажут необходимую квалифицированную медицинскую помощь.
Диагностика
Для врача диагностировать мыщелковую травму с нарушением целостности мыщелков не составляет большого труда. В этом ему помогает рентгенологическое обследование.
Без рентгена оценить детали травмы и тяжесть локтевых повреждений затруднительно. А неверно поставленный диагноз приводит к выбору ошибочной тактики лечения и осложнениям. Поэтому рентгенограмма делается в двух проекциях: спереди и сбоку. Так можно установить характер разломов кости (прямой, косой, со смещением или без, Т‐ или V‐образный).
При диагностике у ребенка необходимо учитывать ряд особенностей детского организма. В частности, с локтевым переломом на рентгеновском снимке можно спутать хрящ в «зоне роста» кости. В связи с этим проводится сравнительное рентгенологическое исследование здоровой и пострадавшей конечностей.
При диагностике сложных травм могут использоваться УЗИ, компьютерная и магнитно‐резонансная томография.
Особенности травмы у ребёнка
В отличие от взрослых, кости детей все еще растут за счет размножения клеток в удаленных, краевых отделах. Костная ткань там хрупкая, склонная к разрушениям, поэтому мыщелковые повреждения затрудняют и замедляют рост костей.
Утверждение, что мыщелковые травмы встречаются редко, справедливо для взрослых, но не для детей. Подвижные игры, детское стремление к лидерству и неспособность адекватно оценивать свои возможности, позволяют причислять мыщелковые повреждения у детей к одной из наиболее часто встречающихся травм. У мальчиков они встречаются чаще, чем у девочек, в 2 раза.
Как и травма лучевой кости, мыщелковые повреждения у детей называют «привычными» – 35% локтевых переломов приходится на мыщелковые переломы. Локтевая травма, как и перелом лучевой кости, происходит в типичном месте.
Ребенок не всегда способен рассказать об обстоятельствах получения локтевой травмы и травмирующем агенте, поэтому необходимо опрашивать свидетелей произошедшего.
Лечение
Лечение всегда начинают с оказания пострадавшему доврачебной помощи. Нужно снять боль, остановить кровотечение и обработать рану (при открытом локтевом повреждении), обездвижить руку подручными средствами, приложить к травмированному месту холод. Если боль не проходит – дать обезболивающие таблетки.
После проведения опроса, диагностических исследований и получения полного представления о картине полученной локтевой травмы, врач определяет тактику лечения, решает, будет лечение консервативным (без проведения операции) или оперативным.
Общий принцип лечения – сопоставление (репозиция) мыщелковых отломков для улучшения условий их сращивания и восстановления строения кости.
Консервативное
Если мыщелковые отломки возможно сопоставить без проведения операции, то проводится консервативное лечение. Репозиция отломков не составляет труда, если не происходит смещения.
Основная задача: после сопоставления отломков костей локтевого сустава провести надежное обездвиживание руки и дать организму самостоятельно завершить работу по восстановлению утраченных в результате локтевой травмы функций.
Консервативное лечение длится 15–20 дней в амбулаторных условиях.
В течение этого времени врач наблюдает больного, контролирует процесс срастания мыщелковых отломков, оценивает состояние костной мозоли и проверяет, не произошло ли смещение, мешающее восстановлению кости в локтевом суставе.
Поскольку успешность репозиции во многом зависит от опыта и искусства врача (отломки соединяют «на ощупь»), и особенностей каждой травмы (степень повреждения сухожилий), она не всегда бывает удачной и вызывает необходимость хирургического вмешательства.
Операция при мыщелковых и чрезмыщелковых переломах
Показания к хирургической операции – открытые травмы и перелом со смещением.
Операцию проводят под местным, но чаще под общим наркозом. Задача, стоящая перед врачом – через операционную рану дойти до травмированной кости и провести внутреннюю фиксацию отломков. Для этого используются различные методики: отломки фиксируются друг к другу спицами, пластинами, соединяются проволокой или винтами.
Фиксация спицами дает лучшие результаты при косой линии разлома.
Иногда надежная репозиция требует скелетного вытяжения (средство выбора при надмыщелковых и чрезмыщелковых переломах), особенно, когда предыдущие попытки ручного совмещения отломков оказались безуспешными, или мыщелковые участки плечевой кости начали по разным причинам срастаться неправильно.
Длительное скелетное вытяжение проводится чаще при чрезмыщелковых, чем при надмыщелковых локтевых повреждениях. Если же не помогает скелетное вытяжение, показано выполнение спицевого остеосинтеза.
У детей операцию проводят в исключительных случаях, при абсолютных показаниях, поскольку репозиция костных отломков в локтевом суставе не представляет больших трудностей.
Для контроля правильности репозиции костных отломков при проведении операции обязательно проводится контрольное рентгенологическое обследование.
В дальнейшем проводится иммобилизация травмированной руки.
Иммобилизация и ее сроки
Для иммобилизации руки при отсутствии смещения (или при минимальном смещении) в результате травмы надмыщелка может использоваться только наложение гипсовой повязки – лангеты или шины (проволочные решетчатые конструкции).
Популярный способ иммобилизации при мыщелковых травмах в случаях отсутствия смещения костных отломков – бандажная повязка, представляющая собой систему ремней и удерживающих конструкций из эластичного материала.
Ношение гипса с бандажом можно совмещать.
Рука обычно фиксируется в согнутом положении. Длительность иммобилизации определяется характером локтевой травмы и временем, которое требуется для образования костной мозоли и восстановления функций.
Сплошная гипсовая повязка используется редко. Среднее время иммобилизации – три – четыре недели.
Методы восстановления
Реабилитацию при мыщелковых переломах начинают на 2–3 день с момента травмы.
В реабилитационный комплекс входят лечебная физкультура, физиотерапия (УВЧ, магнитотерапия, электрофорез), массаж (только щадящий), лечебные ванны, лечение грязью. Для ускорения образования костной мозоли назначают препараты кальция. Подробнее о методах восстановления локтевого сустава читайте здесь.
Помните, что при вовремя начатом и эффективном лечении, функции локтевого сустава восстанавливаются полностью.
Результаты лечения и восстановления функций сустава зависят также от возраста, образа жизни и состояния здоровья, характера питания во время реабилитации.
Итоги
Осложнения заживления мыщелкового перелома появляются чаще всего в результате дефектов восстановления после консервативного и оперативного лечения.
Типичные осложнения:
- послеоперационные осложнения мыщелковых травм (чаще случаются в случаях загрязненных ран);
- контрактура – ограничение движений;
- замедленное или неправильное срастание костей при мыщелковых переломах;
- артрит (воспаление сустава), или артроз (воспалительное заболевание, сопровождающееся разрушением тканей сустава и потерей его функций);
- повреждения нервов и нервных окончаний, артериальных и венозных сосудов, находящих в непосредственной близости от места травмы.
Чтобы избежать этих осложнений, аккуратно выполняйте назначения врача и при необходимости вновь прочитайте эту статью.
Источник
Перелом латерального мыщелка плечевой кости. Диагностика и лечение
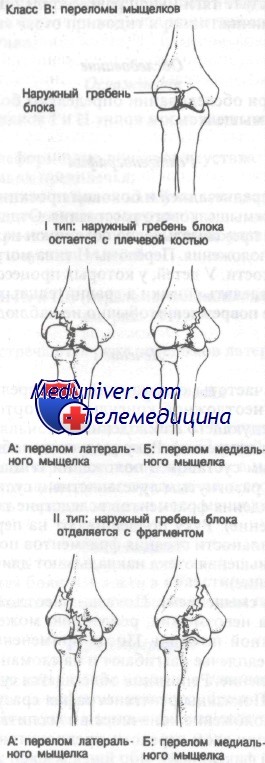
Мыщелок плечевой кости состоит из суставной части и расположенного вне сустава надмыщелка. Следовательно, при переломах мыщелков в состав фрагмента входят как суставная, так и внесуставная часть мыщелка. К переломам класса Г относят только переломы суставного компонента мыщелков.
Переломы мыщелков классифицируют по двум типам. Перелом I типа может включать либо медиальный, либо латеральный наружный мыщелок, но наружный вал блока остается в комплексе с проксимальным сегментом плечевой кости. При переломах II типа наружный вал блока отделяется вместе с дистальным фрагментом плечевой кости. При переломах II типа наблюдается медиальная и латеральная нестабильность локтевого сустава, лучевой и локтевой костей.
Класс В: тип IA и IIА переломы латерального мыщелка плечевой кости
Есть два механизма, приводящих к переломам латерального мыщелка класса В. Во-первых, латеральный мыщелок анатомически расположен так, что более предрасположен к травме. При согнутом локтевом суставе прямая сила, приложенная к его задней поверхности, может привести к перелому. Во-вторых, при разогнутом локтевом суставе перелом может вызвать действие силы, направленной в сторону приведения и переразгибания. У детей ротация фрагмента является вторичной в результате тяги мышц разгибателей. Ротация фрагмента для взрослых нетипична.
Как правило, при обследовании определяют болезненность и отек над поврежденным мыщелком.
На снимках в переднезадней и боковой проекциях обычно отмечается расширение межмыщелкового расстояния. Отделившийся фрагмент может быть смещен проксимально, но обычно он находится ниже и кзади от нормального положения. Переломы II типа могут привести к транслокации локтевой кости. У детей, у которых процесс окостенения не завершился, следует сделать снимки в сравнительных проекциях.
Сопутствующие повреждения обычно не наблюдаются.
Лечение перелома латерального мыщелка плечевой кости
Из-за высокой частоты осложнений все переломы латерального мыщелка требуют неотложной консультации ортопеда для назначения лечения и последующего наблюдения.
Класс В: тип IA (без смещения). Руку следует иммобилизовать длинной лонгетой с локтевым суставом в положении сгибания, супинированным предплечьем и разогнутым лучезапястным суставом для уменьшения степени расхождения фрагментов вследствие тяги мышц разгибателей. Руку подвешивают на перевязи, через 2 дня для контроля правильности стояния фрагментов повторяют рентгенографию. После уменьшения отека накладывают длинную гипсовую повязку.
Класс В: тип IA (со смещением). Показана неотложная консультация ортопеда. Если она невозможна, репозицию может выполнить врач отделения неотложной помощи. После применения анальгетиков и миорелаксантов предплечье разгибают и на сломанный фрагмент оказывают прямое давление. Репозиция облегчается супинацией в сочетании с отведением. Показаны рентгенография сразу после репозиции, лед, приподнятое положение конечности и госпитализация больного. Многие ортопеды при этом переломе предпочитают открытую репозицию с внутренней фиксацией.
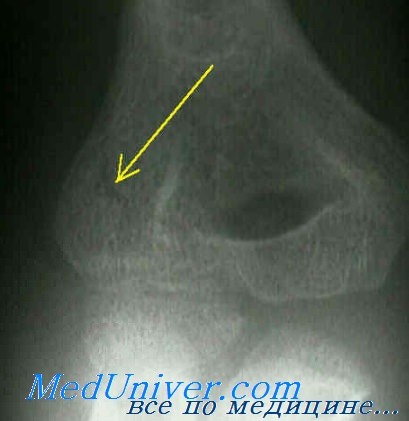
Класс В: тип IIА (без смещения). Начальная терапия включает наложение передней и задней длинных лонгет. Локтевой сустав должен быть согнут под углом более 90° при супинированном предплечье и разогнутом лучезапястном суставе. Через 2—3 дня повторяют рентгенографическое обследование для подтверждения правильности положения фрагментов и накладывают длинную гипсовую повязку (см. Приложение).
Класс В: тип IIА (со смещением). Всех больных с переломами этого типа немедленно направляют к опытному хирургу-ортопеду. Лучше всего эти переломы лечить открытой репозицией и внутренней фиксацией. Закрытая репозиция часто приводит к развитию вальгусной деформации локтевого сустава.
Осложнения перелома латерального мыщелка плечевой кости
Переломы мыщелков I и II типов могут иметь следующие осложнения:
1) вальгусную деформацию локтевого сустава;
2) наружный вывих предплечья;
3) артрит вследствие разрыва капсулы сустава;
4) поздний паралич локтевого нерва;
5) избыточный рост кости с последующим развитием варусной деформации локтевого сустава у детей.
– Также рекомендуем “Перелом медиального мыщелка плечевой кости. Диагностика и лечение”
Оглавление темы “Переломы плечевой кости”:
- Чрезмыщелковый перелом плечевой кости Посадаса. Диагностика и лечение
- Межмыщелковые переломы плечевой кости. Диагностика и лечение
- Перелом латерального мыщелка плечевой кости. Диагностика и лечение
- Перелом медиального мыщелка плечевой кости. Диагностика и лечение
- Перелом головки мыщелка плечевой кости. Диагностика и лечение
- Перелом медиального надмыщелка плечевой кости. Диагностика и лечение
- Перелом диафиза плечевой кости. Классификация, диагностика и лечение
- Переломы проксимального отдела плечевой кости. Классификация, диагностика и лечение
- Переломы хирургической шейки плечевой кости. Классификация, диагностика и лечение
- Перелом анатомической шейки плечевой кости. Диагностика и лечение
Источник
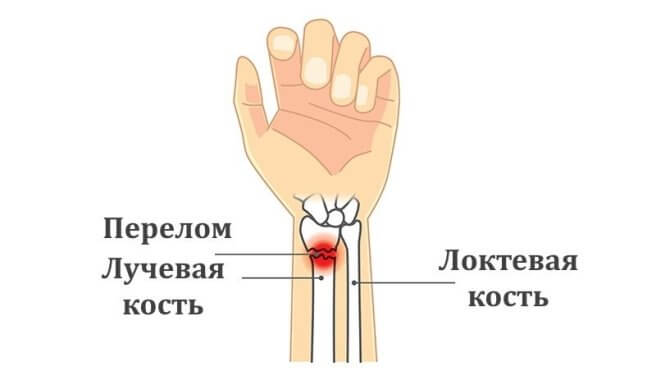
Если пациент после неудачного падения травмировал руку около запястья, но боль терпимая и пальцами с трудом, но двигать можно, то человек часто решает подождать и не спешит в больницу. Однако это может быть перелом лучевой кости — и если его не лечить, то он может обернуться серьезными последствиями, вплоть до потери трудоспособности.
Легкомысленное отношение к этому виду травм довольно распространено, их считают нетяжелыми. Пациенты думают, что гипс — это все, что нужно для лечения, и пренебрегают рекомендациями врача относительно разработки руки упражнениями, тратят время больничного листа на отдых и ничегонеделание. Они не подозревают о последствиях такой, вроде бы легкой травмы.Лучше заранее узнать о том, как проявляется этот перелом, какие методы лечения применяются в современной практике, и как необходимо разрабатывать руку после освобождения ее от гипса.
Травма распространенная, ее доля достигает 16% всех случаев бытового травматизма. Чаще страдают лица с развившимся остеопорозом, в первую очередь женщины в возрасте менопаузы. Именно эта категория населения должна избегать ситуаций с повышенным риском падения.
Немного об анатомии
Лучевая кость входит в состав предплечья, продолжается от локтя до запястья. Верхняя (проксимальная) часть этой кости сочленяется с локтем и является более массивной, чем нижняя (дистальная) часть. Именно поэтому нижняя треть лучевой кости около запястья более хрупкая.
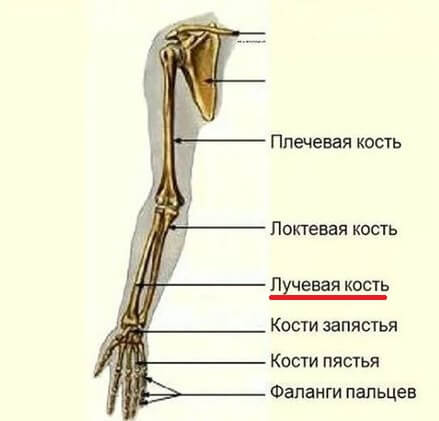
Вместе с лучевой предплечье образует еще одна кость — локтевая. Она более массивная и потому реже подвергается переломам.
Какими бывают переломы
Механизм получения травмы — это падение (в основном с высоты собственного роста) на руки, вытянутые вперед для опоры. Поскольку большинство людей — правши, то при падении они пытаются опереться на правую руку. Следовательно, травм правой лучевой кости регистрируется намного больше, чем левой.
В зависимости от причины такие переломы бывают:
- патологические — в них виновато даже не воздействие механической силы (в ситуации падения), а остеопороз — состояние хрупкости костей, наступающее по мере старения или при некоторых заболеваниях; если человек опирается, падая, на пораженную лучевую кость, перелом практически гарантирован;
- травматические — итог воздействия слишком большой физической нагрузки, удара, скручивания.
При закрытом переломе лучевой кости разъединяется на фрагменты лишь кость, но не мышцы и кожа над ней. Они могут быть отечными или с кровоизлиянием, но не разорваны. При чрезмерном или резком воздействии причинного фактора наступает открытый перелом — к нарушению целостности кости присоединяется разрыв мышц и кожи на ней; получается рана, в которой видны концы кости.
С анатомической точки зрения, подразделение переломов луча выглядит так:
- внутрисуставные — ломается часть, входящая в лучезапястный сустав, а также шиловидный отросток (часть луча, сочленяющаяся с локтевым суставом);
- вне сустава — на протяжении трубчатой части кости.
Тело кости, собственно сама «трубка», в 75% случаев переламывается в нижней трети, почти около кисти. Это классифицируется как перелом лучевой кости в типичном месте. Намного реже луч переламывается в среднем и верхнем сегменте.
Линия разлома может быть разной и давать поперечные, косые, продольные, Т-образные, винтообразные; оскольчатые (более двух фрагментов) переломы. Нередкое явление — вколоченные переломы (обломки лучевой кости как бы заходят друг в друга, «вколачиваются» будто молотком).
Каждому типу травмы может сопутствовать смещение отломков, наступающее вследствие непроизвольных подергиваний мышц конечности.
Перелом лучевой кости в типичном месте
Пациент, падая, инстинктивно пытается смягчить удар о землю и выпрямляет перед собой руку — согнутую в запястье либо разогнутую в нем (то есть опирается на основание ладони). В зависимости от этого нижняя треть лучевой кости получает повреждение по разному типу:
- Сгибательный, носящий название по фамилии травматолога Смита. Наступает при опоре падающего на согнутую кисть, она развернута к тыльной стороне конечности. Тогда образовавшийся костный отломок движется к наружной поверхности предплечья.
- Разгибательный, названный в честь ирландского хирурга Коллиса. Случается, если падающий при падении опирается на ладонь. В итоге рука переразгибается в запястном суставе и обломанный конец отклоняется к тыльной стороне.
Перелом лучевой кости со смещением
Под этим понимают сдвиг обломков, причиной которого становятся сокращения мышц конечности. Смещение острых фрагментов кости наносит дополнительную травму — ранит окружающие сосуды, нервные пучки, кожу.
Сдвигаться отломки могут поперечно и в продольном направлении. В последнем случае они двигаются вдоль и вверх кости. При поперечном смещении один из двух отломков идет либо в правую, либо в левую сторону.
Травма, сопровождаемая смещением отломков, часто соседствует с переломом лучевой кости без смещения.
Перелом лучевой кости без смещения
Поскольку мышцы вблизи запястья слабее, чем те, что работают в сегменте предплечья, то сдвига отломков может не произойти. Тогда перелом луча без смещения ограничивается трещиной в кости, без расхождения отломков — что намного безопаснее для пациента. Трещина располагается на поверхностном участке кости, даже без проникновения в глубину. Это характерно для спортивного типа людей, моложе 40 лет.

Диагностика
Традиционным способом выявления перелома лучевой кости служит рентген. Не потерял он значения и теперь — признан «золотым стандартом» в диагностической практике подобных травм.
Рентгенографию верхней конечности проводят в двух проекциях. На снимке врач увидит не только наличие перелома, но и сможет установить его характер, количество и состояние отломков. Все эти сведения определяют, какое лечение понадобится больному.
С подозрением на перелом лучше обращаться в травмопункт или крупную больницу. Они в обязательном порядке имеют рентгеновскую установку. Этого не скажешь обо всех частных медицинских центрах: разрешение поставить рентгеновский аппарат выдается далеко не каждой клинике.
В некоторых сложных случаях или для выявления осложнений прибегают к компьютерной томографии или МРТ. Снимки, полученные этими методами, более подробные, поскольку содержат изображения не только костных структур, но и мягких — связок, мышц, сосудов.
Симптомы
Признаки или, как говорят медики, симптомы перелома лучевой кости делятся на две группы.
Относительные признаки — боль, отек, невозможность движения, деформация руки — указывают, скорее, на вероятность перелома, но не являются стопроцентными.
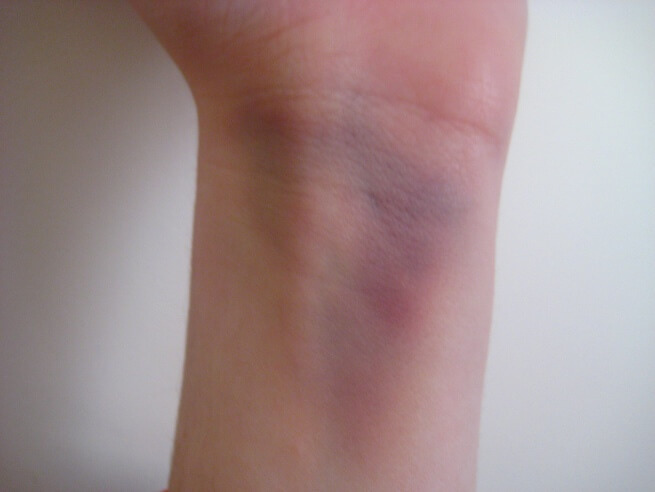
Когда человек ломает лучевую кость, то испытывает сильную боль. Она становится интенсивнее при попытках движения рукой. В случае травмы открытого типа боль особенно остра. Однако люди по-разному переносят боль — у одного малейшее движение вызывает сильный болевой приступ, другой испытывает умеренную болезненность. Ограничение объема движений пальцами и сгибаний, вращений в запястье — тоже признак его травмирования.
Если перелом нижнего конца лучевой кости закрытый, без смещения или вовсе простая трещина, то боль может быть минимальной. Тогда травмированный часто игнорирует необходимость обращаться за медицинской помощью — а это чревато вторичными осложнениями.
Отек в области запястья — еще один относительный признак, результат воспалительной реакции и расширения сосудов в месте травмы. Сюда же относится и гематома — излитие крови из нарушенных сосудов под кожу.
Деформация руки в месте травмы происходит из-за отека и смещения отломков.
Относительные признаки могут наблюдаться не только при переломах, но и при ушибах, растяжении связок в этой области, вывихах.
Абсолютные признаки переломов, или фрактур, — ненормальная подвижность в месте травмы, хруст костных отломков. Такие признаки достоверно указывают на наличие перелома.
Патологическая (ненормальная) подвижность руки в этом месте — это, например, когда рука стала разгибаться в запястье сильнее положенного. Проверять наличие такого признака должен только врач. Неумелая проверка кости на патологическую подвижность способна дополнительно травмировать руку.
Крепитация — попросту хруст отломков. Если человек в момент травмы слышит такой звук, значит, случился перелом. После наступления травмы убеждаться в наличии крепитации имеет право только врач. Это может доставить дополнительные повреждения осколками кости.
Если при травме произошло смещение костных фракций по длине, то можно увидеть, что рука стала короче.
Первая помощь при переломе лучевой кости руки
На месте получения травмы пострадавшему как можно скорее оказывают первую помощь . Важны 3 слагаемых первой помощи: покой, обезболивание, холод.
Покой, то есть ограничение движений в месте травмы (по-научному — иммобилизация) — самое первое, что нужно обеспечить пациенту. Если перелом закрытого типа, то накладывают шину. Вместо шины можно взять доску и любой другой твердый и желательно плоский предмет. Шину прибинтовывают к руке (приматывают подручными средствами — галстуком, шарфом) от середины плеча и до верхней трети ладони.
Если случился открытый перелом, из раны идет кровотечение, то сначала занимают им. Накладывают жгут (подойдет ремень, свернутая ткань). И только после этого обездвиживают руку шиной.
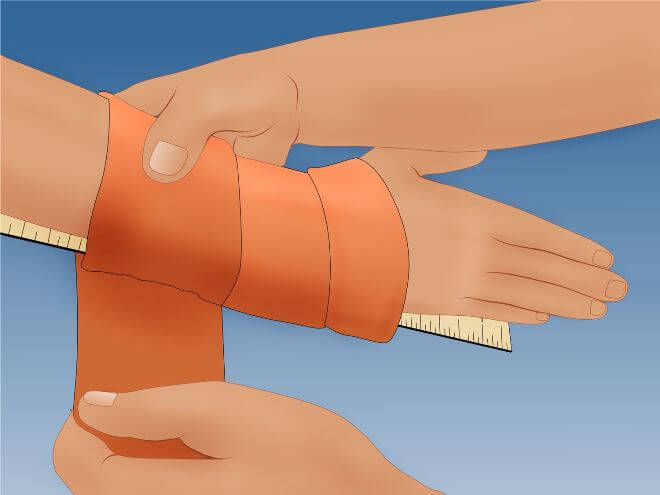
Фиксация руки снижает боль, предотвращает дополнительное перемещение отломков, тем самым снижая травмирование мягких тканей.
При травме рука отекает, поэтому важно позаботиться, чтоб ничто не пережимало нервные пучки и сосуды конечности. Для этого с поврежденной руки снимают все браслеты и часовые ремешки (даже если они не тугие, при появлении отека станут таковыми). Пальцы освобождают от колец.
Для уменьшения боли и недопущения болевого шока (редко развивается при таких переломах) пациенту дает таблетку типа дексалгина, ибупрофена, кетонала. Если есть возможность, лучше ввести их в инъекциях.
Холод (лед, замороженное мясо, грелка со льдом) тоже хорошо снимает боль и, главное, отек. Однако нужно обернуть источник холода в ткань, прежде чем прикладывать. Иначе можно устроить пациенту обморожение мягких тканей.
Чем быстрее и лучше пациенту окажут первую доврачебную помощь, тем благоприятнее пойдет сращение луча.
Лечение переломов лучевой кости
Такие повреждения подлежат как консервативному лечению (гипс), так и оперативному. Конкретные лечебные мероприятия продиктованы исключительно характером перелома.
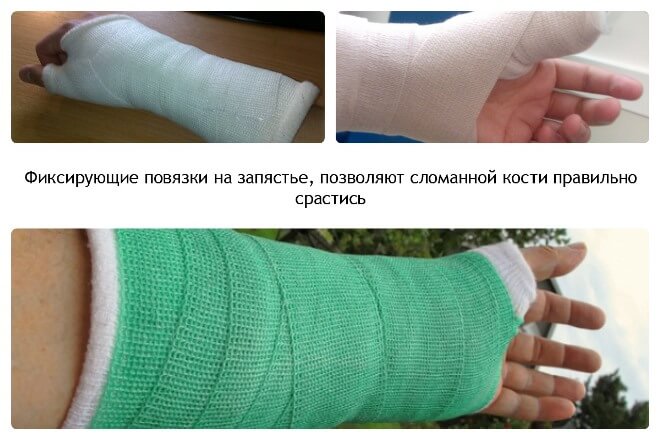
Закрытую травму, не вызвавшую смещения фрагментов, обычно лечат амбулаторно. В травмопункте накладывают гипс или более современный вариант — полимерную повязку, если к этому нет противопоказаний. Наложенная повязка обеспечивает неподвижность руки от нижней трети плеча, на протяжении всего предплечья и до основания пальцев. Из гипса формируют либо спиральную глухую повязку, либо лонгету («незамкнутая» повязка, после спадения отека примерно через 5 дней ее дополнительно стягивают).
Полимерная повязка, во-первых, более легкая, а, во-вторых, с ней не запрещается мыться.
После гипсования пациента отпускают на домашнее лечение. Он должен:
- следить, не нарастает ли отек под гипсом (он может сдавливать руку больше, чем надо, — тогда необходимо исправление повязки);
- на 5–7-е сутки повторно прийти на рентген (примерно в эти сроки спадает первичная отечность и отломки способны снова прийти в движение).
Не поможет консервативное лечение в более тяжелых случаях — при открытом, оскольчатом переломе, вызвавшем смещение отломков. Лечение при переломе лучевой кости со смещением — это оперативное вмешательство.
Суть операции при травме, сопровождаемой смещением, — сопоставление костных фрагментов (репозиция) в нормальном положении и фиксация в нем.
Такая репозиция бывает консервативной манипуляцией, если производится по закрытому типу, то есть без прямого доступа, через кожу. Травматолог вручную составляет обломки, складывает их, как в кубике Рубика. От точности репозиции всех обломков при осколочных переломах зависит их успешное срастание.
Открытая репозиция начинается с разреза и обеспечения доступа к сломанной кости. Далее манипулируют отломками, составляя их в правильном положении. После этого их нужно надежно закрепить.
Фиксаторами отломков лучевой кости выступают:
- спицы (их применение сокращается);
- пластины с винтами;
- изредка дистракционные аппараты.
Осложнения и возможные последствия
Сюда можно отнести инфекционные осложнения операций. Инфекция способна проникнуть через спицы, а также открытый доступ к ране во время вмешательства. Во избежание таких последствий пациентам с профилактической целью назначают курс антибиотиков.
Еще один минус хирургического лечения, например с закреплением обломков спицами, — удлинение периода реабилитации.
Чем опасен перелом лучевой кости в детском возрасте
Они объясняются иным строением и функционированием костной ткани детей. В момент нанесения травмы толстая надкостница детей действует как фиксатор — не дает отломкам разойтись. Перелом получается по типу «зеленой ветки»: кость сломана, а обломки не смещены. Костная ткань ребенка заживет намного скорее, чем у взрослого.
Однако такие переломы, полученные в детском возрасте, несут существенную опасность. Они способны вызвать раннее закрытие ростковой зоны (располагается у трубчатых костей вблизи суставных сочленений). Костная основа прекращает расти и впоследствии руки окажутся разной длины.
Сроки восстановления
Под восстановлением понимают не только сращение луча, но и возвращение полной работоспособности кисти и руки в целом.
Восстановление займет примерно 6–8 недель. На это влияет состояние здоровья пациента, характер перелома, вид операции.
Не стоит нарушать рекомендации врача относительно длительности ношения гипса. Это может повлечь за собой вторичные осложнения.
Сколько времени предстоит носить гипс
Примерно 1-1,5 месяца — вот сколько придется носить гипс, если человек получил травму лучевой кости. Получается, что пациенты довольно долго вынуждены ограничивать себя в мытье, в спортивной и других видах привычной активности.
Гипс носят до появления крепкой костной мозоли — она свидетельствует об успешном сращении отломков. Перед снятием повязки требуется пройти контрольный рентген, чтобы убедиться в образовании мозоли.
Реабилитация, и как разработать сломанную руку
После снятия гипсовой или полимерной повязки не нужно ожидать, что рука будет сразу действовать как раньше. Мышцы быстро ослабевают после нескольких недель в гипсе, и приходится долго работать, чтобы возвратить конечности полную функцию.
Реабилитация, то есть полное восстановление функции руки, проводится комплексно. Это массаж, ЛФК, физиотерапевтические воздействия. Реабилитация как таковая начинается уже при ношении гипсовой повязки — больной должен делать движения в незагипсованных сегментах руки (шевелить пальцами, двигать плечом).
Результат реабилитации зависит не только от врачей и инструкторов, но и от самого пациента, его упорства в выполнении всех предписанных упражнений.
Массаж
Массаж — это первое, с чего начинают реабилитацию. Он обеспечивает пассивные (с помощью массажиста) движения в руке. Процедуру проводят сверху вниз — сначала работают с плечом, затем с локтевым суставом, потом осторожно разминают место травмы, в конце массируют кисть. Длительность массажа — 15 минут.
Грамотно выполненный массаж ускоряет восстановление, возвращает тонус мышцам.
Методы физиотерапии
Из физиотерапевтических процедур наиболее действенными являются:
- электрофорез с кальцием;
- токи УВЧ;
- ультрафиолетовое облучение;
- низкочастотная магнитотерапия.
Все эти методы снижают сроки консолидации (сращения) костных фрагментов, оказывают противовоспалительное, противоотечное действие, способствуют укреплению костной ткани.
Занятия ЛФК
В отличие от массажа, где мышцы пациента совершают пассивные движения, ЛФК — это активные движения (выполняемые самим пациентом) в руке. Важно как можно быстрее начать ЛФК, чтобы предотвратить ослабление мышц.

Сперва ограничиваются простыми движениями — сгибанием пальцев по очереди. Затем объем движений расширяется — это делается под контролем и по рекомендациям врача ЛФК.
Лечебной физкультурой пациенты занимаются уже в домашних условиях.
Последствия перелома и возможные осложнения
Осложнения подобной травмы делятся на непосредственные (полученные в момент травмирования или немного позже) и отдаленные.
Первый вид осложнений:
- повреждение нервов конечности, опасное дальнейшим нарушением чувствительности тканей или более серьезным расстройством иннервации;
- травма ближайших кровеносных сосудов, формирование гематомы;
- разрыв мышц (частичный или полный);
- разрыв сухожилий пальцев, они могут перестать сгибаться или, наоборот, разгибаться;
- инфекционно-воспалительные осложнения (при открытом типе).
Отдаленные последствия такой травмы наблюдаются намного реже. Это изменение формы руки из-за того, что кость неправильно срасталась, тугоподвижная кисть (контрактура), остеомиелит (гнойный процесс в костной ткани).
