Перелом затылочной кости в родах
Во время рождения, двигаясь по родовым путями, каждый ребенок испытывает давление. Особенно достается черепу, ведь голова первой проходит в плотном родовом канале, подготавливая и расширяя его, чтобы легко проскользнуло нежное тело малыша. Это физиологический и естественный процесс, в который ребенок входит тогда, когда готов!
Однако, даже нормальные роды, все же являются стрессом для малыша – он отделяется от материнского лона, переходя на собственное легочное дыхание, попадая в новую незнакомую жизненную среду с другой температурой, с незнакомыми звуками и прикосновениями, испытывая физиологические трудности. Если разлука, как болезненное и пугающее переживание, подкрепляется вялой родовой деятельностью, это иногда оказывается «шоком» – ребенок слишком долго был зажат в родовых путях или вынужденно рожден Кесаревым сечением и испытал страх. В таких ситуациях говорят о травме рождения. Ее заподозрить можно по форме головы, выступающих, как валуны, черепных швах, по неспокойному и недостаточному сну, пугливости, ночным крикам и беспричинному плачу днем и др.
В акушерстве есть такое понятие, как патологические роды, когда что-то протекает не по природному сценарию, а у новорожденного часто возникают родовые травмы – смещение позвонков шеи, переломы ключицы, спастические параличи, кровоизлияния в мозг и др. В менее травмирующих ситуациях, при кислородном голодании мозга – дислалия, задержка речевого развития, затруднение обучаемости, гиперактивность, одержимость поведения, раздвоения личности и другие проблемы развития.
Рассмотрим процесс рождения: ребенок сжат, голова расположена вниз по родовому каналу, который слишком узкий и препятствует легкому продвижению, голова младенца сдавливается и вынуждена продвигаться с усилием через узкий канал. Роды могут длиться двадцать четыре часа и дольше. Все это время ребенок зажат!
Схема строения мембранозной части головного мозга
Обратим внимание на череп новорожденного ребенка: нетвердая костная структура (иначе не прошел бы через родовой канал), емкость для мозга, похожая на тонкий с перепонками воздушный шарик, который состоит из мембран и пластин мягкой неполной кости.
Интенсивное сжатие этой тонкой структуры в течение ряда часов (что имеет место в большинстве случаев родов) сдвигает кости черепа друг относительно друга и значительно изменяет форму головы. Кости сдвигаются в области черепных швов, наезжая друг на друга. Это физиологически и неминуемо; однако, если кости черепа остаются в таком состоянии или не полностью возобновляют свое нормальное анатомическое расположение, тогда нарушается формирование черепа и, конечно, задерживается развитие мозга.
Головка плода в плоскости выхода малого таза. В области ведущей точки родовая опухоль (гематома на голове)
Однако утешает, что естественные процессы адаптации и саморегуляции у человека достаточно мощны и после рождения структурная организация черепа быстро возвращается к норме, возобновляется его функция. Вместе с тем, такой запрограмированный процесс в ряде случаев срабатывает неполноценно. Это зависит, прежде всего, от особенностей этапов рождения. Например, после тяжелых с длительным течением родов или в результате использования щипцов, кости черепа ребенка сильно сжимаются, искажая его форму и провоцируя фиксацию асимметрий. Последние самостоятельно возобновиться уже не могут – вследствие возникают патологические изменения, описанные выше.
Если ограничение пластичности тканей черепа наблюдается в более легкой форме, то травма рождения может проявляться нарушениями формирования умственных способностей, снижением уровня здоровья или появлением склонности к аллергии, астме, мигрени, косоглазию, неадекватным поведенческим реакциям, расстройствам личности и др.
Сравнение форм детского черепа – нормального и деформированного вследствие родов
Кости черепа в нормальном здоровом состоянии должны двигаться свободно, иметь определенную амплитуду и направление. Их интенсивность ограничивается сформированными черепными швами. В силу анатомо-физиологических особенностей эти движения имеют наибольшую свободу у младенцев. С возрастом амплитуда их уменьшается, поскольку кости постепенно приобретают плотность, а черепные швы – ригидность.
Сдвинутыми могут быть все структурные элементы головы, как внешние, так и внутренние вплоть до кровоизлияний в мозг у новорожденных.
Ограниченную свободу движений в результате сжатий черепа могут иметь и черепные швы. Изменение движений в конкретном участке черепа влияет на развитие мозга и проявляется специфическими патологическими симптомами, соответственно локализации поражения. Вместе с тем, уменьшение или отсутствие подвижности в отдельной части черепа нарушает его функционирование в целом. Поэтому понятно почему в будущем нарушается рост и развитие ребенка.
Вот что бывает, если головка ребенка не так в таз войдет. В случаях затылочного предлежания, когда первой по родовым путям проходит затылочная часть (при этом затылок малыша повернут к животу мамы), головка вытягивается в направлении затылка, принимая так называемую долихоцефалическую форму. В зависимости от предлежания форма головы может принимать разные формы.
В более старшем возрасте последствия родовой травмы могут проявляться синдромом хронической усталости. Такие дети быстро устают, плохо прибавляют в массе тела или в росте, имеют признаки раздраженного кишечника, неадекватное поведение, нарушение памяти, частые и длительные неспецифические заболевания, головную боль, головокружение и некоторые другие малоприятные симптомы.
Движения костей черепа имеют свой ритм, который передается через позвоночник на другие органы и ткани. На существовании этого ритма построен метод краниосакральной терапии. Этот метод позволяет в целом ряде случаев без применения синтетических фармацевтических препаратов существенно улучшить качество жизни детей.
За рубежом присутствие краниосакрального терапевта при родах является нормальным и желаемым. В Украине метод начал свое развитие с 1999 года и поэтому еще мало известный даже акушер-гинекологам. Мировая практика подтверждает высокую эффективность метода и рекомендует его к применению уже с первых минут рождения, что позволит предотвратить целый ряд осложнений.
© 2016 – 2019, Вера Стриж. Все авторские права защищены.
Источник
Осложнения травмы головы у новорожденного ребенка: кефалогематома, переломы костей черепа
а) Внечерепное кровотечение. Внечерепное кровотечение может возникать между костью и периостом (кефалогематома), или между периостом и апоневрозом, покрывающим скальп (субгалеальное кровоизлияние) или над апоневрозом (родовая опухоль, caput succedaneum). Кефалогематома возникает при 1-2% спонтанных родов и чаще при родах с использованием щипцов и вакуум-экстракции (Govaert, 1993, Volpe, 2008).
Гематома ограничена зоной прикрепления периоста по периферии кости, обычно чешуей теменной, редко затылочной кости. На ощупь зона повреждения твердая и напряженная. Приподнятый периост пальпируется по краю кости и может напоминать костный дефект или вдавленный перелом. При редкой затылочной локализации гематома может внешне походить на энцефалоцеле. Рентгенологическое исследование черепа показывает подлежащий линейный перелом в 25% случаев (Volpe, 2008).
Повреждение спонтанно разрешается через несколько недель или месяцев. При последующей рентгенографии возможно появление псевдолакунарных очагов. Кефалогематомы не нужно пунктировать или эвакуировать, они исчезнут самопроизвольно, а любые манипуляции связаны с риском инфекции.
Субгалеальное кровоизлияние не ограничивается одной костью. Кровь может распространяться в пределах всего скальпа и даже спускаться в ткани шеи, лба и век. Это распространенное последствие вакуум-экстракции (Govaert et al., 1992с). К основным осложняющим факторам относятся недостаточность коагуляции, особенно нехватка витамина К и гемофилия.
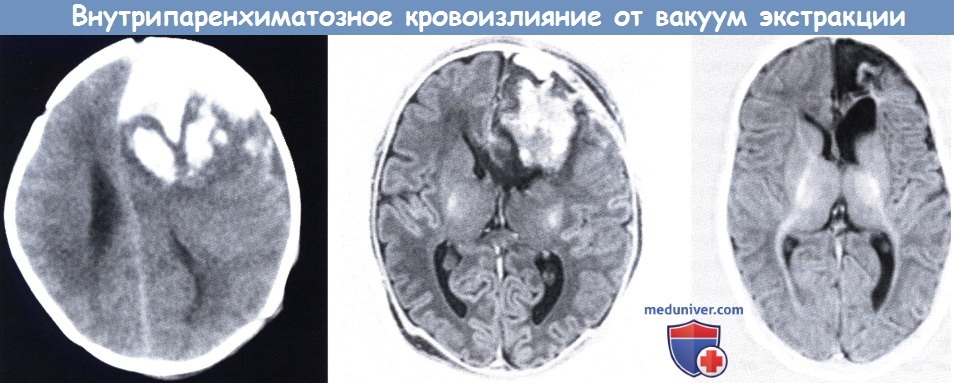
Доношенный новорожденный, с неосложненной вакуум-экстракцией в родах, (слева) КТ, первые сутки,
указывает на внутрипаренхиматозное кровоизлияние и субдуральную гематому со смещением срединных структур, (средний рисунок) МРТ (инверсия-восстановление),
конец первой недели после нейрохирургического вмешательства: все еще присутствуют крупное паренхиматозное кровоизлияние и незначительная асимметрия сигнала в заднем бедре внутренней капсулы (справа).
Повторное МРТ через три месяца указывает на дилатацию ex-vacuo и разрешение кровоизлияния. Имеется слабое замедление миелинизации переднего бедра внутренней капсулы.
Исход в течение 36 месяцев был благоприятным.
В случае возникновения повреждение склонно к росту в течение первых двух-трех дней, достигая значительных размеров с последствиями в виде острой анемии и гипербилирубинемии (Govaert et al., 1992с, Govaert, 1993). Субгалеальное кровоизлияние (также неверно называемое гигантской кефалогематомой) может создать представляющее угрозу жизни состояние с необходимостью экстренного переливания крови. Смертность в 12% была отмечена Kilani и Wetmore (2006).
Caput succedaneum не имеет патологического значения.
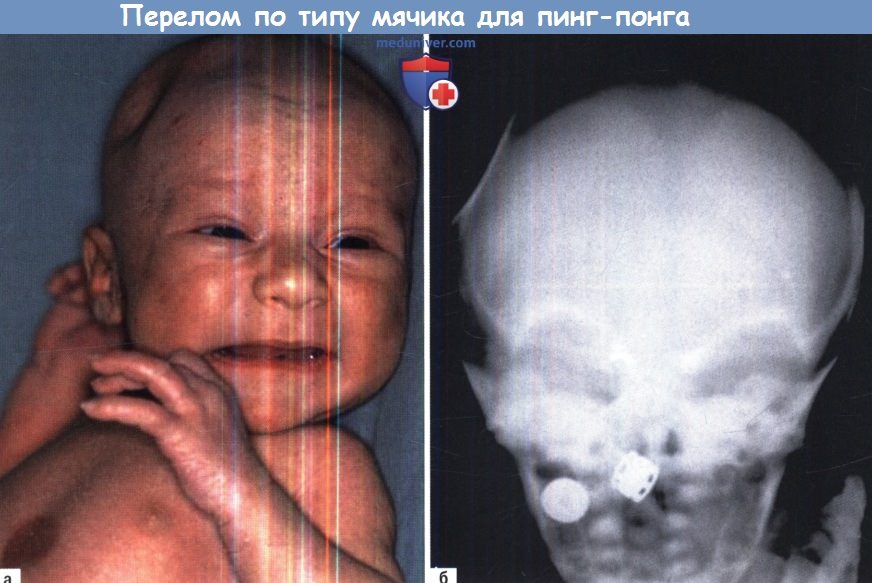
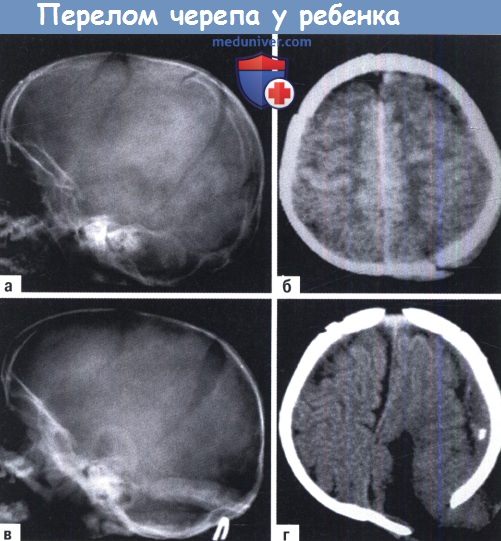
б) Переломы костей черепа. Линейные переломы костей черепа нередко встречаются у новорожденных детей. Из-за редкой связи с внутричерпными патологическими изменениями их значение ограничено, лечение не требуется. Вдавленные переломы костей черепа (так называемые «пинг-понг повреждения») обычно затрагивают теменные кости. При пальпации обнаруживают локальное вдавление, но неврологические осложнения редкие, даже если возникают.
Хирургическое вправление является классическим лечением. Растущий синдесмозный разрыв вызывается нарушением целостности соединительной ткани между отдельными костями черепа и эрозией кости при пульсации арахноидальной ткани (Govaert, 1993). Затылочный остеодиастаз с последовательным ушибом мозжечка в настоящее время встречается редко (Раре и Wigglesworth, 1979).
– Также рекомендуем “Повреждения спинного мозга у новорожденного ребенка”
Редактор: Искандер Милевски. Дата публикации: 27.11.2018
Источник
Особенности перелома черепа у новорожденных и грудных детейПерелом черепа после черепно-мозговой травмы возникает чаще в детском возрасте, чем у взрослых из-за недостаточно прочных костей черепа и большего соотношения «голова/тело». Частота варьирует от 25 до 40% среди всех детей с черепно-мозговой травмой, и до 60% для группы только новорожденных и грудных детей. Линейные переломы являются наиболее распространенной формой, что составляет более 70% всех педиатрических переломов черепа. Они встречаются преимущественно у младенцев и маленьких детей. Вдавленные переломы чаще всего наблюдаются у детей старшего возраста (15—25% от общего числа). а) Растущие переломы черепа (посттравматические лептоменингеальные кисты). Растущие переломы черепа (РПЧ) — переломы черепа (как правило, линейные), которые имеют тенденцию расширяться с течением времени в результате эрозии кости и грыжи паутинной оболочки. Они представляют собой редкое явление и составляют менее 1% от всех переломов черепа и возникают, как правило, у детей младше трех лет. В самом деле, быстрое расширение мозга у маленьких детей способствует развитию РПЧ. Патогенез начинается с разрыва твердой мозговой оболочки под переломом с последующим расхождением и эрозией костного края из-за пульсации СМЖ. Если этот процесс не остановить, формируются подкожные лептоменингеальные кисты, а дальнейшее расширение дефекта черепа приводит к вторичной грыже ткани головного мозга на поздних этапах развития. РПЧ выглядит как пальпируемое, мягкое и пульсирующее образование под кожей головы на месте перелома, постепенно увеличивающееся в размере и становящееся очевидным в течение 3-6 месяцев после травмы головы. Обычно протекает бессимптомно, но может вызвать головную боль или даже оказывать масс-эффект или привести к неврологическому дефициту, например, гемипарезу и судорогам. Рентгенография черепа и КТ демонстрируют прогрессирующее расхождение и размывание краев перелома. КТ может также выявить выпячивание паутинной оболочки в отверстие кости и последующее смещение головного мозга. Лечение РПЧ заключается в хирургической коррекции. Ключевыми моментами операции являются широкий доступ к месту перелома и твердой мозговой оболочке; иссечение лептоменингеальных кист и глиальных рубцов; определение краев твердой мозговой оболочки, как правило, ушедших под кость; герметичное ушивание ТМО; адекватный остеосинтез. У детей старшего возраста реконструкция черепа может проводиться с помощью расщепленного костного лоскута противоположной стороны или соседних регионов. б) Перелом по типу «мячика для пинг-понга». Вдавленные переломы по типу «мячика для пинг-понга» (ПМП) наблюдаются исключительно у новорожденных и грудных детей из-за тонкости и пластичности их черепа, который может смещаться без разрыва костей. ПМП выглядят как ощутимые внутренние изгибы черепа с переменным диаметром и глубиной. Этот вид перелома часто диагностируется при простом осмотре кожи. Нейровизуализация необходима для подтверждения сдавления черепа, в основном без перелома костей, а также выявления возможных ушибов мозга или сопутствующих кровоизлияний. Обычно течение бессимптомное, если отсутствуют сопутствующие посттравматические повреждения. Хирургическое лечение необходимо, чтобы избежать возможного возникновения судорог и/или в косметических целях. Операция обычно состоит из короткого линейного разреза кожи и одного фрезевого отверстия, накладываемого рядом с вдавлением черепа. Через фрезевое отверстие заводится диссектор Пенфилда или элеватор, который используется как рычаг, чтобы вытолкнуть перелом обратно. Иногда, чтобы поднять перелом, может быть использован акушерский вакуумный экстрактор или экстрактор грудного молока. У новорожденных с ростом черепа мягкий ПМП может подняться самостоятельно. в) Затылочный остеодиастаз. Возникновение затылочного остеодиастаза зависит от процессов разделения чешуи и базальной части затылочной кости и, вторично, по механизму скручивания и сжатия черепа. Это состояние может привести к тенториальному разрыву с венозным кровотечением, формированием эпидуральной гематомы задней черепной ямки, компрессии мозжечка или ствола мозга. До внедрения КТ такого рода травматические повреждения обнаруживались только на аутопсии.
– Также рекомендуем “Черепно-мозговые травмы при жестком обращении с детьми” Оглавление темы “Черепно-мозговая травма (ЧМТ).”:
|
Источник
Термином «родовая травма» называют предотвратимое и непредотвратимое механическое и гипоксически-ишемическое повреждение, которому подвергается младенец во время родов.
Определение не включает повреждение при амниоцентезе, внутриутробной трансфузии, заборе крови из кожи головы или проведении реанимационных мероприятий.
Частота и смертность
Частота родовых травм — 2-7 случаев на 1000 живорожденных младенцев. К родовой травме предрасполагают длительные роды, крупный плод, клинически узкий таз, дистония, преждевременные роды, тазовое предлежание. Родовые травмы составляют 2-3% причин смерти новорожденных. Технологический прогресс, позволяющий акушеру-гинекологу выявить факторы риска родовой травмы при УЗИ и фетальном мониторинге до влагалищного родоразрешения, частично объясняет такой низкий показатель. Даже самостоятельно разрешающиеся повреждения вызывают значительное беспокойство у родителей. Родители нуждаются в поддержке и подробном информировании.
Различные типы родовых травм
- Повреждения черепа
- Внутрижелудочковое кровоизлияние
- Повреждения спинного мозга
- Повреждения периферических нервов
- Повреждения внутренних органов
- Переломы
- Гипоксически-ишемические повреждения
Повреждения черепа
Родовая опухоль — диффузное подкожное экстрапериостальное скопление жидкости с плохо ограниченными краями — распространяется вдоль линии швов черепа и средней линии. Возникает из-за давления предлежащей части на раскрывающуюся шейку. Родовая опухоль обычно не вызывает осложнений и рассасывается в течение первых нескольких суток после родов.
Обычно припухлость не видна при рождении, цвет кожи головы не изменен. Иногда она связана с переломом черепа. Большинство цефалогематом рассасываются в течение 2-12 нед, иногда они кальцинируются. Пальпация организованной гематомы дает ощущение «фестончатости» краев. В редких случаях массивная гематома приводит к большой потере крови, требующей переливания.
Покраснение, экхимозы, царапины и некроз подкожной жировой клетчатки головы и лица возникают после инструментальных родов. У недоношенных младенцев часто встречают экхимозы (подкожное скопление крови из-за разрыва мелких кровеносных сосудов). Некроз подкожной жировой клетчатки после родов обычно не виден, до его обнаружения проходит несколько недель. Типичные признаки — плотная неровная подкожная бляшка пурпурного цвета. Обычно лечение не требуется; иногда появляется гиперкальциемия, требующая коррекции.
Часто возникают субконъюнктивальные и ретинальные кровоизлияния и петехии на лице и шее, как результат внезапного повышения внутригрудного давления при прохождении грудной клетки по родовым путям. Лечения не требуется, необходимо успокоить родителей.
Переломы черепа возникают в результате давления щипцов или костей таза матери. Чаще это линейные переломы, не требующие лечения. Вдавленные переломы обычно наблюдают при родах с применением акушерских щипцов. Перелом затылочной кости несет значительную опасность смертельного кровотечения из-за разрыва сосудистых синусов. Он образуется при родах в тазовом предлежании.
Внутричерелное-внутрижелудочковое кровоизлияние
Внутричерепное кровоизлияние результат травмы или асфиксии и редко — первичного геморрагического диатеза. Предрасполагающие факторы — клиническое несоответствие головки плода и таза, роды в тазовом предлежании, стремительные роды или роды с механическим пособием. Массивные субдуральные кровоизлияния редки, их чаще отмечают у доношенных новорожденных. Внутричерепное кровоизлияние иногда связано с дефицитом витамина К у новорожденного, изоиммунной тромбоцитопенией и синдромом диссеминированного внутрисосудистого свертывания.
Внутрижелудочковое кровоизлияние (ВЖК) у недоношенных может возникать без какой-либо травмы. Чем меньше масса тела при рождении, тем чаще ВЖК, и его определяют у 2/3 недоношенных с массой при рождении менее 750 г. Эта патология редко проявляется при рождении, симптомы возникают в первые сутки в 50% случаев. Кровотечение возникает в субэпендимальном зародышевом матриксе. К возникновению ВЖК у недоношенных предрасполагает незрелость кровеносных сосудов в этой перивентрикулярной области, содержащей большое количество кровеносных сосудов в сочетании с плохим кровоснабжением.
Наиболее частые симптомы — уменьшение или отсутствие рефлекса Моро, слабый мышечный тонус, вялость, апноэ и бледность. У недоношенных младенцев с ВЖК на 2-3-и сутки жизни возникает внезапное ухудшение состояния. Тяжелое ВЖК приводит к значительному ухудшению неврологического статуса, легкие формы часто протекают бессимптомно.
Диагноз устанавливают на основе анамнеза и клинических признаков. Стандартный метод исследования для подтверждения диагноза — УЗИ черепа. У крупных доношенных детей с субдуральным кровоизлиянием симптомы могут отсутствовать до месячного возраста. У доношенных новорожденных с подозрением на внутричерепное кровоизлияние необходимо провести магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ) головного мозга, так как внутрипаренхиматозное кровоизлияние или инфаркт при УЗИ черепа не выявляют.
Частоту травматических внутричерепных кровоизлияний можно уменьшить профилактикой возникновения клинически узкого таза и хирургическим родоразрешением. Частоту ВЖК у недоношенных можно снизить антенатальным применением стероидов и тщательным контролем вентиляции. Витамин К необходимо давать всем младенцам для предотвращения кровотечения из-за его дефицита.
Прогноз
У новорожденных с массивным кровоизлиянием быстро наступает ухудшение состояния, и они часто умирают. У большинства новорожденных с небольшими ВЖК постгеморрагическая гидроцефалия не развивается. При прогрессирующей гидроцефалии необходимо вентрикуло-перитонеальное шунтирование.
Позвоночник и спинной мозг
Повреждения спинного мозга у новорожденных во время родов возникают при переразгибании (вытягивании) или ротировании позвоночника. Вытягивание более значительно при родах в тазовом предлежании и оно вызывает повреждение нижних шейных и верхних грудных позвонков. Значительное вращение или скручивание при родах в теменном предлежании плода вызывает повреждение IV шейного позвонка.
Основные нейропатологические изменения — острые повреждения, например кровоизлияния, отек и редко переломы и смещения позвонков. Геморрагические осложнения сочетаются с разрывами спинного мозга различной степени, нарушением его целостности или полным поперечным разрывом спинного мозга.
Ниже уровня повреждения утрачены рефлексы, потеряна чувствительность и полностью отсутствуют самостоятельные движения. При тяжелом повреждении существует риск быстрой смерти от угнетения дыхания, шока и гипотермии. В других случаях клиническое течение длительное с постепенным развитием симптомов. Тяжелую дыхательную недостаточность устраняют искусственной вентиляцией легких, и в дальнейшем это становится этической дилеммой. Апноэ в первый день и слабое восстановление двигательной активности в течение 3 мес — плохие прогностические признаки.
Профилактика — самый важный аспект перинатального наблюдения, ведение родов должно быть адекватным. В редких случаях травма происходит внутриутробно.
Диагноз подтверждают при КТ или МРТ-миелографии. Дифференциальную диагностику проводят с врожденной амиотонией и миелодисплазией со скрытым расщеплением позвоночника (spina bifida).
Повреждение периферических нервов
Паралич плечевого сплетения
В большинстве случаев это паралич Эрба.
При параличе Эрба-Дюшенна поражение ограничено 5 и 6 шейными нервами. У младенцев невозможно отведение руки, поворот руки кнаружи и супинация предплечья. Типично положение приведения и внутреннего поворота руки с пронацией предплечья (поза официанта). Рефлекс Моро и бицепс-рефлекс обычно отсутствуют, а хватательный рефлекс сохранен. Односторонний паралич диафрагмального нерва наблюдают у 5% пациентов с параличом Эрба.
Паралич Клюмпке — редкая форма паралича плечевого сплетения вследствие повреждения 7-8 шейных и 1 грудного спинномозгового нерва. В результате появляется слабость мышц кисти, отсутствие хватательного рефлекса. При повреждении 1 грудного спинномозгового нерва возникает синдром Горнера (односторонний птоз и миоз).
Прогноз зависит от степени повреждения умеренное повреждение или полный разрыв. Поражение дельтовидной мышцы — наиболее серьезная проблема, приводящая к опущению плеча. В целом при параличе верхнего отдела руки прогноз лучше, чем при поражении дистального ее отдела.
Лечение — частичная иммобилизация и придание соответствующего положения конечности для профилактики контрактур. При параличе верхнего отдела руки ее отводят на 90° с наружным поворотом плеча и полной супинацией предплечья и ладонью, направленной к лицу. Иммобилизацию проводят с перерывами в течение дня и между кормлениями. При параличе предплечья или кисти запястье шинируют в нейтральном положении, в кулак кладут подушечку. При сохранении паралича более 3-6 мес пациента должен осмотреть нейрохирург.
Паралич диафрагмального нерва
Цианоз и нерегулярное затрудненное дыхание у новорожденного подозрительны на паралич диафрагмального нерва (3, 4 и 5 шейных нервов). Часто такие повреждения сочетаются с параличом плечевого сплетения. Диагноз устанавливают при флюороскопии или УЗИ. Специальное лечение отсутствует. Оптимизируют подачу кислорода и кормление. Рекомендуют уход за пораженной стороной (шинирование пораженной диафрагмы). Обычно через 3 мес наступает самостоятельное выздоровление.
Паралич лицевого нерва
Паралич лицевого нерва обычно имеет периферическое происхождение. Он часто возникает в результате давления на лицевой нерв внутриутробно, при потугах во время родов, при родах с помощью акушерских щипцов или редко вторично из-за агенезии ядер. Периферический паралич вялый и часто вовлекает всю половину лица, включая лоб. При крике ребенка двигается только непораженная половина лица и, следовательно, рот растянут в эту сторону. На пораженной стороне лоб гладкий и глаз открыт. При центральном параличе лицевого нерва лоб остается нетронутым.
При периферическом параличе у большинства младенцев выздоровление наступает в течение нескольких недель. Важен адекватный уход за глазом. При отсутствии улучшения в течение 2 нед необходима консультация детского невролога или нейрохирурга. При стойком параличе показана пластика нерва.
Дифференциальный диагноз проводят с агенезией ядер, врожденным отсутствием лицевых мышц, односторонним отсутствием круговой мышцы глаза и внутричерепным кровоизлиянием.
Внутренние органы
Печень — единственный внутренний орган, кроме головного мозга, ранимый при родах. Предрасполагающие факторы крупный плод, внутриутробная асфиксия, нарушения свертывания крови, крайняя степень недоношенности, тазовое предлежание и гепатомегалия. Чаще наблюдают субкапсулярную гематому. Симптомы шока отсрочены. Разрывы возникают реже. Залог спасения жизни — раннее выявление при УЗИ и немедленное поддерживающее лечение.
Разрывы селезенки редко возникают изолированно, чаще в сочетании с разрывами печени.
В некоторых случаях возникают кровоизлияния в надпочечники, особенно при родах в тазовом предлежании, однако причина их не установлена. Предрасполагающие факторы — травма, стресс, гипоксия или тяжелый сепсис; 90% кровоизлияний односторонние. Симптомы кровоизлияния — тяжелый шок и цианоз, однако не все кровоизлияния в надпочечники смертельны.
Переломы
Переломы чаще всего возникают вследствие родов в тазовом предлежании плода и/ или дистонии плечиков у крупных плодов.
Во время родов у новорожденных чаще ломается ключица, и иногда такой перелом непредсказуем и неизбежно осложняет нормальные роды. У младенца определяют псевдопаралич, перелом подтверждают при рентгеновском исследовании. Прогноз отличный, ключица срастается через 10 сут. Движения руки можно ограничить путем прикрепления рукава к рубашке.
Ранний симптом перелома — утрата самопроизвольных движений конечности, отсутствие рефлекса Моро; сопутствует поражение нерва. Во время родов акушер может услышать или почувствовать хруст, характерный для перелома. Диагноз подтверждают рентгенографией конечностей.
Перелом диафиза плечевой кости обычно лечат шинированием и фиксированием руки к грудной клетке. Кость срастается в течение 2 нед. При переломе бедренной кости хорошие результаты получают при подвешивании-тракции обеих нижних конечностей, даже при одностороннем переломе. Заживление обычно сопровождается образованием избыточной костной мозоли. Переломы у недоношенных младенцев иногда связаны с остеопенией. Рекомендована консультация ортопеда.
Вывихи и отделения эпифиза
Эти повреждения — редкая родовая травма. Во время извлечения плода при родах в тазовом предлежании может произойти отделение верхнего эпифиза бедренной кости. Наблюдают припухлость пораженной ноги, ограничение активных движений и болезненность пассивных движений. Прогноз обычно хороший.
Гипоксия-ишемия
Итоксическая ишемическая энцефалопатия — важная причина стойкого повреждения центральной нервной системы, которое может закончиться смертью новорожденного или проявиться позже церебральным параличом. В общей сложности 15-20% новорожденных с гипоксической ишемической энцефалопатией умирают в неонатальный период, стойкие аномалии нервной системы развиваются у 25-30% выживших. Профилактику и лечение проводят в соответствии с этиологией заболевания. Инвалидность и смертность уменьшают проведением адекватной вентиляции, оксигенации и коррекции сопутствующей полиорганной дисфункции. Для асфиксии плода характерны: рН крови плода менее 7, 5-минутная оценка по шкале Апгар — 0-3 и клинические проявления полиорганной дисфункции.
Источник