Переломы и вывихи лучевой кости
Перелом лучевой кости – это нарушение целостности лучевой кости в результате травматического воздействия. Может возникать на любом уровне: в области головки и шейки луча, в нижней и средней трети. Наиболее распространенными являются переломы луча чуть выше запястья (в типичном месте). Проявляются отеком, болью, деформацией и ограничением движений. Для уточнения диагноза используется рентгенография, реже КТ. Лечение консервативное, при невозможности адекватной репозиции и тяжелых многооскольчатых переломах показана операция.
Общие сведения
Перелом лучевой кости – одно из самых распространенных повреждений опорно-двигательного аппарата. Обычно возникает при падении на руку. Может выявляться у лиц любого возраста и пола, однако, повреждения верхней части лучевой кости и переломы диафиза чаще обнаруживаются у детей, пациентов среднего и молодого возраста, а переломы луча в типичном месте – у пожилых. Такая разница обусловлена некоторыми различиями в механизме травмы, разным уровнем и характером двигательной активности, а также возрастными особенностями костно-мышечной системы.
Переломы лучевой кости могут быть изолированными или сочетаться с другими повреждениями. В травматологии и ортопедии чаще встречается сочетание переломов лучевой и локтевой кости. При нетипичном механизме травмы (автодорожных происшествиях, несчастных случаях на производстве, падениях с высоты) возможны сочетания с переломами других костей конечностей, переломами ребер, переломами позвоночника, переломами таза, ЧМТ, повреждением почки, повреждением грудной клетки, повреждением мочевого пузыря и тупой травмой живота. Лечение переломов луча осуществляют врачи-травматологи.
Перелом лучевой кости
Патанатомия
Лучевая кость – одна из двух костей предплечья. Она находится со стороны I пальца и проходит практически параллельно локтевой кости, расположенной со стороны мизинца. В верхней части лучевая кость истончается, переходит в шейку и заканчивается небольшой головкой, которая «торцом» сочленяется с плечевой костью, а боковой поверхностью – с локтевой. В области диафиза лучевая кость расширяется, а локтевая сужается, и их диаметр становится практически одинаковым. В нижней части лучевая кость становится еще шире и занимает большую часть лучезапястного сустава, соединяясь с тонкой дистальной частью локтевой кости и костями запястья.
Классификация
С учетом вышеперечисленных анатомических особенностей выделяют несколько видов изолированных переломов луча и более сложных повреждений, при которых страдают как лучевая, так и локтевая кости. К числу изолированных травм относятся переломы шейки и головки луча, изолированные переломы диафиза и переломы дистальной части (переломы в типичном месте). Одновременное повреждение лучевой и локтевой кости наблюдается при переломе диафизов обеих костей предплечья и при повреждении Галеацци, которое представляет собой сочетание перелома луча в нижней или средней части диафиза с вывихом дистального конца локтевой кости в лучезапястном суставе.
Виды переломов луча
Переломы головки и шейки
Перелом лучевой кости в области головки обычно возникает в результате падения на вытянутую и немного отведенную руку. Составляет около 20% от общего числа травм локтевого сустава. В 50% случаев сочетается с повреждением других анатомических структур, в 10% случаев – с вывихом костей предплечья. Проявляется болью и припухлостью в области локтя. Боль усиливается при пальпации, попытке повернуть или согнуть руку. Крепитация не определяется. Для уточнения диагноза назначают рентгенографию локтевого сустава. Лечение обычно консервативное. При повреждениях без смещения накладывают гипс, при наличии смещения выполняют закрытую репозицию, а затем назначают контрольные снимки.
При неудовлетворительном результате контрольной рентгенографии осуществляют повторную репозицию с фиксацией головки спицей. Затем накладывают гипс, спицу удаляют через 2-3 нед., иммобилизацию продолжают 4-5 нед. При многооскольчатых повреждениях и значительном разрушении головки показано хирургическое вмешательство – резекция головки или эндопротезирование головки с использованием силиконового протеза. Последний способ обычно применяется при лечении молодых пациентов.
Изолированные переломы диафиза
Перелом лучевой кости в зоне диафиза возникает в результате удара по лучевой стороне предплечья и наблюдается достаточно редко. Симптоматика обычно стертая. В области повреждения возникает припухлость, пациенты жалуются на боль, усиливающуюся при ощупывании и движениях, особенно ротационных. Крепитация и патологическая подвижность, как правило, отсутствуют, поскольку отломки лучевой кости удерживаются целой локтевой костью и межкостной мембраной. Диагноз уточняют при помощи рентгенографии костей предплечья.
При повреждениях без смещения накладывают гипс сроком на 8-10 нед. При наличии смещения показана закрытая репозиция с последующей иммобилизацией в течение 8-12 нед. Если отломки не удается сопоставить (обычно бывает при внедрении мягких тканей между костными фрагментами), необходимо хирургическое вмешательство – остеосинтез лучевой кости пластиной или штифтом.

МРТ локтевого сустава. Перелом головки лучевой кости с незначительным смещением отломков.
Повреждение Галеацци
Описано итальянским хирургом Галеацци в первой половине двадцатого века. Представляет собой сочетание перелома лучевой кости и вывиха локтевой кости в лучезапястном суставе. Подобные повреждения составляют около 7% от общего количества переломов костей предплечья и образуются при падении на пронированную кисть. Сопровождаются болью в нижней и средней трети предплечья, выраженной припухлостью и образованием подкожных гематом. Движения в лучезапястном суставе ограничены.
Отличительными особенностями данной травмы являются частые сопутствующие повреждения нервов, развитие компартмент-синдрома (сдавления нервов, вен и артерий отечными мягкими тканями) и необходимость хирургического вмешательства для восстановления нормальных анатомических соотношений костей предплечья. Признаками, позволяющими заподозрить повреждение нервов, являются выпадение чувствительности и движений в области кисти. Усиливающееся напряжение мягких тканей, мучительная нарастающая боль и усиление боли при тяге за пальцы указывают на наличие компартмент-синдрома.
Диагноз выставляется на основании рентгенографии предплечья с захватом лучезапястного сустава. В сомнительных случаях выполняют сравнительные рентгенограммы обеих предплечий или назначают КТ кости. При подозрении на травму нервов и повреждение сосудов назначают консультации сосудистого хирурга и невролога. При компартмент-синдроме необходима немедленная фасциотомия. Лечение оперативное – открытая репозиция и остеосинтез лучевой кости пластиной. При необходимости дополнительно осуществляется фиксация головки локтевой кости спицей. Иммобилизацию продолжают 6-8 нед., затем назначают реабилитационные мероприятия, включающие в себя ЛФК, массаж и физиотерапию. При застарелых повреждениях накладывают дистракционные аппараты.
Перелом в типичном месте
Переломы лучевой кости в типичном месте (чуть выше лучезапястного сустава) – самые распространенные переломы костей предплечья. Нередко наблюдаются у детей и у молодых людей, однако, чаще всего встречаются у лиц пожилого возраста, что обусловлено остеопорозом. Как правило, возникают при падении с опорой на вытянутую руку, могут сопровождаться или не сопровождаться смещением фрагментов. С учетом характера смещения выделяют две разновидности таких повреждений – переломы Коллеса и переломы Смита. При переломе Коллеса дистальный отломок смещается к тылу, при переломе Смита – к ладони. Кроме того, такие переломы могут быть внутрисуставными или внесуставными, открытыми или закрытыми.
Повреждение сопровождается резкой болью, отеком и кровоизлияниями. Возможна крепитация и патологическая подвижность. При смещении выявляется видимая деформация чуть выше сустава или в его проекции. Движения и пальпация резко болезненны. Диагноз подтверждают по результатам рентгенографии лучезапястного сустава. При сложных переломах и в ходе предоперационной подготовки может потребоваться проведение КТ лучезапястного сустава и МРТ. Лечение в подавляющем большинстве случаев консервативное.

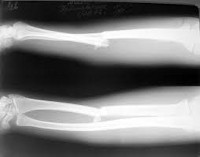
Рентгенография лучезапястного сустава. Перелом дистального метаэпифиза лучевой кости со смещением отломков.
При переломах лучевой кости без смещения накладывают гипс, при смещении после выполнения блокады проводят закрытую репозицию с последующим наложением простой или пластиковой гипсовой повязки. При необходимости для лучшего удержания отломков используют чрезкожную фиксацию спицами. Затем больного направляют на контрольную рентгенографию. При удовлетворительном стоянии отломков гипс сохраняют 4-5 нед. При неудаче репозиции осуществляют попытку повторного вправления. Если фрагменты не удалось сопоставить, показана операция.
Хирургическое вмешательство проводят в условиях стационара. Возможен остеосинтез дистального метаэпифиза лучевой кости пластиной или винтами. При сложных открытых переломах наложение металлоконструкций в области раны противопоказано, поэтому в таких случаях используют аппараты внешней фиксации. В послеоперационном периоде назначают УВЧ, обезболивающие и антибиотики. Срок начала реабилитационных мероприятий зависит от вида остеосинтеза. Стабильная фиксация пластиной позволяет начать ЛФК уже через неделю после операции, при других способах лечения разработку сустава откладывают на более поздние сроки.
Источник
 Лучевая кость руки – это длинная трубчатая неподвижная парная кость в составе предплечья, тело которой имеет трехгранную форму с тремя поверхностями (передней, задней и боковой) и тремя краями (передним, задним и межкостным). Она располагается рядом с локтевой костью, поэтому они зависимы друг от друга и взаимосвязаны. Внизу эти кости соединяются с костями запястья. Так формируется лучезапястный сустав. Также лучевая кость несет ответственность за подвижность предплечья в локте, а плеча – в плечевом суставе. Но по статистике, при почти таких же строении и анатомии, ломается лучевая кость намного чаще локтевой.
Лучевая кость руки – это длинная трубчатая неподвижная парная кость в составе предплечья, тело которой имеет трехгранную форму с тремя поверхностями (передней, задней и боковой) и тремя краями (передним, задним и межкостным). Она располагается рядом с локтевой костью, поэтому они зависимы друг от друга и взаимосвязаны. Внизу эти кости соединяются с костями запястья. Так формируется лучезапястный сустав. Также лучевая кость несет ответственность за подвижность предплечья в локте, а плеча – в плечевом суставе. Но по статистике, при почти таких же строении и анатомии, ломается лучевая кость намного чаще локтевой.
Виды повреждений
Перечень заболеваний и травм, связанных с лучевой костью:
- Воспаление надкостницы лучевой кости, в результате может серьезно нарушиться питание костных тканей, что способно повлечь за собой постепенное разрушение кости
- Дегенеративные поражения суставной поверхности – это процесс истончения хрящевой ткани от чрезмерных нагрузок (спорт, тяжелый труд), вследствие чего происходит ухудшение амортизации и скольжения в суставе, возникает все более сильное трение, приводящее к разрушению сустава
- Остеомиелит – заболевание, поражающее все ткани, из которых состоит лучевая кость (надкостница, сама кость и костный мозг)
- Переломы.
Классификация переломов лучевой кости:- Травматические и паталогические (в зависимости от природы возникновения)
- Закрытые и открытые (в зависимости от нарушения кожных покровов)
- Косые, продольные, поперечные, Т-образные, винтообразные, вколоченные (при которых костные отломки входят («вколачиваются») друг в друга) и оскольчатые (в зависимости от линии разлома)
- Остеопороз – снижение плотности костей
- Опухолевые заболевания кости (доброкачественные и злокачественные)
Любой тип перелома может быть как со смещением костных отломков, так и без смещения. Перелом лучевой кости без смещения чаще всего происходит в виде трещины в костной ткани.
Важно знать, что болезни и травмы лучевой кости зачастую сопровождаются схожими болезнями локтевой кости, поэтому при обнаружении проблем с одной костью следует обследовать и другую.
Симптоматика
Клиническая картина переломов лучевой кости следующая:
- Возникновение сильных болевых ощущений от запястья до локтя
- Отек и припухлость
- Возможна гематома (но не всегда)
- При переломах со смещением может появиться характерный хрустящий звук при пальпации отломков и видимая деформация лучезапястного сустава
- Онемение кончиков пальцев
- Движения в лучезапястном суставе ограничены
К какому врачу обращаться
В случае возникновения серьезной травмы следует незамедлительно доставить пострадавшего в отделение травматологии, где ему будет оказана квалифицированная медицинская помощь.
Специалисты, которые Вам помогут:
- Травматолог-ортопед
- Хирург
Диагностика
Диагностика при травмах лучевой кости включает в себя:
- Опрос пациента об обстоятельствах травмы
- Первоначальный осмотр врача
- Лучевая диагностика:
- Рентгенография кисти
- Магнитно-резонансная томография
- Компьютерная томография
Варианты лечения
Ключевые методы лечения переломов: консервативные и хирургические.
Консервативное лечение назначается при закрытых переломах без смещения и представляет собой наложение иммобилизующей гипсовой повязки на травмированную область после спадания отека. Вместе с этим врач назначает прием обезболивающих средств, противовоспалительных нестероидных препаратов и при необходимости антибиотиков. Сроки срастания неосложненных переломов варьируются от 4-х до 5-и недель. После снятия гипса доктор назначает восстановительное лечение.
Хирургическая операция необходима при переломах со смещением и оскольчатых переломах. Основная цель всех лечебных мероприятий – восстановление функциональности поврежденной руки (как было до травмы).
Основным методом лечения переломов является репозиция. Суть метода заключается в возвращении смещенных отломков лучевой кости на прежние места и дальнейшей их фиксации. Репозиция бывает закрытой и открытой. Открытая репозиция предполагает осуществление разреза на месте повреждения, сопоставление отломков костей и скрепление их специальными конструкциями (спицами, дистракционными аппаратами (например, аппарат Илизарова), пластинами). Эта операция называется остеосинтезом.
После снятия гипсовой повязки назначается курс реабилитации, индивидуальный для каждого пациента. Реабилитация может включать в себя: физиотерапевтические процедуры (электрофорез, УВЧ, парафинотерапия и др.), массаж рук, лечебная физкультура (со специальным комплексом восстановительных физических упражнений), соблюдение рекомендуемой врачом диеты.
Записаться на прием к профильным специалистам в Москве Вам предлагает клиника ЦКБ РАН.
Источник
Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
Сочетание переломов лучевой и локтевой костей чаще всего встречаются у детей. Будут рассмотрены только два вида переломов — поднадкостничный и переломы по типу «зеленой ветки», поскольку остальные переломы этого типа требуют неотложного направления к хирургу-ортопеду для репозиции под общей анестезией.
Переломы диафиза предплечья возникают под действием двух травмирующих механизмов. Прямой удар, например при автодорожной травме, — наиболее часто встречающийся механизм. Непрямой механизм — падение с развитием продольной компрессии — может привести к сочетанному перелому костей предплечья.
Обычно отмечают боль, опухание и потерю функции кости и предплечья. Иногда наблюдают парезы лучевого, срединного и локтевого нервов, которые нужно обязательно исключить путем тщательного физикального обследования с документированием.
Для определения положения костных фрагментов обычно достаточно переднезадней и боковой проекций. Снимки делают с захватом лучезапястного и локтевого суставов, чтобы подключить такие внутрисуставные повреждения, как вывих или подвывих.
Для закрытых переломов костей предплечья повреждение сосудисто-нервного пучка нетипично. Тем не менее документирование их функции является неотъемлемой частью обследования при всех переломах костей предплечья.

Лечение сочетанных переломов лучевой и локтевой костей
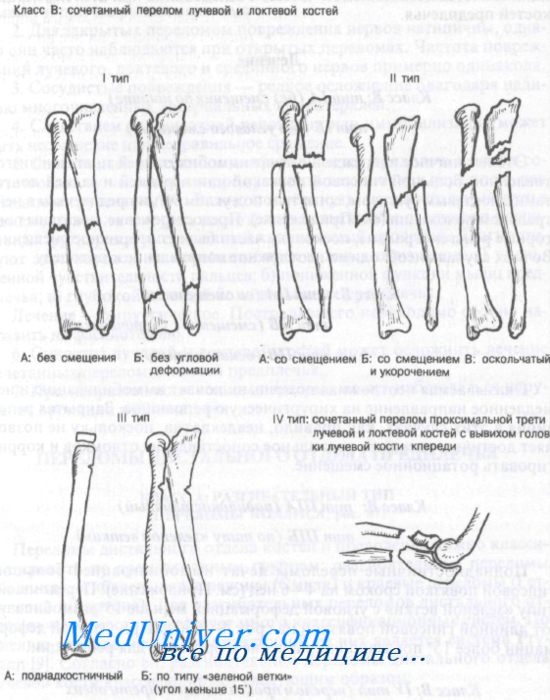
Класс В: тип IA (без смещения по ширине), тип IБ (без углового смещения). Это нетипичное повреждение лечат иммобилизацией тщательно изготовленной большой гипсовой повязкой или передней и задней лонгетами с локтевым суставом, согнутым под углом 90°, и предплечьем в нейтральном положении (см. Приложение). Предостережение: показаны повторные рентгенограммы, поскольку часто бывает вторичное смещение. Во всех случаях необходимо неотложное направление к ортопеду.
Класс В: тип IIА (со смещением), тип IIБ (смещение с укорочением), тип IIB (оскольчатый). Оказываемая неотложная помощь включает иммобилизацию и немедленное направление на хирургическую репозицию. Закрытая репозиция в этих случаях, как правило, неадекватна, поскольку не позволяет достичь и удержать правильное сопоставление отломков и корригировать ротационное смещение.
Класс В: тип IIIА (поднадкостничный), тип IIIБ (по типу «зеленой ветки»). Поднадкостничные переломы лечат иммобилизацией большой гипсовой повязкой сроком на 4—6 нед. Переломы по типу «зеленой ветки» с угловой деформацией меньше 15° иммобилизуют длинной гипсовой повязкой на срок 4—6 нед. При угловой деформации более 15° показано направление к ортопеду для репозиции.
Класс В: IV тип (перелом проксимальной трети обеих костей предплечья в сочетании с передним вывихом головки лучевой кости). Эти переломы требуют открытой репозиции и внутренней фиксации.
Аксиома: комбинированный перелом проксимальной трети лучевой и локтевой костей обычно сочетается с передним вывихом головки лучевой кости.
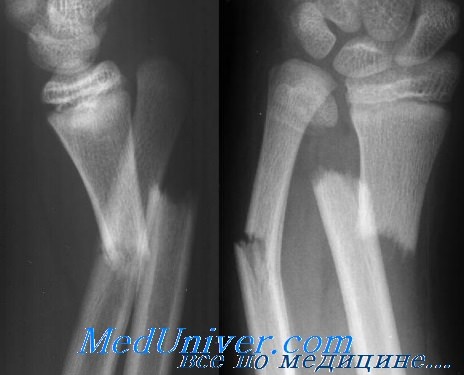
Осложнения сочетанных переломов лучевой и локтевой костей
Сочетанные переломы лучевой и локтевой костей имеют множество осложнений.
1. При открытых переломах часто встречается инфекция, но она бывает и при закрытых переломах.
2. Для закрытых переломом повреждения нервов нетипичны, однако они часто наблюдаются при открытых переломах. Частота повреждений лучевого, локтевого и срединного нервов примерно одинакова.
3. Сосудистые повреждения — редкое осложнение благодаря наличию многочисленных артериальных коллатералей,
4. Следствием неадекватной репозиции или иммобилизации может быть несращение или неправильное сращение.
5. Сочетанным переломам диафизов костей предплечья может сопутствовать туннельный синдром, захватывающий как переднюю, так и заднюю группы мышц. Важно подчеркнуть, что дистальный пульс может оставаться в норме, несмотря на повышенное давление в фасциальных футлярах и уменьшенный капиллярный кровоток. Диагностируют этот перелом на основании трех важных признаков: а) уменьшенной чувствительности пальцев; б) пониженной функции мышц предплечья; в) глубокой ноющей боли в мышцах предплечья.
Лечение — хирургическое. Пострадавшего необходимо срочно направить на фасциотомию.
6. Синостоз лучевой и локтевой костей может осложнить лечение сочетанных переломов костей предплечья.
7. При неправильно леченном переломе может наблюдаться нарушение пронации и супинации.
– Также рекомендуем “Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение”
Оглавление темы “Переломы костей предплечья, плеча”:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа – переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа – переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
