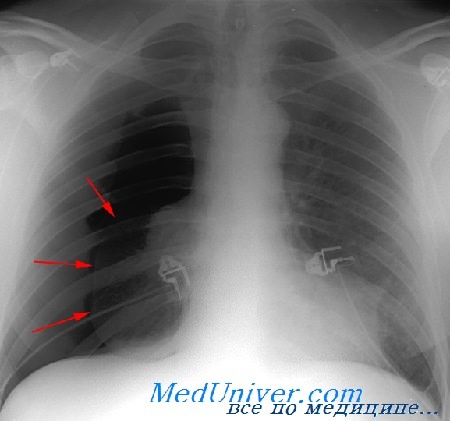
Пневмоторакс и ушиб легких

Ушиб лёгкого – это повреждение лёгочной ткани с сохранением целостности висцеральной плевры, возникающее в результате тупой травмы или сдавления грудной клетки. Сопровождается болями в груди, одышкой, в ряде случаев – кровохарканьем. Диагноз устанавливается на основании данных анамнеза, осмотра, результатов рентгенологического исследования и компьютерной томографии грудной полости, бронхоскопии. Лечение травмы легкого проводится консервативно, с применением анальгетиков, антибиотиков, кортикостероидов, физиотерапии, ЛФК. При необходимости осуществляется респираторная поддержка.
Общие сведения
Ушиб (контузия, сотрясение) лёгкого относится к закрытым травматическим повреждениям грудной клетки. Чаще всего встречается у пострадавших в дорожно–транспортных происшествиях. По данным медицинской статистики, ушиб легкого наблюдается у 30-55% пациентов с торакальными травмами. Нередко сочетается с переломами рёбер, иногда − с разрывом лёгкого. При обширных повреждениях и размозжениях лёгочной паренхимы в 50-60% случаев развивается жизнеугрожающее состояние – острый респираторный дистресс–синдром. У 10-40% травматологических больных контузия лёгочной ткани заканчивается летально.
Ушиб легкого
Причины ушиба лёгкого
Травматическое повреждение лёгких происходит в результате механического воздействия на грудную клетку. К контузии приводит сильный удар тупым предметом или взрывной волной в область груди. Ушиб возникает как на стороне воздействия, так и в противоположном лёгком (из-за противоудара). Наиболее часто причиной такого рода травм являются автокатастрофы. Подавляющее большинство пострадавших составляют водители, ударившиеся грудью о рулевую колонку. Выраженное сотрясение лёгких, вплоть до размозжения тканей, возникает в результате падения с высоты на спину или живот, а также при сдавлении грудной клетки тяжёлыми предметами.
Патогенез
Сильный удар в грудную клетку травмирует её костный каркас. Внутренняя поверхность прогнувшихся рёбер повреждает лёгкое, вызывая его ушиб. Травмируется сосудистая сеть, лёгочная паренхима пропитываются кровью. Тяжёлая травма нередко сопровождается отрывом бронхов. Из-за рефлекторного смыкания голосовой щели нарастает внутригрудное давление, ведущее к разрыву межальвеолярных перегородок. В результате этого образуются кисты, заполненные воздухом (пневмоцеле) и кровью (гематоцеле). От противоудара возникают аналогичные повреждения с другой стороны. Происходит смещение органов грудной полости и ушиб лёгких о контрлатеральную половину грудной клетки, позвоночник. Пропитанная кровью лёгочная ткань частично теряет эластичность, что приводит к нарушению газообмена и кислородному голоданию.
Классификация
Характер травматического повреждения ткани лёгких зависит от размеров поверхности воздействующего предмета и силы удара. Исходя из площади травматической инфильтрации паренхимы, ушиб лёгких бывает ограниченным и обширным. Распространённость и локализация зоны ушиба имеет клиническое и прогностическое значение. Массивная контузия лёгочной паренхимы нередко приводит к смерти пострадавшего на месте происшествия. По тяжести течения выделяют три степени патологического процесса:
- Лёгкая степень. Ограниченный ушиб локализуется поверхностно, в периферических участках лёгкого. Занимает 1-2 лёгочных сегмента. Дыхательная недостаточность отсутствует.
- Средняя степень. Зона ушиба распространяется на несколько сегментов. Возможны отдельные фокусы размозжения паренхимы, повреждения сосудов среднего калибра. Присутствует умеренная дыхательная недостаточность. Насыщение крови кислородом 90–95%.
- Тяжёлая степень. Наблюдается обширное поражение альвеолярной ткани с размозжением, повреждением прикорневых структур, магистральных сосудов. Развивается острая дыхательная недостаточность, содержание кислорода в периферической крови резко снижается.
Симптомы ушиба лёгкого
Клинические проявления при незначительной контузии лёгких могут отсутствовать. Пациенты часто не придают значения болевому синдрому при ограниченном поверхностном повреждении лёгкого, принимая его за признак ушиба грудной стенки или перелома ребра. Боль локализуется на стороне поражения, усиливается при глубоком вдохе, нажатии на грудную стенку, наклонах и движениях туловища. Интенсивность болевого синдрома зависит от площади и глубины ушиба. Выраженная двусторонняя торакалгия появляется при обширной травматизации лёгочной ткани.
Кровохарканье (кашель с примесью крови в мокроте) свидетельствует о среднетяжёлом или тяжёлом характере травматического процесса. Возникает в течение первых суток после травмы, может быть однократным или повторяющимся в течение 1-7 дней. Отсутствие кровохарканья не исключает контузию лёгких. Другими специфичными симптомами серьёзного повреждения респираторной системы являются признаки «шокового» лёгкого. Пострадавшего беспокоит прогрессивно нарастающая одышка, тахикардия, снижение артериального давления. Кожные покровы пациента бледнеют, появляется цианоз. Косвенными признаками закрытой лёгочной травмы могут служить кровоподтёки в месте удара.
Осложнения
Ограниченный поверхностный ушиб лёгкого обычно протекает без последствий. При отсутствии своевременной медицинской помощи среднетяжёлая лёгочная травма чревата опасными осложнениями. Самым частым из них (25-30% пострадавших) является посттравматическая пневмония, способная самостоятельно привести к гибели больного. Нередко лёгочный ушиб завершается формированием участков пневмофиброза. После травмы иногда остаются заполненные воздухом полости. При субплевральном расположении такие кисты могут стать причиной пневмоторакса. Приблизительно 5% пациентов, получивших ушиб лёгкого, становятся инвалидами из-за развивающейся впоследствии хронической лёгочно-сердечной недостаточности. Без адекватного лечения «шоковое» лёгкое обязательно приводит к летальному исходу.
Диагностика
При подозрении на ушиб лёгкого пациента обязательно осматривает торакальный хирург или травматолог. Уточняются обстоятельства травмы. При осмотре необходимо обратить внимание на цвет кожных покровов, наличие гематом, ссадин в области груди и спины, позу пострадавшего. Из-за болевого синдрома при одностороннем ушибе пациент щадит травмированную половину грудной клетки, поддерживает её рукой. Дыхательная недостаточность вынуждает больного занимать положение сидя с опущенными вниз ногами (ортопноэ). Для уточнения диагноза требуется проведение:
- Физикального исследования. Пальпаторно определяется усиление боли при надавливании на грудь или спину в проекции ушиба. Нередко удаётся прощупать места переломов рёбер. При аускультации выслушиваются влажные мелко- и среднепузырчатые хрипы в повреждённом лёгком.
- Лабораторных анализов. Клинический анализ крови малоинформативен сразу после травмы. Выполняется для исключения сопутствующего внутреннего кровотечения. На лёгочное повреждение может указывать наличие эритроцитов в анализе мокроты. Исследование газового состава крови позволяет уточнить степень гипоксемии. Для быстрого определения насыщения крови кислородом используется пульсоксиметрия.
- Лучевых методик. Участки инфильтрации лёгочной ткани, соответствующие зоне ушиба, определяются на рентгенограмме через 24-48 часов от момента травмы. Рентгенография легких позволяет выявить пневмо- и гемоторакс, повреждение костного каркаса. При тяжёлой травме органов дыхания предпочтительнее выполнить компьютерную томографию. Она помогает определить наличие пневмоцеле, ателектазов, отдифференцировать ушиб от разрыва лёгкого.
- Эндоскопии бронхов. Бронхоскопия является вспомогательным методом. Назначается по показаниям. При наличии кровохарканья помогает выявить источник кровотечения. Отёк и гиперемия слизистых оболочек бронхов являются косвенными признаками ушиба респираторных органов. Одновременно выполняется лечебная санация бронхов.

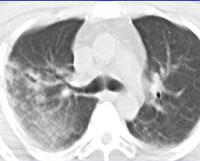
КТ ОГК. Контузионный очаг в нижней доле правого легкого (красная стрелка) у пациента с торакальной травмой: перелом ребра справа (синяя стрелка), пневмоторакс справа (зеленая стрелка).
Лечение ушиба лёгкого
При отсутствии жалоб пациент с подозрением на ушиб ткани лёгкого госпитализируется в отделение хирургии или травматологии на 1-2 суток под наблюдение. Пострадавшему с диагностированным травматическим повреждением дыхательной системы рекомендуется полный покой. Обычно назначается консервативное лечение. Основные принципы медикаментозной терапии:
- Адекватное обезболивание. Применяются нестероидные противовоспалительные препараты. При выраженном болевом синдроме, сопутствующих переломах рёбер, позвоночника выполняются лечебные субплевральные блокады межрёберных нервов. При неосложнённом небольшом лёгочном ушибе для выздоровления достаточно ограничить физическую активность пациента и назначить анальгетики.
- Купирование острой дыхательной недостаточности. Назначается оксигенотерапия через носовой катетер. Для улучшения функции газообмена используются кортикостероидные гормоны. Для стабилизации гемодинамики применяется инфузионно-трансфузионная терапия. При нарастании дыхательных расстройств пострадавший переводится на искусственную вентиляцию лёгких.
- Профилактика пневмонии. Нарушение дренажной функции респираторного тракта является показанием для санации дыхательных путей. При появлении первых клинических и рентгенологических признаков пневмонии назначаются антибиотики широкого спектра действия, обычно цефалоспоринового ряда.
Показанием для хирургического вмешательства являются отрывы крупных бронхов, повреждения магистральных сосудов. В восстановительном периоде широко используются физиотерапевтические процедуры (магнитолазерная терапия, спелеолечение), массаж, лечебная физкультура, дыхательная гимнастика. Рекомендуются регулярные пешие прогулки, плавание.
Прогноз и профилактика
Ограниченный ушиб паренхимы лёгкого разрешается полностью и без каких-либо последствий в течение двух недель. Прогноз при повреждениях средней степени тяжести в основном благоприятный. Однако отсутствие эффективного лечения, пожилой возраст и сопутствующая патология нередко провоцируют развитие тяжёлых последствий. Причиной смерти становятся обширные глубокие ушибы с разрывами и размозжением лёгочной паренхимы. Соблюдение мер личной безопасности, правил охраны труда помогают избежать травм. Своевременное обращение в лечебное учреждение и выполнение рекомендаций медицинского персонала являются профилактикой осложнений.
Источник
Травматический пневмоторакс. Диагностика, тактикаПневмоторакс — одно из наиболее распространенных состояний при обширной травме, с распространенностью более 20% у пациентов, прибывающих живыми в травматологические центры. Пневмоторакс определяется как скопление воздуха в плевральной полости. Есть три подтипа пневмотораксов: простой, открытый и напряженный. Простой пневмоторакс — просто скопление воздуха, задержавшегося в плевральной полости. Наиболее распространенная причина пневмоторакса — выход воздуха из поврежденного легкого в плевральную полость. Открытые пневмотораксы развиваются, когда раны грудной стенки позволяют воздуху входить в плевральную полость снаружи. Напряженный пневмоторакс развивается, когда воздух собирается в плевральной полости под давлением, превышающим атмосферное давление. Это давление затем передается на средостение, что может закончиться смещением сердца и крупных сосудов в противоположную от пневмоторакса сторону. Как при большинстве повреждений, патогенез пневмоторакса изменяется при тупых или проникающих механизмах. Пневмотораксы после тупой травмы могут развиться вследствие нескольких механизмов: Окончательный диагноз пневмоторакса делается по рентгенограмме, хотя его можно часто заподозрить при физикальном исследовании. Обнаружение подкожной эмфиземы после тупой или проникающей травмы указывает на пневмоторакс. В то время как ослабленные дыхательные звуки — полезная находка, при их наличии, относительно сильный окружающий шум в большинстве травматологических смотровых и факт, что звуки дыхания часто хорошо передаются от другого легкого, лишают этот признак универсальности, а наш опыт показывает, что звуки дыхания могут присутствовать даже при наличии существенного пневмоторакса. Открытая рана на грудной стенке с очевидным выходом воздуха, безусловно, говорит об открытом пневмотораксе.
Как уже сказано, диагноз пневмоторакса обычно ставится по рентгенограмме в переднезадней проекции, выполненной на портативном аппарате. Хотя недавно было показано, что УЗИ имеет значение в диагностике гемопневмоторакса. Это особенно верно при тех передних пневмотораксах, которые плохо видны при рентгенограмме в переднезадней проекции в положении лежа на спине. Предполагалось, что исследование обеих половин грудной клетки должно быть частью прицельной сонографии живота при травме (FAST). Ультразвуковой диагноз пневмоторакса может быть поставлен при визуализации плевры между эхогенными реберными окнами и поиске характерных признаков пневмоторакса. При проспективной оценке 382 пациентов, перенесших тупую и проникающую травму, УЗИ позволило правильно диагностировать 37 из 39 случаев пневмоторакса, замеченных на рентгенограмме в переднезадней проекции. В двух случаях пневмоторакс не мог быть диагностирован из-за наличия подкожной эмфиземы, но сочетание физикального исследования и УЗИ позволило правильно определить патологические изменения у всех пациентов. Хотя эти сообщения интересны, еще неизвестно, может ли обычное УЗИ оказаться более точным «стетоскопом» для быстрой диагностики пневмоторакса. Часто оценка объема пневмоторакса используется для определения его клинического значения. Это выполняется определением расстояния от поджатого края легкого до грудной стенки в процентном отношении к общему размеру половины грудной клетки. Поскольку КТ живота стало более обычным для оценки пациентов в стабильном состоянии после тупой травмы, выяснилось, что у многих пациентов с тупой травмой есть значительные передние пневмотораксы, которые не видны при обзорной рентгенографии грудной клетки. Частота пропущенных при рентгенограмме в переднезадней проекции в положении лежа на спине пневмотораксов оценивалась в 20-35%. Фактически, неспособность обзорной рентгенограммы дать действительно трехмерную картину грудной полости делает часто используемые «процентные» описания пневмотораксов очень неточными и малоценными. С клинической точки зрения эти недостатки обзорной рентгенографии служат объяснением причины значительной одышки при многих пневмотораксах, выглядящих достаточно безвредными на рентгенограмме. Это также помогает в понимании того, почему небольшой на вид объем плевральной жидкости на рентгенограмме может дать большое выделение жидкости через плевральную дренажную трубку. Таким образом, симптомы у отдельного пациента и физиологические данные будут намного более важны для обоснования безотлагательного лечения, чем определяемый при рентгенограмме объем пневмоторакса. Опытные врачи наблюдали пациентов с полным коллапсом легкого, у которых не было одышки, показатели газов крови в покое были нормальными. Ретроспективно, вероятно, что у некоторых пациентов из последней группы при КТ груди можно было бы найти пневмоторакс большего объема. Эта дилемма привела к дискуссии по поводу диагностики и лечения пневмоторакса, а именно, адекватность лечения пациентов, пневмоторакс у которых видим только при КТ груди и/или живота. Сообщается, что встречаемость этих скрытых пневмотораксов составляет 2-8% всех случаев тупой травмы. В то время как диагностика скрытого пневмоторакса расширяется, оптимальное лечение этих пациентов еще не определено. В ретроспективном исследовании размер скрытого пневмоторакса соотносился с установкой торакостомической трубки, а торакостомия трубкой предлагалась при всех пневмотораксах более 5×80 мм. Кроме того, эти авторы считают, что перелом двух или более ребер также предопределяет потребность в торакостомии трубкой. Enderson et al. проспективно установили, что у 8 из 15 пациентов со скрытыми пневмотораксами на вентиляции с положительным давлением потребовалась торакостомия трубкой, и в трех случаях развился напряженный пневмоторакс. Авторы рекомендовали, чтобы при всех скрытых пневмотораксах у больных, требующих вентиляции с положительным давлением, выполнялась торакостомия трубкой. Напротив, в проспективном исследовании 44 подобных пациентов, Brasel et al. нашли, что ни размер, ни вентиляция с положительным давлением не коррелировали с развитием клинически значительного пневмоторакса, который потребовал бы торакостомии трубкой. Таким образом, из доступной литературы следует, что приблизительно в 20% случаев скрытого пневмоторакса потребуется торакостомия трубкой, но такие пневмотораксы лечат в соответствии с конкретной ситуацией. Пациенты с множественными повреждениями, геморрагическим шоком или травмой головного мозга могут не перенести небольшого, но вполне вероятного увеличения пневмоторакса в размере. Точно так же в случаях необходимости ведения такими узкими специалистами как ортопеды и нейрохирурги наблюдение за развитием пневмоторакса будет не столь тщательным, как в травматологическом отделении интенсивной терапии. В этих обстоятельствах мы считаем, что соотношение выгода/риск смещается в сторону лечения с помощью плевральной дренажной трубки. При возможности тактики безопасного наблюдения дополнительная рентгенография должна выполняться через 6 и 24 часа после установки диагноза, чтобы гарантировать, что пневмоторакс не прогрессирует. – Также рекомендуем “Лечение травматического пневмоторакса. Принципы” Оглавление темы “Тактика при травмах грудной клетки”:
|
Источник