Повязка при переломе ладьевидной кости

Перелом ладьевидной кости. Диагностика и лечение
Среди всех костей запястья чаще всего подвергается переломам ладьевидная кость. Причиной этого является размер и расположение нормальной ладьевидной кости. Ладьевидную кость относят к проксимальному ряду костей запястья. Однако анатомически она вклинивается в дистальный ряд. Лучевая девиация или тыльное сгибание кисти в норме ограничено упором лучевой в ладьевидную кость. В этом месте часто возникают стрессовые переломы.
Кровеносные сосуды, питающие ладьевидную кость, в норме проникают через кортикальный слой на дорсальной поверхности близ бугорка в области средней трети. Следовательно, в проксимальной порции кости нет прямого кровоснабжения. Недостаточное кровоснабжение при переломе ладьевидной кости может обусловить замедленное сращение или привести к аваскулярному некрозу.
Аксиома: чем проксимальнее расположена линия перелома ладьевидной кости, тем выше вероятность развития аваскулярного некроза.
Врачу очень важно знать, что больной, обратившийся с жалобами на «растяжение запястья», может иметь скрытый перелом ладьевидной кости. Часто это повреждение может быть исключено на основании физикального обследования. Как будет показано дальше, нормальная рентгенограмма не исключает этого перелома.
Аксиома: у больных, поступивших с симптомами растяжения лучезапястното сустава, следует подозревать перелом ладьевидной кости.
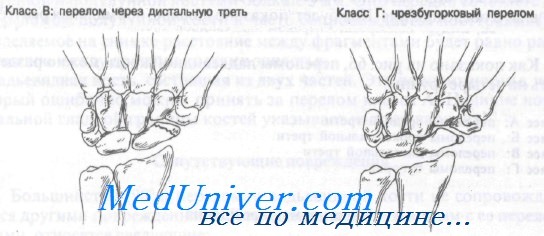
Как показано на рисунке, переломы ладьевидной кости можно разделить на четыре группы.
Класс А: переломы средней трети
Класс Б: переломы проксимальной трети
Класс В: переломы дистальной трети
Класс Г: переломы бугорка
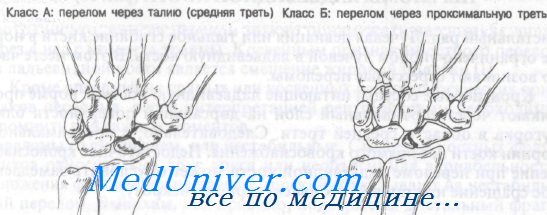
Обычно переломы ладьевидной кости возникают при насильственном переразгибании лучезапястного сустава. Тип перелома зависит от положения предплечья в момент травмы. Считается, что переломы класса А происходят в результате лучевого отведения с переразгибанием, что приводит к сдавлению средней трети ладьевидной кости шиловидным отростком лучевой кости.
При осмотре обычно обнаруживают максимальную болезненность на дне анатомической табакерки. Кроме того, лучевое отведение запястья или давление по оси большого пальца усиливают боль.
Рутинные рентгенограммы, включающие переднезаднюю, боковую и косую проекции, могут не выявить перелома. Если врач подозревает перелом на основании клиники, то для его подтверждения могут потребоваться правая и левая косые проекции, а также томограммы. Несмотря на это, иногда перелом можно обнаружить на снимках лишь через 4 нед с момента травмы. Косвенным признаком острого перелома ладьевидной кости является смещение жировой полоски.
Кроме определения прямых или косвенных рентгенологических признаков перелома, перед интерпретацией рентгенограмм необходимо вспомнить ряд важных моментов.
Переломы со смещением, или нестабильные. Смещение костных фрагментов относительно друг друга или необъяснимая вариабельность положения фрагментов на разных проекциях указывают на нестабильный перелом. Вывихам, как правило, подвержены дистальный фрагмент и кости запястья, которые смещаются в дорсальном направлении. Проксимальный фрагмент и полулунная кость в целом сохраняют нормальные соотношения с лучевой костью.
Ротационный подвывих ладьевидной кости. Это непростое для обнаружения осложнение можно заподозрить, если расстояние между ладьевидной и полулунной костями больше 3 мм. Оно нередко сочетается с переломом полулунной кости и часто сопровождается посттравматическим артритом.
Старые переломы ладьевидной кости. Рентгенологический признак этих повреждений — склерозированные края фрагментов. Кроме того, определяемое на снимке расстояние между фрагментами будет равно расстоянию между другими костями запястья.
Ладьевидная кость, состоящая из двух частей. Это вариант нормы, который ошибочно можно принять за перелом класса А. Наличие нормальной гладкой границы костей указывает на этот вариант.
Большинство (90%) переломов ладьевидной кости не сопровождается другими повреждениями. К повреждениям, связанным с ее переломами, относятся следующие:
1. Вывих в лечезапястном суставе.
2. Вывих костей запястья проксимального или дистального ряда.
3. Перелом дистального отдела лучевой кости.
4. Переломовывих I пальца типа Беннетта.
5. Перелом или вывих полулунной кости.
6. Разъединение ладьевидно-полулунного сочленения.
Лечение переломов ладьевидной кости
Лечение переломов ладьевидной кости спорно и, к сожалению, чревато осложнениями. В целом переломы ее дистального отдела, как и поперечные переломы, заживают с меньшим числом осложнений, чем переломы проксимального отдела или косые переломы. Рекомендуется гипсовая иммобилизация, однако относительно положения большого пальца и предплечья, как и продолжительности гипсовой иммобилизации, существуют разногласия. Авторы рекомендуют переломы проксимальной трети иммобилизовать на срок 12 нед, переломы средней или дистальной трети — минимум на 8 нед. Как и при иммобилизации других видов переломов, важными элементами первой помощи при лечении переломов ладьевидной кости будут лед и приподнятое положение конечности.
Клинически заподозренные, но рентгенологически не выявляемые переломы ладьевидной кости. Больного следует вести, как и при переломах ладьевидной кости без смещения. Предплечье помещают в гипсовую повязку для I пальца. Большой палец должен занимать положение захвата, предплечье — физиологическое положение, а лучезапястный сустав должен быть в положении 25° разгибания. Гипсовая повязка начинается с межфалангового сустава I пальца и заканчивается на середине предплечья. Через 2 нед следует провести повторные клиническое и рентгенологическое обследования. Если определяют перелом, заново накладывают гипс минимум на 6 нед. Если перелом не обнаруживают, но данные обследования позволяют клинически подозревать перелом, гипс накладывают вновь и больного повторно осматривают через 2 нед.
Переломы ладьевидной кости без смещения. Накладывают длинную гипсовую повязку для I пальца протяженностью до межфалангового сустава I пальца. Предплечью и I пальцу придают положение, указанное в предыдущем разделе. Через 6 нед повязку можно заменить на короткую для I пальца на остальное время иммобилизации, которая длится в целом 8—12 нед.
Переломы ладьевидной кости со смещением. Больному накладывают ладонную лонгету и направляют к опытному хирургу для попытки закрытой репозиции. Если попытка окажется безуспешной, показана открытая репозиция.
Некоторые авторы рекомендуют для переломов без смещения иные методы лечения, включающие короткую гипсовую повязку для I пальца при положении лучезапястного сустава в легком тыльном сгибании и предплечья — в нейтральном. Наряду с этим некоторые авторы рекомендуют полностью покрывать I палец гипсовой повязкой.
Осложнения переломов ладьевидной кости
Осложнения при переломах ладьевидной кости могут развиться, несмотря на оптимальное лечение.
1. Аваскулярный некроз нередко сопутствует переломам проксимальной трети, неадекватно репонированным переломам со смещением, оскольчатым или неадекватно иммобилизованным переломам.
2. Переломы, леченные запоздало или неадекватно, часто осложняются замедленной консолидацией или несращением.
– Также рекомендуем “Перелом трехгранной кости. Диагностика и лечение”
Оглавление темы “Переломы костей запястья, предплечья”:
- Перелом ладьевидной кости. Диагностика и лечение
- Перелом трехгранной кости. Диагностика и лечение
- Перелом головчатой кости. Диагностика и лечение
- Перелом крючковидной кости. Диагностика и лечение
- Перелом кости трапеции. Диагностика и лечение
- Перелом гороховидной кости. Диагностика и лечение
- Классификация переломов лучевой и локтевой костей
- Перелом локтевого отростка. Диагностика и лечение
- Переломы головки и шейки лучевой кости. Диагностика и лечение
- Переломы венечного отростка. Диагностика и лечение
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Код по МКБ-10
S62.0. Перелом ладьевидной кости кисти.
Что вызывает перелом ладьевидной кости кисти?
Переломы ладьевидной кости происходят, как правило, при падении на вытянутую руку, с упором на кисть. Обычно кость ломается на две части примерно одинаковой величины, лишь при переломе бугорка откалывается значительно меньший фрагмент.
Симптомы перелома ладьевидной кости кисти
Клинические проявления переломов ладьевидной кости довольно скудны, что, по-видимому, и становится частой причиной ошибок в диагнозе. У начинающих и у врачей, не настороженных на повреждение костей запястья, переломы ладьевидной кости остаются большей частью нераспознанными: их расцениваются, как ушиб лучезапястного сустава.
Жалобы на боли в лучезапястном суставе, ограничение его функций должны наводить на мысль о возможном повреждении костей запястья.
Диагностика перелома ладьевидной кости кисти
Анамнез
В анамнезе – указание на соответствующую травму.
Осмотр и физикальное обследование
При осмотре выявляют припухлость с лучевой стороны сустава в зоне «анатомической табакерки». Здесь же отмечают боль при пальпации и тыльном разгибании кисти. Осевая нагрузка на I палец вызывает боль в точке ладьевидной кости. Движения в лучезапястном суставе ограниченные и болезненные, особенно при отклонении кисти в лучевую и тыльную стороны.
Лабораторные и инструментальные исследования
При подозрении на перелом ладьевидной кости необходимо произвести рентгенографию в двух, а лучше и в трёх проекциях: прямой, боковой и полупрофильной. В некоторых случаях при явной клинической картине на рентгенограммах перелом не находят даже с помощью лупы. В таких случаях следует придерживаться тактики, как при переломе ладьевидной кости. Необходимо наложить гипсовую повязку на 10-14 дней, а затем снять гипс и повторить рентгенологическое обследование. За это время происходит рарефикация кости, щель между отломками увеличивается и становится видимой на рентгенограммах.
 [1], [2], [3]
[1], [2], [3]
Лечение перелома ладьевидной кости кисти
Консервативное лечение перелома ладьевидной кости кисти
Лечение преимущественно консервативное. После введения в место перелома 10-15 мл 1% раствора прокаина производят сопоставление отломков путём тракции за кисть, сгибания её в ладонную сторону и ульнарного отведения. Давлением на костные фрагменты в области «анатомической табакерки» завершают репозицию. Накладывают циркулярную гипсовую повязку от локтевого сустава до пястно-фаланговых сочленений в функционально выгодном положении кисти (положение кисти, охватывающей теннисный мяч).
Через 3-5 дней назначают УВЧ, статическое сокращение мышц под гипсом, ЛФК, стимулирующую физиотерапию на симметричные участки здоровой конечности. Через 2,5-3 мес повязку снимают, выполняют контрольную рентгенографию. Если консолидация не наступила, иммобилизацию продолжают до 4-6 мес. После прекращения фиксации назначают курс реабилитационного лечения.
Хирургическое лечение перелома ладьевидной кости кисти
Если закрытая репозиция в условиях стационара не удаётся, а также при несращённых переломах и ложных суставах показано хирургическое лечение. Операция заключается в открытой репозиции и скреплении отломков. Оптимальным фиксатором считают штифт из аутокости, а ещё лучше, если он взят на питающей сосудистой ножке. Другая микрохирургическая операция заключается в подведении питающих сосудов к повреждённой кости, она тоже даёт хорошие результаты. В ряде случаев при ложных суставах и даже асептических некрозах ладьевидной кости на фоне деформирующего артроза сохраняются функции лучезапястного сустава, а болевой синдром отсутствует или незначителен. Оперативного лечения у таких пациентов следует избегать. Если же выявлены ограничение функций сустава и выраженный болевой синдром, выполняют эндопротезирование ладьевидной кости. В редких случаях производят артродез лучезапястного сустава.
Приблизительный срок нетрудоспособности
Восстановление трудоспособности происходит через 4-8 мес.
 [4], [5], [6]
[4], [5], [6]
Прогноз перелома ладьевидной кости кисти
Благоприятный исход бывает чаще при переломах без смещения, отломков. Но и в этих случаях возможна замедленная консолидация, может сформироваться ложный сустав или из-за нарушения кровообращения развиться асептический некроз ладьевидной кости. В случае развития двух последних осложнений больных направляют на стационарное лечение в травматологическое отделение, а если есть такая возможность – в отделение микрохирургии или хирургии кисти.
Источник
Крайне важно разграничивать несросшиеся переломы и ложные суставы ладьевидной кости. Это весьма существенно и для определения лечебной тактики, и для выбора метода лечения, и для оценки исходов. Применяемое иногда разделение тех и других по срокам давности носит формальный характер: нередко даже спустя 1,5—3 года после травмы запоздало распознанные или непоследовательно леченные переломы все еще не имеют черт ложного сустава, сохраняя способность
к сращению при надлежащих условиях. Различия в проявлениях и лечении этих двух состояний освещены ниже.
Постоянно возникающая поляризация взглядов на лечение несросшихся переломов ладьевидной кости имеет под собой веские основания. С одной стороны, сращение перелома, достигаемое консервативными средствами, более желательно, так как не влечет за собой риска, сопряженного с возможными осложнениями или неудачами при операции; к тому же и сама операция может явиться причиной дегенеративных расстройств в кистевом суставе. С другой стороны, иммобилизация «во что бы то ни стало» в течение многих месяцев крайне обременительна для больных, в особенности, если в результате не наступило сращения, а длительная выжидательная тактика ведет к нарастающим изменениям в ладьевидной кости и лучезапястном суставе, затрудняющим или делающим невозможным проведение сберегательных вмешательств посредством костной пластики или иных оперативных и консервативных методик.
Несросшиеся переломы очень неоднородны по составу. В практическом отношении нужно различать несколько форм: замедленно срастающиеся и несрастающиеся
(без смещений, стабильные); замедленно срастающиеся переломы с межотломковыми кистами (потенциально нестабильные); со смещением фрагментов по ширине (относительно нестабильные); со смещением фрагментов под углом, сочетающихся с нестабильностью кистевого сустава; застарелые вывихопереломы (с полным разобщением фрагментов ладьевидной кости).
Целесообразна следующая тактика. Все переломы (включая и в проксимальной трети) даже с наличием межотломковой кисты или щели до 2—3 мм ширины, но без признаков нестабильности, явлений деформирующего артроза и склероза замыкательных пластинок фрагментов, исходно подлежат иммобилизационному лечению. Такие повреждения составляют не менее 2/з всех несросшихся переломов. Если при контрольной рентгенографии через 8—10 нед находят положительную динамику с признаками нарастающей репарации, то иммобилизацию продлевают. При отсутствии сдвигов в рентгенологической картине показаны открытые вмешательства как и при других, упомянутых выше формах несросшихся переломов.
При дифференцированном отборе больных для консервативного лечения с оптимальным режимом иммоби-
Рис. 27. Рентгенограммы больного 32 лет с несросшимся поперечным переломом ладьевидной кости в проксимальной трети, впервые распознанным через 9 мес. а — через 9 мее после травмы; б — через 1,5 года: усиление рассасывания на концах фрагментов; в, г — через 5,5 мес с начала иммобилизации в контролируемой циркулярной гипсовой повязке при легком сгибании и лучевом отклонении кисти (первая косая и прямая проекции) — консолидация.
лизации путем замены гипсовых повязок через каждые
- 5 нед сращение в сроки от 3 до 4—6 мес наступает в 85—90 % (рис. 27).
Предложенная в последнее время неинвазивная стимуляция в электромагнитном поле от переменного тока с кольцами, размещаемыми над гипсовой повязкой [Frykman G. et al., 1982; Beckenbaugh R., 1984], вероятно, может быть полезной для увеличения числа консолидаций и их ускорения.
С течением времени и под влиянием перемежающихся нагрузок несращения ладьевидной кости (сохраняющие способность к заживлению при надлежащих условиях) постепенно преобразуется в стойкие несращения (с утратой способности к репарации), когда дефекты между фрагментами в процессе резорбции заполняются фиброзной тканью или на концах фрагментов возникают склеротические замыкательные пластинки и четко обозначаются щели с образованием неосложненного ложного сустава (псевдоартроз). Параллельно с этим процессом идет развитие деформирующего артроза, темпы которого зависят в первую очередь от степени нестабильности ладьевидной кости и кистевого сустава. Последовательно возникают легкие дегенеративные изменения в лучеладье- видной зоне, сужение межсуставных промежутков, деформация фрагментов ладьевидной кости, дезорганизация I луча, краевые разрастания и остеофиты, кистозная перестройка в костях запястья, завершающие образование осложненного ложного сустава, при котором вмешательства для прямого восстановления Целости ладьевидной кости становятся противопоказанными.
На протяжении нескольких десятилетий предложено немало способов вмешательств и их модификаций, направленных на сращение фрагментов при несросшихся переломах и ложных суставах ладьевидной кости. Некоторые утратили свое значение, другие сохранили подсобную роль (туннелизация по Беку, освежение раневых поверхностей, резекция шиловидного отростка лучевой кости и др.). Остеосинтез костным аутоштифтом сейчас используют редко из-за неопределенности и непостоянства исходов. К настоящему времени конкурентоспособными остались остеосинтез винтами и костная пластика.
Остеосинтез винтами, начало которому положил Н. McLaughlin (1954), приобрел значительный размах. Достоинства этой операции, осуществляемой через ладонный или лучевой доступ, не подлежат сомнению. Достигаемая жесткая внутренняя фиксация фрагментов ладьевидной кости при нестабильных несросшихся переломах и ложных суставах позволяет рано возвращать больных к труду. Однако, как уже говорилось выше, техника этих операций непроста, значителен риск ошибок; к тому же возможность несращений, в особенности при ложных суставах, достаточно велика. В связи с этим в последние годы часто сочетают компрессию винтом с костной аутопластикой и нередко с наружной иммоби
лизацией; так что метод в чистом виде несколько утрачивает свои оригинальные черты.
Костной пластике, начатой H.Matti (1936) и продолженной О. Russe (1951), отдает предпочтение подавляющее большинство хирургов, используя при этом оригинальные методики или же различные модификации и варианты. С учетом характера поражений и при скрупулезном соблюдении всех правил проведения операций и послеоперационного лечения результаты костных пластик не только несросшихся переломов, но и неосложненных ложных суставов ладьевидной кости почти неизменно благоприятны. К относительным недостаткам метода нужно отнести лишь кропотливость самого вмешательства и необходимость длительной контролируемой иммобилизации (от 2,5—3 до 4—5 мес). Но цель вполне оправдывает средства.
По методу Матти, зону несращения обнажают доступом через анатомическую табакерку, в отломках формируют полукруглые ниши и образованную полость плотно пломбируют губчатым веществом, взятым из гребня подвздошной кости. Удобнее и проще пользоваться для этой цели тыльно-лучевым доступом, а пластический материал забирать из эпиметафиза лучевой кости.
По методике Руссе, доступ к месту ложного сустава осуществляют с ладонной стороны непосредственно кнаружи от лучевого сгибателя кисти. В отломках образуют в продольном направлении кости паз (0,6 X 0,6 X Х1,5 см), удаляя одновременно склерозированные замы- кательные пластинки. Трансплантат несколько больших размеров берут из гребня подвздошной кости и после соответствующей обработки укладывают в изготовленное ложе, в просветы запаковывают оставшиеся спонгиозные стружки. J. Riess (1967) дополнил операцию Руссе удлинением лучевого сгибателя кисти для снятия напряжения и давления с фрагментов ладьевидной кости. Действительно, такая несложная мера может способствовать улучшению исходов костной пластики [Kund- rat J., Filir E., 1974].
Однако операция Руссе, использующая вкладные трансплантаты, не позволяет в необходимой степени устранять имеющиеся укорочения ладьевидной кости. Здесь нужны интерпозиционные (вставочные, прокладочные) трансплантаты. П. И. Шелухин и А. Г. Герасимов (1969) применили «распирающие» трансплантаты, укладывая через тыльно-лучевой доступ спонгиозную плас
тину толщиной 5 мм из гребня подвздошной кости между освеженными поверхностями фрагментов. Эффективность такого вмешательства можно увеличить, если освежение раневых поверхностей дополнять туннелизацией фрагментов тонкой спицей, стабилизировать кистевой сустав с ладьевидной костью спицами, чтобы заодно и воспрепятствовать возможному выскальзыванию трансплантата.
Удобно и выгодно заготовлять пластический материал с помощью цилиндрической полой фрезы соответствующего диаметра (обычно 9—11 мм). От полученного из гребня подвздошной кости спонгиозного цилиндра отрезают с помощью резекционного ножа круглую (овальную) пластину равномерной толщины или же суживающуюся на конус. Толщину же, геометрическую форму трансплантата и его диаметр устанавливают путем сравнения (и измерения) ладьевидных костей по рентгенограммам поврежденного и неповрежденного кистевых суставов. В некоторых случаях прокладки можно получать из резецируемого шиловидного отростка лучевой кости или же из ее метаэпифиза (опять же посредством полой цилиндрической фрезы) (рис. 28). Прокладочные трансплантаты незаменимы для пластики ладьевидной кости при открытых вправлениях застарелых вывихопереломов.
При ложных суставах в дистальной и средней трети ладьевидной кости без заметного укорочения фрагментов возможно применить и цилиндрическую костную пластику, при которой отпадает потребность в дополнительной обработке концов фрагментов, в подгонке трансплантата и ложа. Через тыльный или тыльно-лучевой доступ с предварительной коррекцией положения отломков (если необходимо) цилиндрической полой фрезой с наружным диаметром 7—8 мм образуют в тыльно-ладонном направлении цилиндрический дефект между фрагментами, оставляя их переднюю стенку нетронутой. В полость вставляют цилиндрический трансплантат, взятый из гребня подвздошной кости фрезами с наружным диаметром 8—9 мм. Производят временную стабилизацию кистевого сустава спицами (рис. 29).
Исправление угловой сгибательной деформации вместе с устранением укорочения ладьевидной кости
- Fisk (1980) достигает с помощью клиновидного трансплантата из шиловидного отростка лучевой кости, который резецируют при лучевом подходе к зоне перелома. Однако из-за ограниченных размеров и недостаточной

Рис. 28. Рентгенограммы больного 21 года, оперированного по поводу несросшегося нестабильного перелома ладьевидной кости с выраженным рассасыванием на концах фрагментов, а — через 6 мес после закрытого вправления чрезладьевидно-перилунарного вывиха кисти; б — после пластики трансплантатом из резецированного шиловидного отростка лучевой кости с временной стабилизацией фрагментов и трансплантата спицей.

Рис. 29. Рентгенограммы больного 24 лет, оперированного по поводу нестабильного ложного сустава в дистальной трети ладьевидной кости с аваскулярными расстройствами в проксимальном фрагменте, а — через 5 лет после травмы; б — после пластики цилиндрическим трансплантатом из гребня подвздошной кости с предварительным удлинением лучевого сгибателя кисти, коррекцией положения отломков, стабилизацией кистевого сустава спицей; в — через 14 нед после операции: консолидация.
устойчивости к силам компрессии такой трансплантат не всегда пригоден. Поэтому D. Fernandez (1984) готовит спонгиозно-кортикальные клиновидные или трапециевидные трансплантаты заданных размеров из гребня подвздошной кости, вставляя их в ложе после резекции склерозированных концов фрагментов, и скрепляет ладьевидную кость спицами. При использовании операционного дистракционного аппарата, облегчающего растяжение и репозицию фрагментов, можно осуществить пластику клиновидным трансплантатом и с тыльнолучевой стороны кистевого сустава.
Нередко одновременно с коррекцией деформации ладьевидной кости нужно устранить и имеющуюся нестабильность кистевого сустава с ротацией полулунной кости к тылу (в разгибании). При полном восстановлении анатомической длины ладьевидной кости полулунная кость может принять обычное положение. Иногда для этого необходимо «приколоть» полулунную кость в исправленной позиции с помощью отдельной трансарти- кулярно проведенной спицы. И, наконец, в случаях большой давности нестабильного ложного сустава ладьевидной кости с выраженной ротацией полулунной кости единственным выходом, гарантирующим надежность консолидации и сохранение стабильного кистевого сустава, является сочетание костной пластики ладьевидной кости с полулунно-лучевым артродезом.
Наиболее трудно достичь сращений при ложных суставах с наличием небольшого склерозированного проксимального фрагмента ладьевидной кости. Единственной возможностью остается пластика по Матти, но сроки консолидации могут иногда составить до 6—8 мес (рис. 30).
Еще преждевременно судить о достоинствах таких сравнительно новых предложений, направленных на сращение ложных суставов ладьевидной кости, как микрохирургический метод реваскуляризации кости путем погружения в нее сосудистого пучка с тыла кисти [Гришин И. Г., Диваков М. Г., 1982] или более перспективный метод закрытой внеочаговой дистракции и компрессии [Коршунов В. Ф., Козлов И. А., 1980]. Они нуждаются в дальнейшем изучении, в серьезных доказательствах клинических и практических преимуществ перед уже зарекомендовавшими себя методами.
При осложненных ложных суставах — с выраженными изменениями, захватывающими и саму ладьевидную
Рис. 30. Рентгенограммы больного 35 лет, оперированного по поводу ложного сустава в проксимальной трети ладьевидной кости с аваску- лярными изменениями в проксимальном фрагменте, а — через 14 лет после травмы; б — через 16 нед после операции с туннели- зацией фрагментов, формированием ниши между ними и пломбировки спон- гиозной стружкой из метафиза лучевой кости; в — через 7 мес после операции: консолидация с восстановлением структуры проксимального фрагмента и благоприятным функциональным исходом.
кость, и обширную зону вокруг нее, с деформацией проксимального фрагмента, коллапсом кистевого сустава и болевым синдромом — усилия, направленные на консо
лидацию фрагментов, становятся бессмысленными, так как это вряд ли улучшит функцию. В этих случаях задачей является устранение причин, вызывающих боли, и сохранение хотя бы части движений в кистевом суставе. Выбор может идти между эндопротезированием и частичным артродезом. Эндопротезирование часто приносит положительные ближайшие исходы, но надо проявлять сдержанность в использовании его у больных молодого возраста и у лиц, занятых тяжелым ручным трудом.
Частичные артродезы имеют меньше противопоказаний и более надежны. Для сохранения оптимальных движений в кистевом суставе выгоднее производить запястный артродез (ладьевидно-головчатый, ладьевид- но-головчато-полулунный). Однако дегенеративно-дистрофические изменения первоначально наступают и в дальнейшем усиливаются, главным образом на лучезапястном уровне; поэтому условия для запястного артродеза крайне ограничены даже при его сочетании с резекцией шиловидного отростка лучевой кости.
Хотя потеря движений при лучеладьевидном артроде- зе меньше, чем при лучезапястном (где остается в среднем 20—25° сгибания—разгибания), последний нередко бывает предпочтительней, так как его проще осуществить и спаяния происходят быстрее.
При изменениях, захватывающих вместе с лучезапястным суставов и запястный, остается почти единственная возможность — артродез кистевого сустава. Несмотря на утрату движений, рука становится безболезненной, опорной и сильной, что приносит пользу работникам тяжелого физического труда. Альтернативой полному артродезу в случаях, где потеря движений нежелательна, служит денервация кистевого сустава по методу, предложенному A. Wilhelm (1967).
Наконец, встречаются ложные суставы, протекающие десятилетиями практически бессимптомно, но реагирующие на тяжелые перегрузки и острые травмы. В таких случаях консервативное лечение в связи с синовитом, бурситом, перитендинитом лучевого сгибателя может приводить к длительным ремиссиям.
Источник
