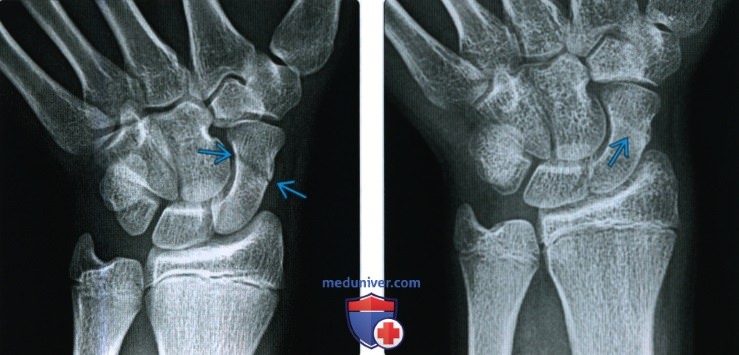
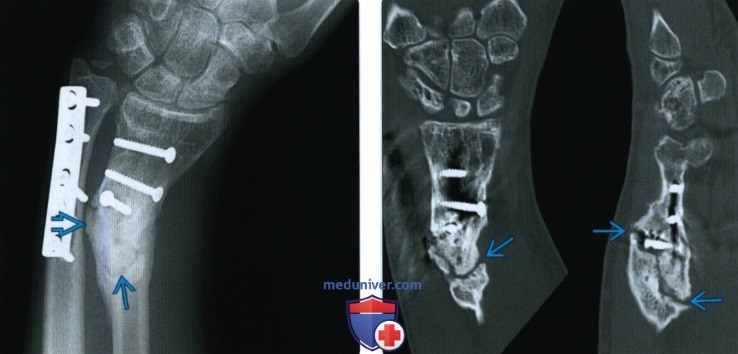
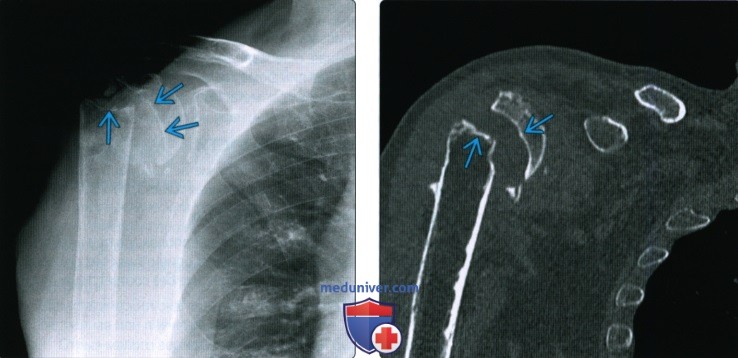
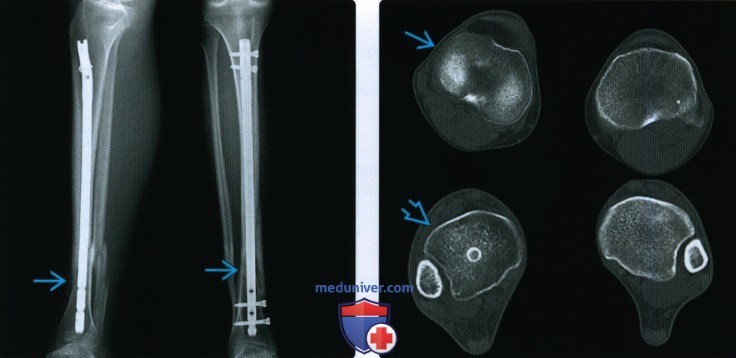
Щадящие пробы на сращение при латеральных переломах бедра проводятся
Судебно-медицинская квалификация переломов бедра и голени
Кафедра судебной медицины (зав. — доц. М.А. Васильев) Витебского медицинского института
Поступила в редакцию 20/V 1964 г.
В порядке обсуждения. — Ред.
библиографическое описание:
Судебно-медицинская квалификация переломов бедра и голени / Яблонский М.Ф. // Судебно-медицинская экспертиза. — М., 1964. — №4. — С. 18-21.
Экспертная оценка тяжести переломов бедра и голени применительно к нормам новых уголовных кодексов союзных республик является сложной. Это видно уже из того, что в новых Правилах по определению степени тяжести телесных повреждений в ряде республик при одинаковых формулировках статей Уголовного кодекса переломы эти квалифицируются по-разному. В судебно-медицинской литературе (М.И. Райский; Ц.В. Блохас; В.С. Житков; М. И. Авдеев; В.Н. Григорьян и др.) этот вопрос освещен недостаточно и противоречиво.
Для определения медицинских основ квалификации указанных повреждений мы проанализировали 302 судебно-медицинские экспертизы, 289 историй болезни и 197 отдаленных результатов лечения. Кроме этого, мы располагаем собственными экспертными (24) и клиническими (30) наблюдениями.
Учитывая различия в тяжести клинического течения и последствиях закрытых и открытых переломов названных костей, рассмотрим их раздельно.
Закрытые переломы диафиза бедра являются самыми тяжелыми и трудными при лечении из всех диафизарных переломов длинных костей. В момент их возникновения могут появиться осложнения, опасные для жизни (шок, жировая эмболия).
Из 96 клинических наблюдений шок отмечен у 2 больных с переломом диафиза бедра и у 4 с переломом бедра в комбинации с другими повреждениями. Из 47 судебно-медицинских экспертиз шок наблюдался в 9 случаях — у больных с переломом диафиза бедра и другими повреждениями (переломы костей голени, плеча, предплечья, нижней челюсти, обоих бедер, сотрясение головного мозга). В этих случаях шоковое состояние фактически обусловлено множественностью повреждений.
У 42 больных с закрытыми диафизарными переломами бедра, леченных оперативно, осложнений, опасных для жизни, не отмечено. Однако, по литературным данным, они не исключаются.
В процессе лечения 3 больных (из 96) перенесли очаговую пневмонию. Эти осложнения случайны и не должны влиять на оценку тяжести переломов.
Отдаленные результаты лечения изучены у 70 из 96 больных: у 44 они хорошие, у 21 удовлетворительные и у 5 неудовлетворительные. Неудовлетворительные результаты лечения получены у одного больного с закрытым переломом бедра и открытым переломом костей голени, леченными гипсовой повязкой. При замедленной консолидации переломов преждевременная нагрузка привела к искривлению и укорочению конечности. После интрамедуллярного остеосинтеза у 2-го больного образовался ложный сустав, у 3-го — хронический остеомиелит; у 4-го консолидация перелома после внутрикостного штифтования протекала медленно, нагрузка конечности привела к искривлению и укорочению бедра; 5-го больного трижды оперировали, перелом у него сросся с укорочением бедра на 5 см.
Консолидация закрытых переломов диафиза бедра выражена к концу 2-го — началу 3-го месяца после травмы или оперативного вмешательства. Трудоспособность восстанавливается через 4—6 месяцев. Сроки сращения перелома бедра у детей в 2 раза короче, чем у взрослых, поэтому и исходы у них благоприятнее.
Переломы шейки бедра в нашей работе представлены 9 судебно-медицинскими экспертизами, 28 клиническими наблюдениями и отдаленными результатами лечения 19 больных. Как правило, они наблюдаются у лиц пожилого возраста, причем латеральные переломы — у более старых людей.
Медиальные переломы шейки бедра в момент травмы непосредственной опасности для жизни не представляют. При латеральных переломах может возникнуть шок. У наших больных шока не отмечено. Однако вся опасность этих переломов впереди, она связана с развитием гипостатической пневмонии, сердечно-сосудистой недостаточности и других осложнений. По данным Б.А. Петрова и И.И. Соколова, летальность при медиальных переломах, леченных консервативно, составляла 14,1%, при латеральных — 21,22%. Оперативное лечение снизило летальность соответственно до 3,1 и 13,8%. По данным А.В. Каплана, из 217 больных с латеральными переломами умерло 27, а из 281 с медиальными переломами — 7. А.В. Чернавский при латеральных переломах летальный исход наблюдал в 26% случаев, при медиальных — в 4,6%.
По нашим материалам, у 2 больных с латеральными переломами шейки бедра течение болезни осложнилось очаговой пневмонией, причем у одного из них с летальным исходом. У 3-го больного усилились явления маразма, появились пролежни в области крестца.
Отдаленные результаты лечения у 9 из 19 больных оказались хорошими, у 4 — удовлетворительными и у 6 — неудовлетворительными ( у 4 с медиальными и у 2 с латеральными переломами).
Особенно часто неудовлетворительные результаты бывают при консервативном лечении медиальных переломов шейки бедра со смещением. С.Г. Рукосуев неудовлетворительные результаты наблюдал у 86% больных, В.Г. Вайнштейн — у 35,6%, Я.Л. Цивьян — у 100%.
После остеосинтеза этих переломов Б.А. Петров и Е.Ф. Яснов неудовлетворительные результаты отметили у 12,3% больных, Я.Л. Цивьян — у 17, 6%.
Консолидация медиального перелома шейки бедра наступает через 6—8 месяцев. На ранних этапах лечения этих переломов предвидеть сращение или несращение отломков, а тем более образование позднего некроза головки невозможно. Ложные суставы после латеральных переломов шейки бедра почти не встречаются. Неправильное их сращение бывает у больных с тяжелым общим состоянием, не позволяющим применить лечение в необходимом объеме, или при преждевременной нагрузке конечностей. У молодых и пожилых людей с крепким здоровьем сращение шейки бедра при латеральном переломе чаще протекает благоприятно, трудоспособность восстанавливается через 4—5 месяцев.
Переломы мыщелков бедра и большеберцовой кости очень редки. Мы изучили 9 судебно-медицинских экспертиз, 12 клинических наблюдений и 7 отдаленных результатов лечения их.
Все переломы были закрытыми. Наблюдались изолированные переломы наружного и внутреннего мыщелков бедра или большеберцовой кости, переломы обоих мыщелков большеберцовой кости, одновременные переломы мыщелков и межмыщелкового возвышения, головки малоберцовой кости, надколенника. Осложнений, опасных для жизни, не отмечено. Отдаленные результаты лечения у 4 из 7 человек оказались хорошими, у 3 — удовлетворительными. Наиболее благоприятные исходы отмечены после переломов мыщелков без смещения отломков, трудоспособность в этих случаях восстанавливалась через 3—37г месяца, а при смещении — через 4—6 месяцев.
По нашим материалам, явления, опасные для жизни (шок), при закрытых диафизарных переломах костей голени имелись только в случаях комбинации их с другими повреждениями. Из 98 изученных клинических наблюдений шок отмечен у 2 больных, из 117 судебно-медицинских экспертиз — у 3. У этих больных переломы голени сопровождались закрытым переломом большеберцовой кости второй голени, переломом плеча, лопатки, сотрясением мозга, ушибом грудной клетки и др. Отдаленные результаты лечения переломов проверены у 67 больных: у 40 они оказались хорошими, у 24 — удовлетворительными и у 3 — неудовлетворительными (у 2 отмечено неправильное сращение, у 1 после интрамедуллярного остеосинтеза развился хронический остеомиелит) .
Первичная мозоль при диафизарных переломах костей голени у детей образуется через 3—1 недели, у взрослых — через 4—5 недель. При переломах обеих костей трудоспособность восстанавливается через 4—5 месяцев. Изолированные’ переломы большеберцовой кости встречаются преимущественно у детей и молодых людей. Результаты лечения их обычно бывают хорошими и удовлетворительными. Трудоспособность восстанавливается через 3—4 месяца. При изолированных же переломах малоберцовой кости трудоспособность восстанавливается через 4—6 недель, при этом функция конечности существенно не нарушается.
Анализ 67 судебно-медицинских экспертиз, 34 историй болезни и 20 отдаленных результатов лечения свидетельствуют о том, что переломы лодыжек для жизни не опасны. При отсутствии смещения трудоспособность восстанавливается через 6—8 недель. При двухлодыжечных переломах со смещением отломков результаты лечения в основном бывают хорошие и исходы удовлетворительные, трудоспособность восстанавливается через 3—4 месяца. При трехлодыжечных переломах, особенно с разрывом межберцовых связок, вероятность неблагоприятных исходов возрастает, нетрудоспособность продолжается 4—5 месяцев. У 1 больного с переломом лодыжек и одновременным оскольчатым переломом нижнего метаэпифиза большеберцовой кости получены неудовлетворительные результаты лечения.
Изучен 53 судебно-медицинские экспертизы, 21 клиническое наблюдение и 14 отдаленных результатов лечения открытых диафизарных переломов бедра и костей голени. Шок был у 12 больных с открытыми переломами диафиза бедра и у 8 с открытыми переломами костей голени. Острая кровопотеря отмечена у 1 больного с открытым переломом костей голени. Ампутация конечности произведена 2 больным с открытыми переломами бедра и 5 с такими же переломами костей голени. Сепсис развился у 1 больного с открытым переломом диафиза голени. Осложнение хроническим остеомиелитом возникло у 3 больных с открытыми переломами костей голени. Ложный сустав образовался у больного с открытым переломом бедра.
Кроме того, открытые переломы бедра и костей голени отличаются более медленно протекающей консолидацией. По нашему мнению, все открытые переломы бедра и костей голени потенциально опасны для жизни.
Выводы
- Применительно к нормам УК РСФСР (I960), УК БССР (1961), УК УССР (1961) и др., к категории тяжких телесных повреждений, по критерию опасности для жизни, следует относить все открытые переломы бедра и костей голени, все медиальные переломы шейки бедра, латеральные переломы шейки бедра у пожилых людей с заболеваниями сердечно-сосудистой системы, легких и др., переломы обоих бедер или бедра и костей голени, прочие переломы бедра и костей голени, осложнившиеся шоком или тяжелой жировой эмболией.
- К категории менее тяжких телесных повреждений по критерию длительности расстройства здоровья во всех случаях следует относить переломы мыщелков бедра и большеберцовой кости без смещения отломков, изолированные переломы большеберцовой кости у детей и лиц молодого возраста, все переломы малоберцовой кости, переломы лодыжек без смещения отломков.
- Менее тяжкими по критерию длительности расстройства здоровья следует считать неосложненные закрытые диафизарные переломы бедра, а также латеральные переломы шейки бедра у лиц молодого возраста и пожилых людей с крепким здоровьем. Правильная их оценка у детей возможна к концу 1-го, а у взрослых — к концу 2-го месяца после травмы или операции, при замедлении сращения — соответственно через 1½ и 2½ месяца. При воспалении, несращении или смещении отломков квалификацию тяжести следует отложить до окончания лечения.
- Определение тяжести переломов мыщелков бедра и большеберцовой кости со смешением отломков следует производить через 1½—2 месяца после травмы. При правильном стоянии отломков повреждение нужно квалифицировать как менее тяжкое. В случае смещения отломков определение тяжести должно быть отложено до окончания лечения.
- Закрытые переломы диафиза костей голени с благоприятным течением по длительности расстройства здоровья следует квалифицировать как менее тяжкое телесное повреждение. Правильная их квалификация возможна через 4—6 недель после травмы или операции, а при замедлении консолидации — через 6—8 недель. При воспалении, несращении или смещении отломков оценку тяжести следует отложить.
- Критерием тяжести двухлодыжечных переломов со смещением в основном должна служить длительность расстройства здоровья. Правильная их квалификация возможна к концу 2-го месяца. Оценку тяжести трехлодыжечных переломов со смещением отломков и оскольчатых переломов нижнего метаэпифиза большеберцовой кости следует производить через 8—10 недель, так как нередко они приводят к стойкой утрате трудоспособности (не менее 1/3).
похожие статьи
Особенности повреждения надкостницы от действия механических повреждающих факторов / Ширяева Ю.Н., Журихина С.И., Макаров И.Ю. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 210-213.
Характер и вид деформаций и разрушения, морфология разрушения кости в зависимости от вида внешнего воздействия / Крюков В.Н., Буромский И.В. // Матер. IV Всеросс. съезда судебных медиков: тезисы докладов. — Владимир, 1996. — №1. — С. 155.
Неизгладимое обезображивание лица вследствие переломов костей лицевого черепа / Морозов Ю.Е., Плотников В.С., Никитин С.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 149-153.
Актуальные вопросы проведения судебно-медицинских экспертиз при травмах глаз / Кулеша Н.В. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 114-117.
Судебно-медицинская оценка повреждений в случаях ненасильственной смерти / Корнейчук Г.В., Власюк И.В. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 101-105.
Источник статьи: https://www.forens-med.ru/book.php?id=2703
Источник
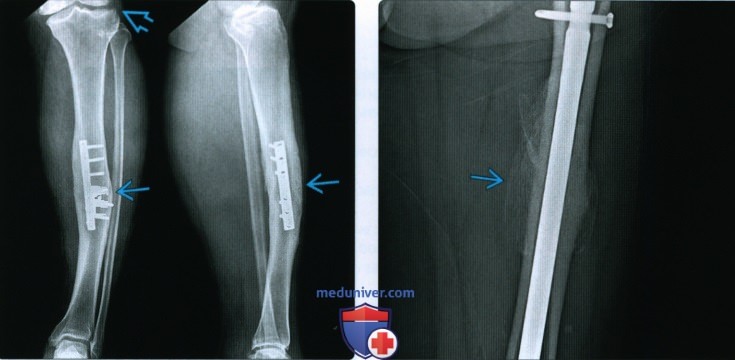
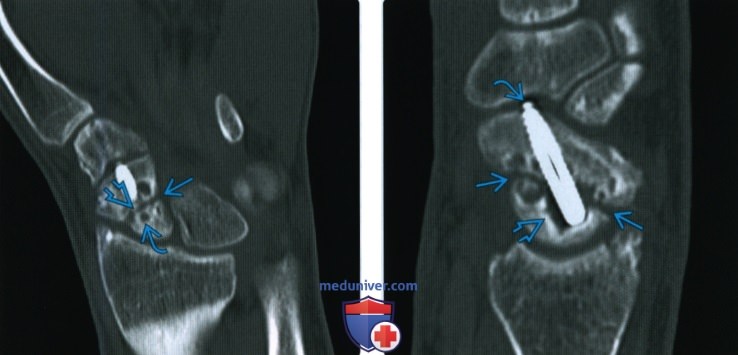
Рентгенограмма, КТ, МРТ при срастании перелома костиа) Определения: • Клиническое срастание: достаточный рост кости поперечно перелому независимо от рентгенологического закрытия линии перелома с восстановлением исходной функции: • Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, что и нормальная кость: • Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился • Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома • Псевдоартроз: ложный сустав, который может образоваться при условии несрастания, препятствующий дальнейшему срастанию, пока не будет удалена синовиальная ткань • Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема • Остеосинтез: процесс усиления срастания перелома за счет хирургической фиксации в некоторых случаях с добавлением костного трансплантата или других ускорителей б) Визуализация срастания перелома кости: 1. Общая характеристика:
2. Рентгенологические данные:
3. КТ: 4. МРТ: 5. Рекомендации по визуализации: в) Дифференциальная диагностика: 1. Фиброзное срастание: г) Патология. Стадирование, градации и классификация: д) Клинические особенности срастания перелома: 1. Демография: 2. Течение и прогноз: 3. Лечение: е) Диагностчиеская памятка: ж) Список использованной литературы: – Также рекомендуем “Признаки патологического перелома кости” Редактор: Искандер Милевски. Дата публикации: 22.9.2020 |
Источник