Штифты при переломе бедра
На чтение 5 мин. Просмотров 116 Опубликовано 14.06.2018 Обновлено 03.11.2019
Мощная бедренная кость травмируется обычно при тяжелых повреждениях. Вероятны и переломы вследствие остеопороза или вредоносного воздействия злокачественной опухоли, когда костные структуры трескаются даже из-за резкого движения. Сложные повреждения требуют оперативного вмешательства. Для излечения переломов со сдвигом кости часто используют метод остеосинтеза с установкой штифта.
Виды остеосинтеза бедренной кости
Оперативная манипуляция заключается в фиксировании обломков кости в анатомическом расположении с помощью специализированных креплений из металла. Ее относят к вмешательствам с максимально благоприятным прогнозом, к тому же на восстановление уходит немного времени – иногда менее недели.
Остеосинтез классифицируют на два подвида: экстрамедуллярный и интрамедуллярный.
 Первый предполагает внешнее фиксирование костных отломков без внедрения металла внутрь костных структур с использованием титановых пластин, колец. При втором варианте длинный металлический штифт внедряют в мозговой канал кости. Используются также комбинированные способы с совмещением двух подтипов.
Первый предполагает внешнее фиксирование костных отломков без внедрения металла внутрь костных структур с использованием титановых пластин, колец. При втором варианте длинный металлический штифт внедряют в мозговой канал кости. Используются также комбинированные способы с совмещением двух подтипов.
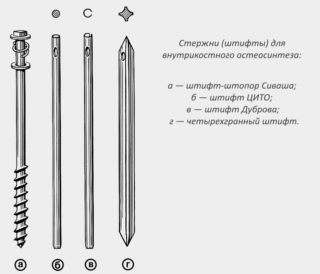
По схеме проведения существуют открытый и закрытый способы вмешательства. В первом случае пострадавшие кости полностью обнажают и фиксируют в необходимом положении с помощью пластин или путем внедрения винтов, стержней, предупреждающих деформацию. Как правило, открытый остеосинтез является внутрикостным. Закрытый способ подразумевает соединение костных фрагментов через малые отверстия для блокировки последующего смещения. При этом используют недлинные штифты.
Показания и противопоказания к проведению операции
Особенно дотошно врачи подходят к вопросу необходимости внутреннего остеосинтеза шейки бедра, так как эта зона считается крайне восприимчивой. Присутствует большой риск повредить находящиеся вблизи кровеносные сосуды и нервные волокна. Тем не менее, травмы этой области редко излечиваются без хирургии.
Оперативное вмешательство необходимо, если:
- шанс естественного сращения перелома при консервативной терапии минимален;
- поврежденная область причисляется к зонам с медленной регенерацией и кровотоком;
- выявлено повреждение верхней части бедренной кости либо ее тела, травмы мыщелков.
Операцию не делают, если пациент находится в тяжелом физическом или психологическом состоянии. Так же ее не проводят при повреждении нижней части шейки бедра, вколоченных переломах, риске инфицирования крови при открытой ране.
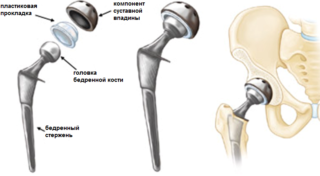 Эндопротез тазобедренного сустава
Эндопротез тазобедренного сустава
Есть ограничения индивидуального характера, например, аллергия. Людям старше 65 лет и тем, кто страдает остеопрозом, вместо остеосинтеза проводят эндопротезирование. Также использование метода недопустимо при детских травмах в связи с активным ростом скелетных структур.
До проведения операции пострадавшего направляют на рентгенографию, магниторезонансную томографию или КТ для точного диагностирования состояния костных элементов. Также больных направляют на лабораторные клинические анализы, после чего применяется скелетное вытяжение сроком от 2-3 до 30 дней.
Выбор длины штифта
Чтобы точно установить величину штыря, после оголения вертела и сборки отломков минусуют от общей длины штифта часть, внедренную в кость до дальнего метафиза.
Диаметр проводника перед операцией находят методом замера среднего сечения интрамедуллярного канала на рентгеновских снимках в прямой и боковой проекциях, либо при помощи установки, генерирующей магнитное поле. Его мониторит датчик, расположенный внутри костномозгового канала на уровне дальних отверстий для блокировки, что помогает правильной фиксации сломанной кости.
Этапы и техника остеосинтеза бедра штифтом
 При невозможности проведения операции непосредственно после повреждения, ее делают в течение первых семи дней после травмирования. Если же самочувствие пациента не позволяет, остеосинтез откладывается до приведения состояния в норму.
При невозможности проведения операции непосредственно после повреждения, ее делают в течение первых семи дней после травмирования. Если же самочувствие пациента не позволяет, остеосинтез откладывается до приведения состояния в норму.
Установка штифта в бедренную кость проходит по следующей схеме:
- Делают надрез кожи длиной примерно 4 см, на четыре пальца выше ближнего конца большего вертела.
- Вставляют направляющий стержень до костномозгового канала на расстояние 15 см.
- Открывают бедренную кость.
- Штифт в бедренную кость осторожно вставляют как можно глубже.
- Вводят скользящий бедренный винт, а также закручивающийся элемент в шейку бедренной кости. После установки антиротационного винта направляющий стержень удаляется.
- Создают сжатие в области надлома, а затем дистальный запор. Инструмент для него выбирают в зависимости от типа перелома.
Существуют специализированные сплавы на основе титана, которые можно не вынимать после сращения кости. Но травматологи советуют удаление металлического штифта из бедра, чтобы не провоцировать нагноение и остеопороз.
Медики считают, что совершать удаление фиксирующих элементов лучше в период между восьмью и десятью месяцами после вмешательства. Этого периода хватает для нормального сращения костных отломков и разрабатывания сочленений.
Пациенты иногда боятся вторичной операции и пропускают сроки, что недопустимо. По прошествии года надкостница начинает покрывать металл, и легким удаление уже не получится. Вторичное вмешательство проще основного – имплантат быстро вынимают через маленький надрез.
Если при переломе были разорваны связки, их восстанавливают с помощью трансплантатов. Для их установки используют различные крепежи: винты, штифты, пуговки. Но это не значит, что ставят штифт на ногу вместо связки – он необходим именно для закрепления искусственной части волокон.
Послеоперационная реабилитация
Продолжительная неподвижность становится причиной атрофии бедренных и тазовых мускулов, нарушения кровотока ноги и вероятных осложнений: застойных явлений, тромбоза, лимфостаза.
 Чтобы этого избежать, реабилитационные мероприятия начинаются через пару дней после вмешательства. В больнице прооперированному назначают средства против боли, воспалений и отеков, витаминно-минеральные комплексы с содержанием кальция и фосфора для ускорения кровотока и снижения густоты крови. После исчезновения болевого синдрома предписывают «волевой» тренинг – сокращение мускулов обездвиженной ноги в принудительном порядке, щадящую лечебную физкультуру для рабочих сочленений.
Чтобы этого избежать, реабилитационные мероприятия начинаются через пару дней после вмешательства. В больнице прооперированному назначают средства против боли, воспалений и отеков, витаминно-минеральные комплексы с содержанием кальция и фосфора для ускорения кровотока и снижения густоты крови. После исчезновения болевого синдрома предписывают «волевой» тренинг – сокращение мускулов обездвиженной ноги в принудительном порядке, щадящую лечебную физкультуру для рабочих сочленений.
Амбулаторный восстановительный этап может длиться до года. Программа определяется индивидуально для каждого больного. Она направлена:
- улучшить кровоток ноги;
- избежать атрофии мускулов и появления контрактур;
- возобновить функции движения.
В комплекс входит физиотерапия, массаж, оздоровительная гимнастика.
Диета восстановительного периода заключается в доминировании продуктов с кальцием, магнием, фосфором, и натуральной еды – орехов, овощей, круп и фруктов.
Применяются фармпрепараты против отеков, воспаления, для ускорения регенерации и обезболивающие при необходимости.
Прогноз для реабилитации травмированного человека при штифте в бедре во многих случаях благоприятный, особенно если пациент молод.
Перелом кости бедра – тяжелое повреждение, нуждающееся в квалифицированной терапии в стационарной травматологии. Остеосинтез позволяет достигнуть сращения кости и быстрой реабилитации пострадавшего.
Источник
Под остеосинтезом подразумевается хирургическое вмешательство, в ходе которого выполняется абсолютно точная репозиция фрагментов бедренной кости с жесткой фиксацией. Сопоставленная зона перелома скрепляется специальными конструкциями. В роли фиксаторов выступают металлические стержневые и резьбовые системы, в том числе устройства с диафизарными пластинами. Их предназначение – плотно удерживать воссозданное положение кости в правильном положении, сохранять неподвижность скрепленных костных отломков до окончательного сращения поврежденной шейки бедра.
Наглядное изображение процедуры.
Сегодня при переломах шейки бедра к остеосинтезу обращаются редко, тем более при наличии травмы у пожилого человека. Методика больше подходит молодым и активным людям, у которых костная ткань хорошо снабжается кровью и располагает высокими способностями к восстановлению природной целостности. Для категории лиц пожилого возраста данная тактика может быть рассмотрена как альтернатива наиболее походящему вмешательству – эндопротезированию сустава. Остеосинтез сопряжен внушительными рисками развития осложнений (10%-60%).
В случае с пациентами старше 60 лет такая операция не дает гарантий, что не нарушится стабильность фиксации и перелом срастется даже при ее сохранности.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
В чем преимущества остеосинтеза?
Оперативное вмешательство имеет мало преимуществ, об этом свидетельствуют клинические наблюдения за прооперированными больными. Одно из немногих достоинств – возможность сохранения тазобедренного сустава без утраты его анатомических компонентов. При успешном лечении естественное сочленение сможет продолжить функционировать. Однако, как показывает опыт, функции сустава конечности не всегда восстанавливаются в полном объеме. Двигательно-опорный потенциал обычно в той или иной мере снижен.
Остеосинтез ТБС на рентгене
В некоторых источниках говорится, что этот метод предусматривает раннюю нагрузку на конечность всем телом уже в первые дни после хирургии, что благоприятствует сращению. Конечно, такой факт неосведомленные люди примут за преимущество. Но авторы упускают очень важный момент: этот подход сопряжен наивысшими рисками нарушения контакта фиксатор-кость из-за динамической нагрузки при передвижении или случайно допущенной перегрузки проблемной ноги. Для удачного сращения костных структур нога требует оберегающего режима, допускается ходьба только на костылях без полноценной нагрузки на ТБС на весь период консолидации перелома. На это требуется минимум 6 месяцев.
К неоспоримым же плюсам можно отнести широкую распространенность метода в России и сравнительно невысокую цену на оказываемую медицинскую помощь. В Москве в зависимости от тяжести травмы и применяемых моделей фиксаторов лечение ПШБ остеосинтезом обойдется в 25-85 тыс. рублей, вместе с реабилитацией – до 2500 долларов. В рамках ВМП, ОМС в пределах РФ у россиян есть возможность пройти процедуру бесплатно или оплатить только стоимость расходных материалов. За рубежом (в Израиле, Германии) остеосинтез выполняется за 5-15 тыс. евро.
Оперироваться целесообразно в течение первых 24-48 часов после случившейся травмы. Позже эффективность метода снижается, а вероятность последствий существенно возрастает.
Показания и противопоказания
В структуре травм проксимальной зоны бедренной кости по типу перелома целых 55% составляют поражения шейки, и происходят они преимущественно на фоне возрастного остеопороза. Для сравнения, примерно в 40% случаев страдает целостность вертельной части и всего в 5% – подвертельная область. ПШБ является внутрисуставным, а потому требует безотлагательного раннего лечения. Он в 99,99% не может зажить самостоятельно, без высокоточной репозиции, что почти всегда служит поводом для оперативного вмешательства. Абсолютными показаниями к операционной репозиции являются:
- выявленные смещения костных отломков бедра, даже незначительные;
- наличие оскольчатого вида перелома (определяется более 2 осколков);
- разлом по вертикальной линии;
- комбинированная форма травмы, например, в сочетании с вывихом;
- неправильное срастание кости, развившийся псевдоартроз после неудачной консервативной или хирургической терапии.
Двухсторонний остеосинтез.
Как и любая ортопедическая операция, остеосинтезирование имеет противопоказания. Это – сложное и травматичное вмешательство, чаще со вскрытием сустава и объемными кровопотерями. Оно противопоказано при таких состояниях, как:
- тяжелое общее самочувствие больного;
- коматозное состояние, шок;
- сахарный диабет тяжелой стадии;
- активная форма туберкулеза;
- острые инфекционные патологии;
- инфекции, нагноения, воспаления кожи, мягких и костных тканей в зоне поражения;
- тяжелые болезни органов дыхания, сердца;
- выраженный тромбофлебит нижних конечностей;
- непереносимость общего наркоза;
- серьезные расстройства психики;
- сильно нарушена функция кроветворной системы, коагулопатия;
- возраст пациента >70 лет (нужно эндопротезирование);
- субкапитальный перелом, то есть поражение локализуется рядом с головкой (аналогично, требуется установка эндопротеза).
Остеосинтез при переломе шейки
При ПШБ в основном проводится внутренний (погружной) остеосинтез. То есть, специальная фиксирующая конструкция соединяется непосредственно с костными структурами после оперативного обнажения места перелома. В ортопедии применяют два вида внутреннего соединения репонированных отломков:
- интрамедуллярный (внутрикостный);
- экстрамедуллярный (накостный).
Виды переломов.
Выбор способа крепежа зависит от характера и сложности повреждения. Иногда в ходе одного оперативного сеанса производят комбинированный остеосинтез. Независимо от применяемой тактики, первостепенная задача каждой из них – обеспечить прочный, тесный и обездвиженный контакт раневых поверхностей, состыкованных в анатомически правильном положении.
Внутренние конструкции изготавливают из специальных коррозионно-стойких, биосовместимых с организмом сплавов металла на основе стали или титана. При производстве соответствующих приспособлений учитывается их сопоставимость с архитектоникой костей тазобедренного сочленения.
Интрамедуллярный метод
При интрамедуллярной технике дистальный и проксимальный отломки соединяются специальными стержнями или штифтами, проведенными через костномозговой канал каждого из них. Сегодня преимущество на стороне эндосистем блокирующего типа. На их противоположных концах имеются уже готовые отверстия для винтов или своеобразные загибы, повышающие степень стабилизации системы. Интрамедуллярными устройствами, которые бывают ригидными или полуэластичными, возможно зафиксировать даже множественные осколки.
Интрамедуллярный.
Введение стержня/штифта в диафиз может быть совершено как после предварительной подготовки канала путем его рассверливания, так и без перфорации. Все внутрикостные конструкции подлежат удалению, что означает проведение еще одного вмешательства после полного костного сращения. Повторная процедура по извлечению фиксаторов в большинстве случаев не сопряжена интра- и послеоперационными трудностями.
Экстрамедуллярный способ
Экстрамедуллярная технология – это наложение пластин с шурупами, серкляжных швов из проволочного материала или колец на кость. Фиксирующий элемент будет располагаться вне костномозгового канала. Модели современных конструкций представлены разнообразным ассортиментом (Г-образные пластинки, пластины с трехлопастным гвоздем и др.). Накостного вида имплантаты, если речь не идет о проволочных швах и установке колец, по большей мере не требуют применения дополнительной внешней фиксации (гипсования) конечности.
Экстрамедуллярный.
Чтобы осуществить экстрамедуллярной пластинкой «связку», сначала обнажается пораженный сегмент. Затем фрагменты шейки выставляют в правильном положении, следя за точным соответствием примыкающих друг к другу концов. После примеряется пластинка, а дальше она укладывается сверху на кость и прижимается костодержателем. Через ее отверстия поочередно в кортикальный слой каждого фрагмента вкручивают винты. Ввинчивание резьбовой детали в конечную точку производится только после проведенной костной компрессии посредством специального приспособления.
Предоперационная подготовка и наркоз
Подготовительный этап перед процедурой включает ряд лабораторно-аппаратных исследований и врачебных консультаций, которые позволят специалисту:
- избрать оптимальную тактику оперирования, определить вид и дозу наркоза;
- диагностировать сопутствующие патологии и параллельно принять все необходимые меры профилактики (при наличии абсолютных противопоказаний больному подбирают другое лечебное пособие);
- заранее продумать стратегию реабилитационного лечения с учетом характера повреждения и выбранной операции, статуса здоровья человека и возрастных особенностей;
- узнать, готов ли пациент психологически к прохождению сложной процедуры и не менее простого послеоперационного восстановления.
Период подготовки при данной патологии должен проходить по ускоренной программе. Прооперировать больного необходимо как можно быстрее, пока травма еще «свежая». Предоперационное обследование:
- рентген зоны поражения в нескольких проекциях (КТ, МРТ требуется в исключительных случаях);
- биохимический анализ крови (в т. ч. на группу и резус-фактор, уровень сахара);
- гемостазиограмма (проверяется свертываемость крови);
- общий клинический анализ мочи, кала;
- пробы на анестезиологические препараты;
- электрокардиография;
- флюорография (если в течение текущего года не делалась);
- цифровая денситометрия (процедура на определение степени остеопороза)
- осмотр у некоторых врачей узкой специализации (терапевта, кардиолога, анестезиолога и пр.).
Перед оперативным сеансом тщательно проводят очищение кишечника, вкалывают антибиотик и везут в операционную. На операционном столе пациента вводят в наркоз. Процедура преимущественно проходит под общей анестезией эндотрахеального вида с применением миорелаксантов и искусственной вентиляции легких. Вполне допустимо использование эпидуральной анестезии, но к ней прибегают редко. Провести катетеризацию эпидурального пространства у пожилых людей, у которых в силу возраста позвоночник изрядно дегенерирован, очень проблематично и небезопасно.
Интраоперационный процесс
Рассмотрим вкратце особенности открытой операции. Весь хирургический сеанс проходит под операционным рентген-контролем в аксиальной и переднезадней проекции.
- На конечность накладывается жгут, чтобы избежать обильной кровопотери. Производится широкая обработка кожи раствором антисептика.
- В проекции травмированного участка выполняется линейный разрез мягкотканых структур скальпелем. Послойно рассекаются кожные покровы и попадающие в поле операционного доступа сухожильно-мышечные ткани. Длина разреза равна примерно 10-15 см.
- Рассеченные мягкие ткани расслаивают и раздвигают, место перелома обнажается. Отломки освобождают и плотно сопоставляют друг с другом в идеально выровненной позиции.
- Следующий этап – корректная установка выбранного фиксатора по запланированной технике внедрения.
- На последней стадии сеанса прооперированное поле тщательно дезинфицируется, рана дренируется и послойно ушивается.
- Если реализованная тактика металлоостеосинтеза предусматривает гипсовую иммобилизацию, на ногу накладывают гипс.
Обязательно сразу после хирургии назначается интенсивный курс антибиотикотерапии, поскольку биологические структуры подвергались масштабной и глубокой инвазии. Также врач назначает лекарственные препараты против боли и для улучшения венозно-сосудистой системы. Активизировать пациента необходимо на самых ранних послеоперационных сроках во избежание развития серьезных застойных и атрофических явлений в организме. Операционные швы снимаются приблизительно спустя 12 суток.
Видео процедуры
Осложнения и реабилитация
Известно, что первый остеосинтез в России был выполнен еще в 1805 году хирургом-ортопедом Е.О. Мухиным. Этот год положил начало для более глубоко изучения метода, совершенствования техники операции, открытия новых изобретений для фиксации, модернизации старых ортопедических конструкций. Многолетние труды не одного поколения специалистов, в том числе настоящего времени, посвящены вопросу повышения эффективности операции и снижения высокого количества неблагополучных исходов.
Однако, к глубокому сожалению, слишком высокий процент неудовлетворительных результатов так до сих пор остается актуальной и серьезной проблемой, как и 200 с лишним лет назад. Наиболее частыми осложнениями остеосинтеза, проведенного на шеечной части бедренной кости, являются:
- несращение костных фрагментов;
- асептический некроз тазобедренной головки;
- инфицирование, абсцесс раневой области;
- нестабильность фиксации, разобщение отломков;
- формирование ложного сустава;
- внутреннее кровоизлияние;
- остеомиелит бедренной кости;
- застойная пневмония, эмболия;
- тромбоз глубоких вен конечности;
- артрит, артроз тазобедренного сустава.
Предельно значимо, чтобы риски опасных для жизни и трудоспособности последствий минимизировать, четко придерживаться плана реабилитации. Программу восстановления назначает хирург и врач по физической реабилитации. Специалисты своим подопечным прописывают:
- лечебную физкультуру, состоящую из пассивных и активных упражнений, занятий на тренажерах для повышения тонуса мышц конечности и всех отделов опорно-двигательного аппарата;
- ортопедический режим (щадящая нагрузка на больную ногу, ограничение определенных видов движений, передвижение на костылях, др.);
- дыхательную гимнастику для нормализации и поддержки легких;
- физиотерапию (электрофорез, ультразвук, магнитотерапию и пр.);
- лечебные ванны на основе рапы, сероводорода, хвои и др.;
- обертывания парафином;
- массаж для улучшения местного кровотока и оттока лимфы, против отеков, пролежней и легочного застоя;
- плавание в бассейне, аквагимнастику и т. д.
На полное восстановление уходит ориентировочно 12 месяцев. Именно к этому времени можно считать процессы регенерации и репарации костной ткани окончательно завершенными.
Источник
