Температура компрессионный перелом позвоночника

Довольно часто при выполнении магнитно-резонансной томографии у пациента выявляется такое заболевание, как цервикальная миелопатия. Многие больные не знают, чем является это заболевание и возможно ли научиться с ним жить.

Общие понятия
Цервикальная миелопатия — заболевание спинного мозга, появившееся в связи с воздействием различных факторов. Основными считаются травмы, воспаления, сдавливания и множественные проблемы, которые связаны с кровообращением спинного мозга.
Когда миелопатия спинного мозга вызвана заболеванием, ее именуют с соответствующей приставкой (диабетическая, ишемическая и т.д.). Некоторые врачи цервикальную миелопатию называют спинальной.
Согласно международной классификации болезней 10 пересмотра, составляющими миелопатии могут быть:
- эмболический острый спинальный инфаркт;
- неэмболический спинальный инфаркт;
- непиогенный флебит и тромбофлебит спинного мозга;
- спинномозговой отек;
- подострая некротическая миелопатия;
- невыявленная спинномозговая компресссия.

Вертеброгенная миелопатия и спинномозговой инфаркт
Вертеброгенная миелопатия включает в себя спинномозговые недуги. К повреждениям спинного мозга с дальнейшим развитием миелопатии относятся:
- при появлении осколков кости, гематом или воспалительных процессов мозгового канала может происходить спинномозговое сдавливание;
- при сосудистом повреждении спинного отдела возможно появление и развитие ишемии;
- травмирование провоцирует спинномозговое повреждение.
При приобретении хронического типа вертеброгенной миелопатии симптомы могут развиваться очень медленно, приобретая острую форму и отступая. При возникновении хоть одного симптома требуется незамедлительная терапия. Однако при декомпресссии (резком снятии симптома спинномозгового сжатия) все симптомы способны выявиться и развиться с молниеносной скоростью.
Спинномозговой инфаркт не локализуется в определенном участке, он может случиться в любом спинномозговом отделе. Зависит это от причины его появления и развития. При этом недуге конечности ослабевают и частично теряют чувствительность, не покидает ощущение скованности в мышцах, телодвижение и речь становятся затруднительными. Небезызвестно, что фактором возникновения спинномозгового инфаркта является наличие тромбоза сосудов, по которым поступает кровь к спинному мозгу. Для исключения возникновения другой миелопатии или подтверждения ее наличия используют магнитно-резонансную томографию.

Сосудистые нарушения
Сосудистой миелопатией называют недуг, спровоцированный остеохондрозом, травмированием, ухудшениями сосудистой системы. Способствует сосудистая миелопатия понижению чувствительности рук и ног, также может произойти паралич.
Сосудистая миелопатия ног включает в себя их мышечную утомляемость и слабость. Происходит это по причине отсутствия или недостатка нейротрофических действий клеток головного мозга. Служат этому нарушения кровообращения в ЦНС и ПНС, а также возрастные изменения и остеохондроз. Сопутствующим диагнозом может быть вертеброгенная люмбоишиалгия (проявляется поясничной болью с распространением болевых ощущений в ноге или обеих ногах).
Шейная радикулопатия позвоночника
Радикулопатия шейного спинномозгового отдела воздействует на функции спинного мозга. Чувство мышечной скованности конечностей пожилых людей является симптомом этого недуга. Это заболевание провоцирует вывод воды из дисков, вследствие чего они меняют форму и сморщиваются. Начало этого заболевания происходит в той полужидкой части позвоночника, где находятся соединительные волокна. Иногда происходят разрушительные действия, причиной которых может послужить разделение на волокна кости, вследствие чего происходит образование щелей.

Шейная цервикальная вертеброгенная миелопатия имеет сложнейшую симптоматику. Она может стать причиной наиопаснейших последствий, ведущих к инвалидности.
Хроническое спинномозговое сдавливание тоже очень опасно. Симптомы слабости мышц распространяются на все конечности, а в дальнейшем сдавливание может привести к сниженной чувствительности, непроизвольному сокращению мышц и мышечной атрофии.
Компрессия нервных структур
Грудная миелопатия является очень редким случаем, т.к. в основном ее причиной становится грыжа межпозвонкового диска в грудном спинномозговом отделе. На все межпозвонковые грыжи данного вида заболевания приходится только 1%.
Но из-за этой структуры терапия тоже сложная, при грудной миелопатии требуется операциионная процедура. Часто при диагностировании случается, что за опухоли или воспаления принимают миелопатию грудного отдела позвоночника, что является грубейшей врачебной ошибкой.
Торакальная миелопатия возникает из-за грыжи. Причиной служит уменьшение диаметра канала позвоночника.

Поясничная миелопатия локализуется в области поясницы спинномозгового отдела.
Признаки:
- При сдавливании спинного мозга в области корешка поясницы, бедрах и голени возникают болезненные ощущения, парезы стоп, чувство слабости в нижних конечностях, чувствительность стопы и голени поддается серьезной деградации.
- При возникновении сдавливания (компресссии) на уровне 2 поясничного позвонка развивается синдром конуса, приводящий к ректальным и мочевыделительным нарушениям. Пропадает частично или полностью анальный рефлекс, стремительно возникают пролежни.
- При сдавливании 2 поясничного корешка и дисков происходят сильнейшие боли в нижней части тела, которые отдают в конечности. Может случиться паралич.
При прогрессировании ишемического недуга спинного мозга происходит дегенеративная миелопатия, вызываемая гиповитаминозом или авитаминозом таких витаминов, как В12 и Е. Для регресса данной миелопатии или остановки прогресса лечащим врачом назначается курс лечения поливитаминами.

Компрессионная миелопатия возникает ввиду множества заболеваний, но чаще всего причинами становятся: уменьшение диаметра позвоночного канала, спинномозговая опухоль, гнойники, кровоизлияния, внутренние кровотечения, вдавливание межпозвонкового диска в позвонковый канал, серьезные травмы и переломы.
Послужить этому недугу могут и возрастные изменения, и врожденные воспаления позвоночника, и пункция спинного мозга, всяческие кровотечения, опухоли, вдавливания дисков и многое другое.
Спондилогенная возникает по причине постоянного травмирования спинного мозга и его корешков. Провоцирует она неверное положение головы, происходит возрастное изменение походки, а больные детским церебральным параличом испытывают значительное усугубление состояния здоровья. Дисциркуляторная миелопатия выражается ослаблением мышц рук и ног, иногда возникает непроизвольное сокращение мышц, всегда снижается чувствительность.
Часто, ввиду схожести симптомов, врачи сбиваются при постановке верного диагноза, путая дисциркуляторную миелопатию с менингомиелитом, боковым амиотрофическим склерозом, фуникулерным миелозом.

Чувство онемения ног люди часто выдают за обычное «отсидевшее» ощущение, не покидающее на протяжении длительного периода времени. При этом может возникать гипестезия, при которой требуется серьезное лечение. Пациент, болеющий парестезией, испытывает чувство «затекания» только в области стопы. Дискогенную миелопатию принято называть позвоночной. Это самостоятельное заболевание, возникающее из-за осложнений грыж дисков ввиду довольно длительной дегенерации. Дисковые грыжи твердой формы являются продуктом разрастающихся костных частей позвонков, сжимают спинные артерии и мозг.
Другие виды патологии
Очаговая возникает вследствие облучения и проникновения радиации в организм. Ее признаки зависят только от пораженных мест. Посттравматическая возникает по причине спинномозговых травм и имеет следующие симптомы, сопровождающие пациента на протяжении всей жизни:
- снижение чувствительности;
- возникновение паралича;
- тазовые дисфункции или нарушения.
Причинами хронической миелопатии значатся комбинированные спинномозговые дегенерации, сирингомиелия, рассеянный склероз, сифилис, фокальная инфекция, поражающая полностью спинной мозг. Все виды миелопатических недугов имеют хронический характер только тогда, когда они не прогрессируют, в иных случаях их называют прогрессирующими миелопатиями.
Прогрессирующая может поспособствовать поражению поперечного среза спинного мозга, став следствием парализации подверженной стороны тела или ослаблением этой части мышц. В течение нескольких недель снижается чувствительность тела. Время прогресса недуга может варьироваться от пары недель до нескольких лет.
Симптомы заболевания, диагностика и лечение
Высокая температура тела, чувство озноба и общего недомогания — все это симптомы, которые могут появляться постепенно, первоначально могут возникнуть незначительные болезненные ощущения в корешках. Локализация этих симптомов зависит от местонахождения точки развития воспаления. Затем стремительно прогрессируют заболевания опорно-двигательной системы. Для диагностики делают МРТ спинного и головного мозга, компьютерную томографию, электромиографию и все анализы крови.
Лечение зависит от повлиявших на состояние здоровья причин, посттравматическое проводится снятием боли и коррекцией позвоночника. Затем пациенты проходят полный реабилитационный курс, включающий в себя проведение сеансов массажа, занятия ЛФК и физиотерапевтические процедуры. При расколе или раздробленности позвонков делают операциию. Своевременное лечение способствует устранению миелопатии.
Шейная цервикальная миелопатия лечится при помощи шейного воротника, вытяжения позвоночника, упражнений для укрепления мышц спины и шеи, применения нестероидной группы препаратов. Данное заболевание во всех случаях нуждается в хирургическом вмешательстве.
Причины, симптомы и действенное лечение остеопороза у женщин
Содержание статьи:
- Причины развития остеопороза у женщин
- Симптомы и признаки
- Диагностика
- Лечение
- Профилактика
- Заключение
Остеопороз – процесс снижения плотности и разрушения костной ткани, часто сопровождаемый переломами. По данным ВОЗ с наступлением менопаузы остеопороз у женщин встречается у каждой второй дамы. Сегодня это заболевание носит характер эпидемии: оно в несколько раз чаще, чем болезни сердечно-сосудистой системы и онкология, приводит к инвалидности, а иногда и к смерти больных. Однако несмотря на такую статистику, выявляемость и своевременное лечение данного заболевания у женщин остается на низком уровне.
Причины развития остеопороза у женщин
В подавляющем большинстве случаев остеопороз развивается у женщин в старшем возрасте в период менопаузы (примерно после 45 лет). Развитие недуга обусловлено снижением уровня эстрогенов – половых гормонов. Именно эстрогены отвечают за костный обмен в женском организме, при их достаточной выработке процессы формирования (синтеза) и разрушения (резорбции) костной ткани находятся в равновесии. Когда уровень эстрогена падает – процесс разрушения начинает преобладать.
Приблизительно через десять лет после наступления менопаузы масса костной ткани снижается на 30%, причем первыми начинают разрушаться кости трабекулярного строения (скуловые, позвонки, тазовые и некоторые другие кости). Это главная причина резкого увеличения случаев переломов позвоночника у женщин старшего возраста.
Болезнь может развиваться и при искусственной менопаузе, например, после удаления яичников или вследствие приема лекарств, действие которых снижает выработку эстрогена. При падении уровня этого гормона в кишечнике нарушается всасывание и усвоение кальция – основного строительного материала для костей.
Также риск развития остеопороза повышают следующие факторы:
Симптомы и признаки заболевания
Многие годы патология может протекать бессимптомно, а ее выявление возможно только при специальном обследовании – рентгеновской или ультразвуковой денситометрии (проверки плотности костей).
Только когда масса костной ткани достигает критически низкого уровня, у женщины могут появиться жалобы на боли в спине, дискомфорт в области позвоночника во время сна, общее снижение двигательной активности и невозможность долго находиться в одной позе. При обследовании нередко выявляется снижение роста – более чем на один сантиметр по сравнению с ростом женщины в сорокалетнем возрасте.
При дальнейшем прогрессировании остеопороза развиваются его типичные осложнения – переломы. Наиболее уязвимые места: позвоночник, лучевая кость в области запястья, шейка бедренной кости, ключица, кости таза, плечевая кость, крестец, грудина и ребра.
Переломы срастаются медленно. После перелома шейки бедра даже спустя год 8 из 10 больных нуждаются в постороннем уходе и с трудом передвигаются самостоятельно. А каждая третья женщина так и не начинает ходить и навсегда остается прикованной к постели или инвалидному креслу.
У некоторых людей спустя годы от начала заболевания развивается искривление позвоночника – горб.
О начале развития остеопороза можно предполагать и по симптомам недостатка кальция в организме: сухость кожи и волос, ломкость ногтей, мышечные судороги и др.
Диагностика
Выявить признаки остеопороза на самой ранней его стадии сегодня вполне возможно, достаточно периодически при помощи денситометрии определять плотность костной ткани. В случае выявления первых проблем – немедленно начинать лечение.
Лечение
В лечении остеопороза и профилактике его последствий выделяют два направления: коррекцию образа жизни и медикаментозную терапию.
Коррекция образа жизни

Медикаментозная терапия
- Для устранения основной причины болезни – эстрогенной недостаточности – специалисты часто назначают заместительную гормональную терапию препаратами женских половых гормонов. Это позволяет остановить процесс разрушения костей.
- Восстановлению (регенерации) костных структур способствуют препараты так называемой «первой линии» – бисфосфонаты (Алендронат, Осталон и другие). Как правило, их применяют в сочетании с добавками кальция. Также используют препараты-восстановители костной ткани, например, Бивалос.
- Дополнительно проводится лечение, направленное на устранение симптомов болезни, а также общеукрепляющая терапия (витамины). При необходимости применяют заместительную гормонотерапию препаратами щитовидной, паращитовидной и других эндокринных желез.
- При заболеваниях кишечника требуется восстановление нормальной способности к всасыванию и усвоению кальция.
Народные средства
Нетрадиционная медицина всегда готова прийти на помощь пациенту. При лечении остеопороза одними только народными средствами не обойтись, но они способны усилить действие медикаментов, снизить их побочные эффекты и ускорить срастание переломов. Что можно сделать в домашних условиях:
- Компрессы из ромашки обладают обезболивающим и заживляющим действием, поэтому хороши при болях в костях. Для приготовления настоя потребуется 100–200 граммов сухой травы ромашки и 0,5 литра водки. Ромашку заливают водкой и настаивают 3 дня в темном месте. Настой используют для согревающих компрессов на больную область. Менее чем через две недели применения можно ожидать улучшения.
- Водочные настои растений эффективны и при приеме внутрь. При остеопорозе применяют настой листьев грецкого ореха. Для его приготовления 200 г листьев заливают 0,5 л водки и настаивают 3 дня. Принимают по столовой ложке один-три раза в день.
- Есть положительные отзывы и об эффективности смеси спиртовых настоек. По 300 мл настойки травы горца птичьего и пикульника обыкновенного смешивают с 400 мл настойки полевого хвоща. Пьют по столовой ложке один-три раза в день за несколько минут до еды. Эту смесь принимают две-три недели, затем делают перерыв и в случае необходимости повторяют курс.
Профилактика
Профилактика заболевания заключается в ряде простых мероприятий. Их регулярное выполнение минимизирует потери кальция в организме и предотвращает чрезмерное разрушение костной ткани.
Заключение
В лечении остеопороза необходимо придерживаться регулярности: если не забывать принимать лекарства, регулярно делать зарядку, а также соблюдать меры безопасности и скорректировать образ жизни – позитивные изменения не заставят себя ждать. И, несмотря на то, что данное заболевание не излечивается полностью – предотвратить инвалидность и утрату достойного качества жизни по силам каждому.
Источник
Дата публикации 12 июля 2020Обновлено 12 июля 2020
Определение болезни. Причины заболевания
Компрессионный перелом позвоночника — это повреждение тела одного или нескольких позвонков, которое сопровождается их сдавливанием и снижением высоты. Проявляется болью в спине и деформацией оси позвоночника. Во время движения и в сидячем положении боль может усиливаться. В случае осложнения (воздействия костных отломков на нервные структуры) она будет иррадиировать в конечности (например в кончики пальцев).
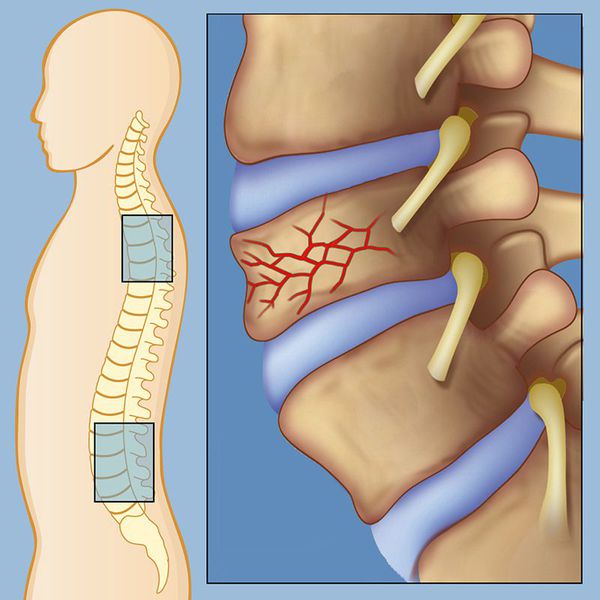
Наиболее часто компрессионный перелом возникает в шейном отделе позвоночника при нырянии или ударе тяжёлым предметом по голове. Переломы в грудном и поясничном отделах происходят в результате падения с высоты, автоаварии, спортивных травм и побоев.
Иногда компрессионный перелом возникает и без травмы. Например, чтобы спровоцировать перелом при остеопорозе позвоночника, достаточно неаккуратно присесть, резко наклониться, поднять сумку или чихнуть. Такая хрупкость позвонков вызвана снижением их костной плотности в связи с нарушением метаболизма костной ткани. Позвонки уже не способны выдерживать нормальное давление и склонны к переломам. Аналогичная ситуация может возникнуть при первичной опухоли позвоночника или его поражении метастазами опухоли из другого органа.
Гемангиома позвонков также способствует развитию компрессионного перелома. Достигая определённых размеров в теле позвонка, сосудистая опухоль ослабляет его, тем самым приводя к компрессионному перелому.
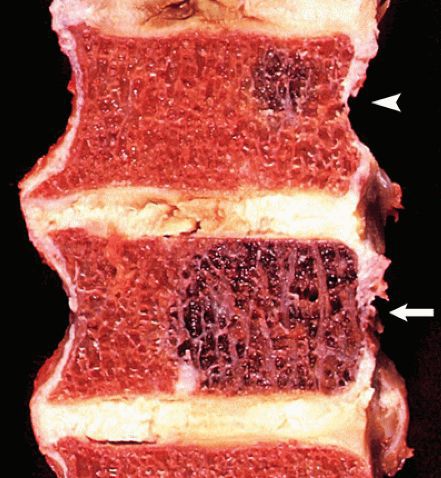
В целом, переломы позвоночника являются очень распространённым видом травмы. В мирное время они составляют от 5 % до 20 % всех травм скелета. Частота встречаемости зависит от развитости региона и урбанизации. Например, в регионах с развитой промышленностью частота травмы позвоночника достигает 4 %, в регионах, связанных с лесозаготовкой, — 8 %, на лыжных курортах — 9 % [6][7][8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы компрессионного перелома позвоночника
К общим симптомам компрессионного перелома относятся: головная боль, тошнота, рвота, слабость в конечностях, удушье, боль в позвоночнике. Характер жалоб зависит от уровня повреждения позвоночника и от того, пострадал ли спинной мозг.
Для повреждений грудного и поясничного отделов позвоночника свойственна выраженная боль в животе. У многих пациентов после травмы внезапно наступает кратковременная остановка дыхания. Она возникает рефлекторно в ответ на боль, ушиб грудной клетки или позвоночника.
После травмы позвонков грудного и пояснично-крестцового отделов у пострадавшего отмечаются боли в зоне повреждения, которые усиливаются во время движения, переворота на живот и подъёма прямых ног вверх. Также при компрессионном переломе позвонков возникает болезненность при ротационных движениях туловища, например, когда человек тянется за ремнём безопасности в автомобиле, наклоняется завязывать шнурки, присаживается на стул или поднимает на вытянутые руки ребёнка [1][4].

Если в отломки позвонка выступают в позвоночный канал и сдавливают корешки спинного мозга, боль может иррадиировать. При переломе позвонка в шейном отеле она распространяется от затылка до лопаток, отдавая в плечо, предплечье и пальцы рук. При переломе позвонка в грудном отделе возникает опоясывающая боль по типу межрёберной невралгии. Она носит стреляющий характер, распространяется по ходу межрёберного промежутка, иногда иррадиирует в грудную клетку. При переломе позвонка пояснично-крестцового отдела боль отдаёт в бедро, голень и стопу.
Сдавление корешков при компрессионном переломе также может сопровождаться не только их раздражением, но и отмиранием. Тогда больной испытывает чувство онемения в зоне иннервации погибшего нерва, мышечные силы снижаются вплоть до пареза или паралича поражённых мышц.
При тяжёлых компрессионных переломах может повредиться сам спинной мозг. Такая травма сопровождается развитием наиболее тяжёлого неврологического дефицита: нарушается чувствительность в конечностях и туловище ниже уровня перелома. В таком случае может парализовать ноги, из-за чего пострадавший не сможет самостоятельно передвигаться.
Некоторые переломы позвоночника могут протекать бессимптомно в связи с отсутствием сдавления спинного мозга или наличием большого резервного пространства в позвоночном канале (как это бывает при остеопорозе или гемангиоме позвонка). Выявляются такие повреждения обычно случайно при рентгенографии или МРТ, или если больной начинает ощущать скованность или дискомфорт в спине [2][3][9].
Патогенез компрессионного перелома позвоночника
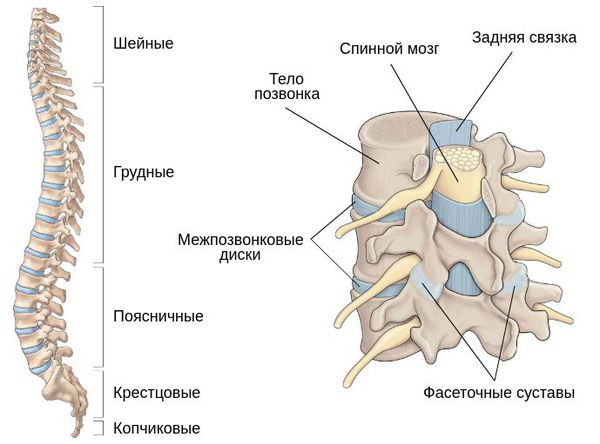
Позвоночник является главной опорной структурой нашего тела. Он состоит из 32 позвонков: 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 3 копчиковых. Все они между собой соединяются межпозвонковым диском и двумя фасеточными суставами. Связочный аппарат позвоночника представлен четырьмя связками — межостистой, жёлтой, передней и задней. Такое строение позвоночно-двигательных сегментов позволяет человеку удерживать своё тело в вертикальном положении, при этом сохранять достаточную эластичность. Физиологические изгибы придают позвоночнику упругость и помогают смягчать нагрузку на позвоночный столб.
Компрессионный перелом возникает при сгибательных движениях в туловище, например в результате удара спиной. Наступает сильный рефлекторный спазм мышц сгибателей туловища и брюшного пресса, происходит резкий наклон туловища вперёд. Формируется сильное давления на передние отделы позвонков, которое приводит к компрессии (сдавлению) и клиновидной деформации позвонка. Сам позвоночник при этом зачастую остаётся механически стабильным, т. е. без патологической подвижности и смещений, а неврологический дефицит в виде паралича, пареза и онемения в конечностях развивается редко.
В механизме повреждения спинного мозга можно выделить два фактора:
- удар отломками разрушенного позвонка и межпозвонковым диском по спинному мозгу;
- сдавление спинного мозга и его сосудов смещёнными позвонками, фрагментами костных отломков и/или дисков [14][16].
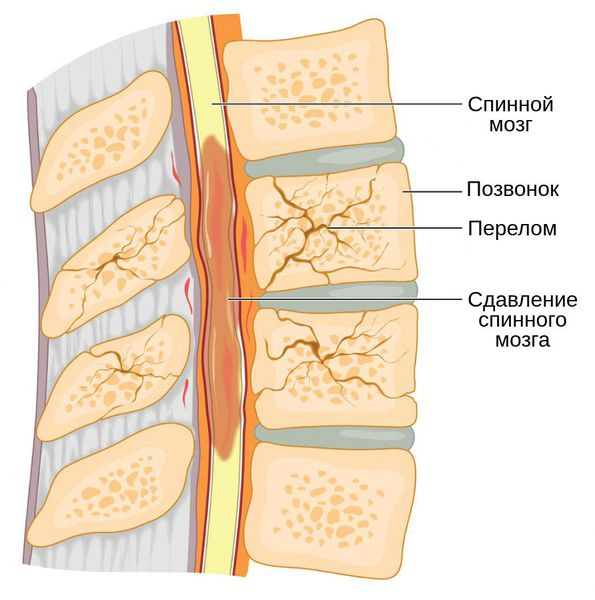
Механизм гибели спинного мозга включает факторы его первичного и вторичного повреждения. Первичное повреждение, как было описано выше, возникает при приложении травмирующей силы непосредственно на спинной мозг, после чего наступает мгновенная компрессия его сосудов. Вторичные повреждающие факторы — это сосудистые, ауторегуляторные и метаболические нарушениями в области травмы. При этих нарушениях развивается спазм или прямое сужение кровеносных сосудов, в результате формируется ишемия в зоне недостаточности кровотока и наступает гибель клеток спинного мозга [11][13].
Классификация и стадии развития компрессионного перелома позвоночника
В позвоночно-спинномозговой травме широкое применение обрела классификация, разработанная международной ассоциацией АО Spine [19]. Она основана на механизме образования травмы. Её принципом является распределение переломов по возрастанию степени тяжести, сложности лечения и прогноза.
Согласно данной классификации, выделяют три типа переломов позвоночника:
- компрессионный (тип А) — повреждение передней части позвоночника;
- дистракционный (тип В) — повреждение передней и задней части позвоночника;
- ротационный (тип С) — повреждение передней и задней части позвоночника со скручиванием.
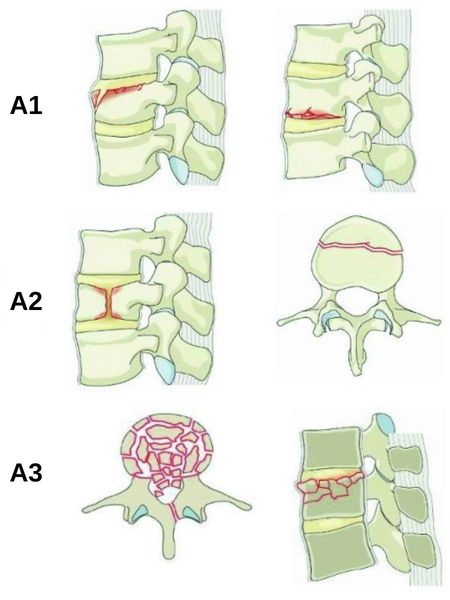
Компрессионный перелом в свою очередь подразделяют на три подтипа:
- подтип A1 — клиновидный или вдавленный перелом одной площадки позвонка, не затрагивающий его заднюю стенку;
- подтип А2 — раскалывающий перелом с повреждением обеих горизонтальных замыкательных пластинок позвонка, не затрагивающий заднюю стенку;
- подтип A3 — оскольчатый (взрывной) перелом с повреждением одной горизонтальной пластинки и задней стенки позвонка. Такой перелом часто сопровождается травмой спинного мозга, в связи с чем приводит к развитию неврологического дефицита (нарушению чувствительности и двигательной активности) [3].
По локализации выделяют:
- перелом шейного отдела;
- перелом грудного отдела (возникает чаще всего [20]);
- перелом пояснично-крестцового отдела;
- множественные повреждения позвонков;
- многоуровневые повреждения позвонков;
- множественные многоуровневые повреждения.
Осложнения компрессионного перелома позвоночника
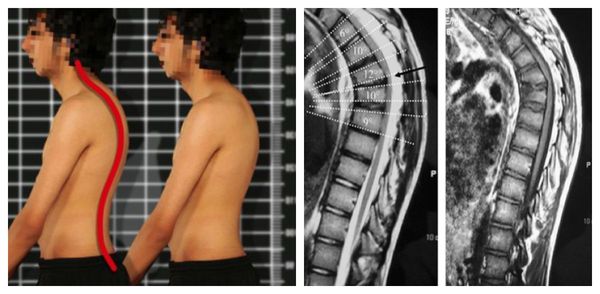
Наиболее опасное осложнение — травма спинного мозга и его корешков. Она может нарушить чувствительность отдельных частей тела или привести к хронической боли. Но даже если в момент перелома невральные структуры не повредились, ситуацию может осложнить компрессия спинного мозга смещёнными отломками позвонка. С течением времени продолжающееся сдавление может привести к миелопатии (прогрессирующей ишемии спинного мозга) и параличу мышц [5][9].
Если повреждённый сегмент позвонка вовремя не зафиксировать, нередко развивается нарушение осанки по типу кифоза или сколиоза. Из-за деформации оси позвоночника неправильно перераспределяется нагрузка на межпозвонковые диски, фасеточные суставы, мышцы и связки. В результате наступает преждевременное старение данных структур, прогрессируют такие заболевания, как грыжа межпозвонкового диска, спондилоартроз, спондилёз, остеоартроз, остеохондроз и миофасциальный болевой синдром. При грубых деформациях (на фоне болезни Бехтерева, перенесённого туберкулёза позвоночника или детских идиопатических сколиозах) возможно нарушение работы внутренних органов: лёгких, сердца, желчного пузыря, почек и желудка [17][18].
Диагностика компрессионного перелома позвоночника
Анамнез предполагает уточнение обстоятельств, механизма и время получения травмы. Всё это позволяет прицельно искать тот или иной вид повреждения [4].
Осмотр и пальпация необходимы для определения уровня и объёма дальнейшего обследования [4]. Во время осмотра больного доктор обращает внимание на наличие травмы, видимых деформаций и локализацию следов повреждения. При обнаружении кровоподтёков и деформации в области грудной клетки необходимо исключить перелом рёбер. Искривление позвоночника в нижнем грудном отделе может свидетельствовать не только о костной травме, но и о повреждении внутренних органов.
Пальпация (ощупывание) позвоночника проводится крайне осторожно, чтобы не нанести дополнительную травму и не сместить отломки. Во время обследования врач обнаруживает болезненные места, хруст костных отломков и локальную припухлость. Определять характер патологической подвижности позвоночника нельзя, т. к. это неизбежно приведёт к более тяжёлым повреждениям.
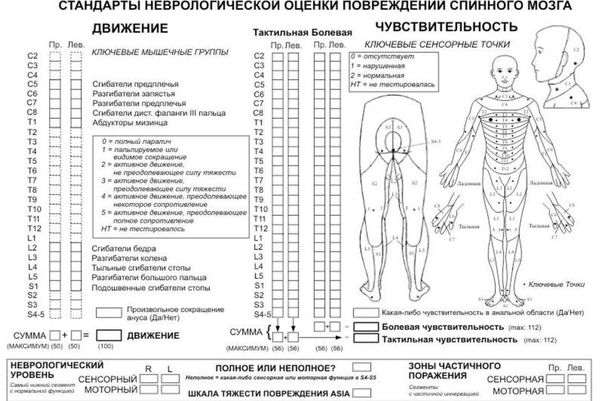
Неврологическое обследование заключается в определении силы мышц, тактильной и болевой чувствительности. Оно позволяет объективно оценить состояние спинного мозга [5]. Для начала необходимо определить чувствительность и двигательные способности частей тела слева и справа, затем оценивается неврологический уровень и полнота повреждения (полное или неполное). В клинической практике для фиксации результатов такого обследования чаще всего используется шкала ASIA [21], представленная ниже.
К инструментальным методам диагностики относятся:
- спондилография;
- миелография;
- компьютерная томография;
- магнитно-резонансная томография.
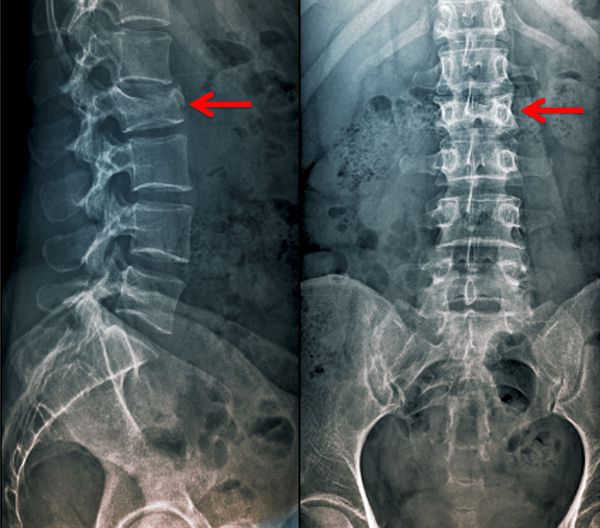
Спондилография — это стандартное рентгенологическое исследование грудного и пояснично-крестцового отделов позвоночника. Является наиболее доступным методом инструментальной диагностики. Выполняется в прямой и боковой проекциях. Позволяет обнаружить повреждение позвонков и искривление позвоночной оси.
Миелография является вспомогательным методом исследования. Она способна выявить нарушение тока спинномозговой жидкости (ликвора) и уровень блока субарахноидального пространства, визуализировать повреждение твёрдой мозговой оболочки, а также косвенные признаки сдавления спинного мозга и его корешков.
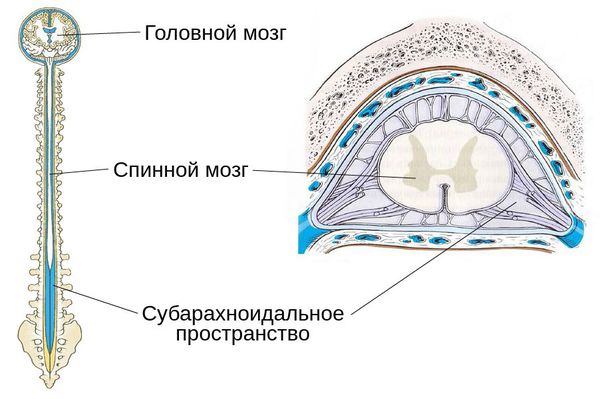
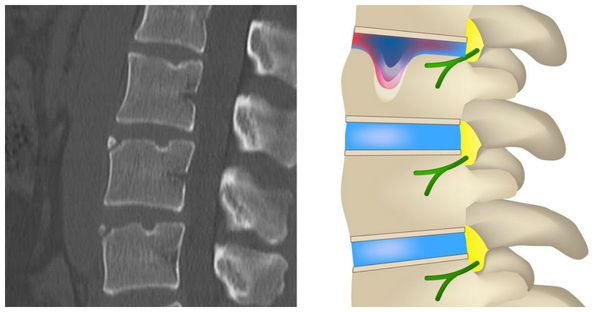
Компьютерная томография (КТ) является оптимальным методом диагностики костной травмы. Она позволяет обнаружить до 25 % повреждений костных структур, которые не были выявлены во время спондилографии. Благодаря КТ можно с высокой точностью диагностировать переломы позвонков любой сложности, даже небольшие переломы дужек и суставных отростков, которые часто упускают при рентгенографии.
Достоверными признаками травм позвонка на снимках КТ считают:
- уменьшение высоты позвонка с нарушением однородности его кортикального (каркасного) слоя;
- двойной контур кортикального слоя, одна из границ которого прерывиста;
- уплотнение губчатого вещества, острые грыжи Шморля — выбухание межпозвонкового диска в тело позвонка;
- отдельные костные фрагменты в области перелома и их выбухание в позвоночный канал;
- смещение позвонка (в том числе и горизонтальное) более чем на 2 мм в грудном отделе и более чем на 3 мм в поясничном отделе;
- скопление свободной крови — признак повреждения сосуда, расположенного вблизи позвоночного столба [7].
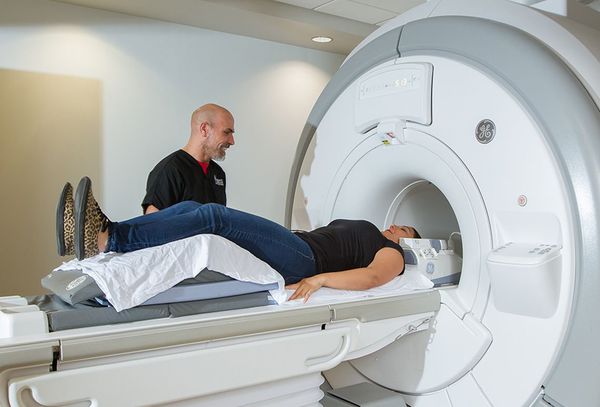
Магнитно-резонансная томография (МРТ) — высокочувствительный метод исследования травмы позвоночника. Она позволяет визуализировать самые ранние и незначительные изменения в просвете позвоночного канала, спинном мозге и окружающих структурах. Например, с помощью МРТ можно выявить отёк спинного мозга, диапедезные кровоизлияния (без повреждения сосудов), последствия разрыва и растяжения связочно-мышечного аппарата. Однако у МРТ есть ряд недостатков:
- наличие абсолютных противопоказаний к исследованию: кардиостимулятор и металлические импланты в организме исследуемого, нарушения сердечного ритма по типу мерцательной аритмии, первая половина беременности;
- наличие артефактов (помех) даже от немагнитных металлов;
- продолжительность исследования более 15-20 минут;
- необходимость немагнитного аппарата искусственной вентиляции лёгких для пациентов в тяжёлом состоянии [18].
Лечение компрессионного перелома позвоночника
При травме позвоночника ниже второго шейного позвонка (C2) метод лечения можно определить, используя шкалу SLIC [27].
| Параметры оценки | Баллы |
|---|---|
| Повреждение тела позвонков | |
| Без повреждений | |
| Компрессионный перелом | 1 |
| Компрессионно-оскольчатый перелом | 2 |
| Подвывих или переразгибание | 3 |
| Вывих или переломовывих, нестабильный оскольчатый перелом и другие более тяжёлые повреждения | 4 |
| Повреждение связок и межпозвонкового диска | |
| Без повреждений | |
| Косвенные признаки повреждений (увеличение промежутка между остистыми отростками, изменения сигнала на МРТ) | 1 |
| Разрывы (увеличение площади межпозвонкового диска, подвывихи и вывихи в межпозвонковых суставах, кифоз) | 2 |
| Неврологический статус | |
| В норме | |
| Корешковый синдром (боль из-за сдавления нервных корешков) | 1 |
| Полное повреждение спинного мозга | 2 |
| Неполное повреждение спинного мозга | 3 |
| Длительное сдавление спинного мозга, сопровождающееся признаками неврологического дефицита (нарушением чувствительности) | + 1 |
Выбор тактики лечения зависит от суммы набранных бал
