Жировая эмболия при переломах шейки бедра

.jpg) К тяжелым ранним осложнениям переломов относится жировая эмболия. Частота жировой эмболии (ЖЭ) при травме наблюдается в 3—6%, а после множественной травмы — 27,8%. Среди погибших с диагнозом «шок» частота жировой эмболии достигала 44% в зависимости от тяжести травмы. Жировая эмболия чаще всего встречается в 20—30 лет (при переломе голени) и между 60—70 годами (перелом шейки бедра). Теорий о происхождении жировой эмболии существует несколько, но две из них до последнего времени являются ведущими, хотя находятся в определенных противоречиях. Спорным является вопрос о механическом или метаболическом происхождении жировой эмболии.
К тяжелым ранним осложнениям переломов относится жировая эмболия. Частота жировой эмболии (ЖЭ) при травме наблюдается в 3—6%, а после множественной травмы — 27,8%. Среди погибших с диагнозом «шок» частота жировой эмболии достигала 44% в зависимости от тяжести травмы. Жировая эмболия чаще всего встречается в 20—30 лет (при переломе голени) и между 60—70 годами (перелом шейки бедра). Теорий о происхождении жировой эмболии существует несколько, но две из них до последнего времени являются ведущими, хотя находятся в определенных противоречиях. Спорным является вопрос о механическом или метаболическом происхождении жировой эмболии.
Механическая теория жировой эмболии говорит о том, что после механического воздействия на костную ткань жировые частицы костного мозга освобождаются и эмболы распространяются по лимфатическому и венозному руслу в легочные капилляры. Частицы костного мозга обнаруживаются в легких уже через несколько секунд после перелома.
Вторая теория, которой придерживаются большинство ученых, основывается на биохимических изменениях циркулирующих липидов крови. При этом нормальная жировая эмульсия в плазме изменяется и становится возможным слияние хиломикронов в большие жировые капли с последующей эмболизацией сосудов. Эта теория находит подтверждение в том, что жировая эмболия встречается не только при переломах костей, и химические соединения жировых частиц чаще соответствуют циркулирующим липидам крови, чем жиру костного мозга. Имеет определенное значение присасывающее влияние грудной клетки. Повышение артериального давления при выходе больного из шока или после восполнения кровопотери также способствует проталкиванию тромба в сосуды большого круга кровообращения.
Установлено, что, если в легкие попадает количество жира, выключающего 34 легочного кровообращения, это ведет к быстрой смерти от острой недостаточности правого сердца.
В связи с небольшой величиной капелек жира и большой эластичностью их они могут проходить капиллярную сеть, распространяясь по большому кругу кровообращения, в результате чего может возникнуть мозговая форма жировой эмболии. Таким образом, различают легочную и мозговую формы жировой эмболии и их сочетание — генерализованную форму.
Особенностью жировой эмболии является то, что она развивается и нарастает постепенно, так как жир из очага повреждения проникает в кровь не сразу, имеется промежуток между моментом травмы и развитием эмболии. Жировая эмболия нередко является причиной смерти, но редко распознается при жизни.
Клинически жировая эмболия проявляется разнообразными малоспецифичными симптомами, позволяющими лишь заподозрить ее. Считают патогномоничным симптомом появление петехиальной сыпи и мелких кровоизлияний на груди, животе, внутренних поверхностях верхних конечностей, белочной и слизистой оболочек глаз, рта, появление жира в моче. Однако последний признак может обнаружиться только на 2—3-й сутки. Поэтому при отрицательном анализе мочи на жир нельзя исключить жировую эмболию. Лабораторно-химичес’кие анализы для подтверждения диагноза жировой эмболии часто неспецифичны и затруднительны в клинических условиях. Часто первым признаком жировой эмболии является падение гемоглобина, причиной чего является геморрагия легкого. Изменения ЭКГ свидетельствуют об ишемии миокарда или перегрузки правого сердца.
Для легочной формы жировой эмболии характерно появление одышки, цианоза, кашля, тахикардии, падение артериального давления. При закупорке крупных ветвей легочной артерии развивается картина острой дыхательной недостаточности, нередко со смертельным исходом. Респираторная форма жировой эмболии не исключает и мозговых расстройств: потери сознания, судорог.
Мозговая форма жировой эмболии развивается при проталкивании эмболов в большой круг кровообращения. Для мозговой формы жировой эмболии характерны головокружение, головная боль, затемнение или потеря сознания, общая слабость, рвота, появление топических судорог, иногда параличей конечностей, причем имеет диагностическое значение наличие светлого промежутка от момента травмы до появления указанных признаков.
Лечение жировой эмболии. Для лечения жировой эмболии используются различные методы, включающие в себя противошоковые мероприятия, антикоагулянтную терапию, строгий постельный режим, применение ингибиторов протеаз трасилола, контрикала, эпсилон-аминокапроновой кислоты, реополиглюкина, гемодеза, гидрокортизона, эуфиллина, кокарбоксилазы, кордиамина, строфантина в течение одной недели. Внутривенное введение глюкозо-солевых растворов и растворов декстранов, назначение антигистаминных средств.
При респираторной форме жировой эмболии показаны ингаляции кислорода, кровопускание 300—400 мл. Массивные внутривенные вливания крови и кровезаменяющих жидкостей противопоказаны, так как они могут вызвать повышение артериального давления и проталкивание эмболов из бассейна легочной артерии в большой круг кровообращения и способствовать развитию мозговой формы жировой эмболии.
Большое значение имеют профилактические мероприятия: покой больного, ограничение транспортировки, меры по борьбе с шоком. При операциях, связанных с манипуляциями на костях и особенно с удалением костного мозга, нужно следить за тем, чтобы он не попал в рану, для чего следует обкладывать кости марлевыми салфетками.
Профилактика жировой эмболии сводится также к хорошей иммобилизации перелома, обезболиванию области перелома. При закрытых переломах с обширной гематомой необходимы пункция гематомы и отсасывание крови и жира.
При операции на трубчатых костях (металлоостеосинтез) рекомендуется открытая методика. Для остеосинтеза лучше пользоваться желобоватыми штифтами. Перед операцией остеосинтеза и после нее обязательно нужно исследовать мочу на свободный жир.
Травматология и ортопедия. Юмашев Г.С., 1983г.
Источник
Синдром жировой эмболии. Клиника и лечение
Синдром жировой эмболии (внутрисосудистое проникновение жира) часто возникает в результате тяжелой травмы, особенно после перелома трубчатых костей. Существует много различных теорий относительно этиологии этого осложнения. Увеличение внутрикостного давления, передающееся через вены в легочные капилляры, — суть механической теории.
Метаболическая теория жировой эмболии предполагает, что в плазме в результате конгломерации и слияния существующих в виде суспензии частиц хиломикронов возникают эмболы. Синдром жировой эмболии не такая уж редкость и развивается у 19% больных с тяжелой травмой. Около трети этих больных не требуют лечения из-за легкости проявлений.
Наиболее типичной формой синдрома жировой эмболии является эмболия легочной артерии, при которой отмечаются тахипноэ, диспноэ и двусторонний отек легких. Синдром наблюдается также при ряде не связанных с травмой состояний, включающих респираторный дистресс-синдром, диабет, сепсис после массивного переливания крови, а также у больных с системными коллагенозами.
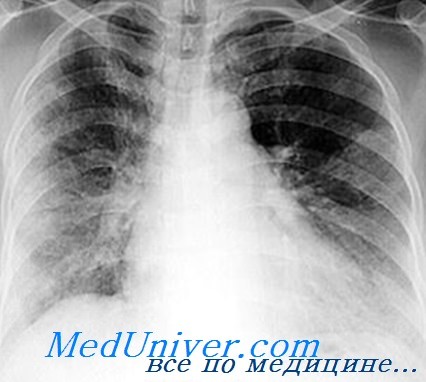
Клинические проявления жировой эмболии
Во всех случаях имеется латентный период жировой эмболии, варьирующийся от 4 ч до нескольких дней с момента травмы. В среднем время до появления синдрома — 46 ч. Различают большие и малые клинические признаки заболевания. Большие признаки — это дыхательная недостаточность, мозговые проявления и петехиальная сыпь.
Малые признаки включают гипертермию, тахикардию, изменения в сетчатке глаз, желтуху и нарушения функции почек. Наиболее частая причина — перелом бедренной или большеберцовой костей у больных на 2—3-м десятилетии жизни. У больных пожилого возраста типичной причиной развития синдрома является перелом шейки бедра.
Примерно у 25% больных симптомы жировой эмболии развиваются в течение первых 12 ч, у 75% симптомы начинают проявляться через 36 ч. Много легких случаев протекает нераспознанными. Исследования показывают, что у 60—70% больных с травмой скелета имеется та или иная степень гипоксемии. Она больше при переломах диафизов бедренной или большеберцовой кости (или обоих одновременно) и меньше при переломах других отделов бедра. РО2, обычно снижается до 60—70 мм рт. ст.
Раннее распознание синдрома жировой эмболии — ключ к адекватной терапии. Самые ранние симптомы — диспноэ и тахипноэ. Над всеми легочными полями выслушиваются влажные хрипы. Затем появляется возбуждение, сознание больного становится спутанным. Изменяющийся неврологический статус считают верным индикатором развития синдрома.
В типичных случаях над передними подмышечными складками у основания шеи обнаруживают петехиальные кровоизлияния. Последние также можно найти на слизистой щек и конъюнктивах. Распределение и интенсивность сыпи варьируются во времени. У многих больных ее можно обнаружить только с помощью лупы.
Жир в моче появляется в 50% случаев в течение первых 3 дней после травмы. Предполагают, что увеличение уровня липазы в плазме может помочь ранней диагностике синдрома. На рентгенограммах грудной полости видна пятнистая легочная инфильтрация.
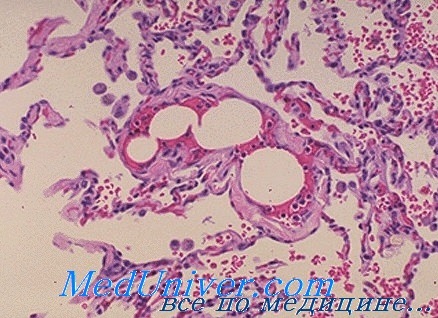
Лечение жировой эмболии
Лечение вторичной дыхательной недостаточности при жировой эмболии сходно с лечением респираторного дистресс-синдрома у взрослых. Необходимо поддержание уровня кислорода в крови до насыщения выше 70 мм рт. ст. Поврежденную конечность иммобилизуют, чтобы исключить какие-либо чрезмерные движения.
И хотя нет достаточно объективных доказательств ценности применения стероидных препаратов в лечении этого синдрома, многие рекомендуют применять их парентерально. Назначают массивные дозы — 30 мг/кг метилпреднизолона внутривенно. Относительно гепарина мнения расходятся. Некоторые используют его в качестве липолитического агента.
Низкомолекулярные декстраны могут улучшить микроциркуляцию и поэтому также рекомендуются некоторыми авторами. Они противопоказаны больным с отеком легких, почечной недостаточностью, застойной сердечной недостаточностью или дегидратацией. Основой лечения является поддержание адекватного газообмена, что следует осуществлять с самого начала.
Всем больным с тяжелыми переломами костей нижних конечностей в течение нескольких дней следует определять уровень газов крови. При длительном пребывании больного в центре неотложной помощи необходимо проводить тщательный дыхательный мониторинг, а определение уровня газов крови осуществлять с самого начала, поскольку синдром может развиться гораздо раньше ожидаемого: описано его развитие уже через 4 ч с момента травмы.
– Также рекомендуем “Радиоизотопное исследование костей. Показания к сцинтиграфии скелета”
Оглавление темы “Общая травматология. Травмы кисти”:
- Ишемическая контрактура Фолькмана. Клиника и лечение
- Остеомиелит. Клиника и лечение
- Газовая гангрена. Посттравматическая рефлекторная дистрофия
- Синдром жировой эмболии. Клиника и лечение
- Радиоизотопное исследование костей. Показания к сцинтиграфии скелета
- Компьютерная томография (КТ) костей. Диагностические возможности
- Переломы костей кисти. Классификация, диагностика и лечение
- Внесуставные переломы дистальных фаланг пальцев кисти. Диагностика и лечение
- Внутрисуставные переломы дистальных фаланг кисти. Диагностика и лечение
- Переломы средней и проксимальной фаланг пальцев кисти. Диагностика и лечение
Источник
Жировая эмболия – патология, при которой сосуды закупориваются капельками жира, что приводит к нарушению кровотока.
 Источник: spy-bubble.org
Источник: spy-bubble.org
Жировая эмболия рассматривается как системная воспалительная реакция, развивающаяся под влиянием механических и биохимических процессов: из места повреждения костного мозга или подкожной клетчатки жировые частицы попадают в кровоток и вызывают развитие локальной воспалительной реакции в месте оседания. Кроме того, выход жировых глобул в кровоток влечет за собой замедление кровотока, изменение реологических свойств крови, нарушение микроциркуляции.
К возможным последствиям жировой эмболии относят развитие пневмонии, дыхательной недостаточности, острой легочной недостаточности, почечной недостаточности, ишемического инсульта.
Крупные жировые частицы способны проходить через капилляры легких и задерживаться в них. Мелкие жировые капли проникают в большой круг кровообращения к органам-мишеням (мозг, сердце, кожа и сетчатка, реже – почки, селезенка, печень, надпочечники), вызывая клиническую картину жировой эмболии.
 Источник: healthandsymptoms.com
Источник: healthandsymptoms.com
Причины и факторы риска
Чаще всего жировая эмболия возникает как осложнение скелетных травм (переломов костей таза, голени, бедренных костей, повреждений жировой клетчатки) или оперативных вмешательств (обширные хирургические вмешательства на трубчатых костях, эндопротезирование суставов, остеосинтез бедра, репозиция отломков, челюстно-лицевые операции, липосакция).
Возникновение жировой эмболии возможно также при следующих патологиях:
- сепсис;
- опухоли;
- сахарный диабет;
- остеомиелит;
- тяжелые ожоги;
- острый панкреатит, панкреонекроз в тяжелой форме;
- токсическая и жировая дистрофия печени;
- длительная терапия кортикостероидами;
- постреанимационные состояния;
- серповидно-клеточная анемия;
- биопсия костного мозга;
- ошибочное введение липорастворимых препаратов внутривенно;
- шоковые состояния.
Факторы риска: большой объем кровопотери и длительный период гипотензии, некорректные иммобилизация и транспортировка пациента.
 Источник: okardio.com
Источник: okardio.com
Формы патологии
В зависимости от скорости развития проявлений, длительности латентного периода выделяют следующие формы жировой эмболии:
- острая – развивается в течение нескольких часов после травмы, один из тяжелых вариантов – молниеносная, при которой массивные повреждения опорно-двигательного аппарата приводят к быстрому поступлению большого количества жировых глобул в сосудистое русло и легкие (жировая эмболия при переломах); такая форма приводит к летальному исходу за несколько минут;
- подострая – клиническая картина развивается в течение 12–72 часов; может развиться через 2 недели и более после травмы.
3–13 % всех случаев жировой эмболии заканчиваются летальным исходом.
По локализации очага поражения жировая эмболия делится на легочную, церебральную и смешанную (жировая эмболия легких, головного мозга, печени, реже – других органов).
В зависимости от причин жировую эмболию классифицируют на происходящую в ходе оперативного вмешательства или после него, в результате ампутации, травмы, воздействия определенных препаратов.
 Источник: cf.ppt-online.org
Источник: cf.ppt-online.org
Симптомы
Клиническая картина жировой эмболии не имеет четко очерченной симптоматики и проявляется разнообразными симптомами, позволяющими лишь заподозрить ее. Симптоматика включает в себя неспецифические проявления: легочные, неврологические и кожные.
В первые сутки патология может протекать бессимптомно. Клиническая картина часто наслаивается на картину травматического шока или черепно-мозговой травмы. Первыми симптомами жировой эмболии при переломах и травмах обычно оказываются легочные и дыхательные нарушения:
- чувство стеснения в груди, нехватки воздуха, боли за грудиной;
- плевральная боль;
- одышка;
- признаки острого респираторного дистресс-синдрома (гипертермия, тахикардия, тахиаритмия, лихорадка, цианоз и др.);
- диспноэ;
- олигурия;
- кашель, хрипы, кровохарканье.
На ранних стадиях проявляются общемозговые симптомы. В результате эмболии головного мозга и гипоксического его повреждения развиваются следующие неврологические симптомы:
- двигательное беспокойство;
- раздражительность или заторможенность;
- судорожный синдром (как местные, так и генерализованные судороги);
- нарушения сознания: дезориентация, делирий, ступор, кома;
- очаговые неврологические симптомы (нарушение способности говорить или понимать речь, паралич, нарушение сложных движений, анизокория, нарушение зрения).
Чаще всего жировая эмболия возникает как осложнение скелетных травм или оперативных вмешательств.
У большинства больных на коже обнаруживаются петехиальные высыпания. В основе появления петехий лежат закупорка капилляров жировыми эмболами и повреждение их высвобождающимися жирными кислотами. Локализуются петехии в верхней половине туловища, в подмышечной области. Исчезают они обычно в течение суток.
При осмотре глазного дна обнаруживаются признаки повреждения сетчатки:
- экссудат;
- кровоизлияния (субконъюнктивальные петехии);
- бляшки, пятна;
- внутрисосудистые жировые глобулы.
Читайте также:
Тромбоз глубоких вен: 8 симптомов, сигнализирующих об опасности
8 продуктов, помогающих улучшить кровообращение
7 полезных свойств томатного сока
Диагностика
При постановке диагноза используется совокупность диагностических критериев жировой эмболии, выявляют наличие подмышечных или субконъюнктивальных петехиальных высыпаний, нарушений функций центральной нервной системы. Состояние сознания оценивают по шкале комы Глазго. Выявляют признаки отека легких и гипоксемии (снижение содержания кислорода в крови).
В ходе диагностики жировой эмболии учитывают данные лабораторных исследований:
- снижение гемоглобина;
- повышение СОЭ;
- снижение числа тромбоцитов;
- снижение уровня фибриногена;
- снижение гематокрита (объема красных кровяных клеток в крови);
- наличие капель нейтрального жира в моче размером 6 мкм, жировых глобул в плазме крови, мокроте, ликворе;
- наличие жира при биопсии кожи в области петехий.
Более информативны инструментальные исследования. Рентгенография грудной клетки позволяет оценить изменения, возникающие в результате жировой эмболии легких. На рентгенограмме отмечают появление мелкоочаговых теней и усиление легочного рисунка: проявления диффузной инфильтрации легких, характерные для развития ОРДС.
 Источник: cf.ppt-online.org
Источник: cf.ppt-online.org
ЭКГ позволяет выявить немотивированную стойкую тахикардию, нарушения ритма сердца, которые свидетельствуют о перегрузке правой половины сердца или об ишемии миокарда.
Неблагоприятность прогноза заключается в том, что жировая эмболия возникает на фоне тяжелых состояний, ранняя диагностика и адекватная терапия жировой эмболии улучшает прогноз.
В ходе компьютерной томографии головного мозга определяется отек мозга, наличие петехиальных кровоизлияний, очагов некроза, периваскулярных инфарктов. Магниторезонансная томография визуализирует диффузные гиперэхогенные участки, выявляя этиологию мозговой эмболии. Фундоскопия позволяет выявить наличие жировой ангиопатии в сетчатке глазного дна. Используют также мониторинг с помощью пульсоксиметрии, контроль внутричерепного давления.
Лечение
Лечение жировой эмболии состоит в купировании основных клинических проявлений травмы или заболевания, ее вызвавшей. Основные направления терапии:
- обеспечение доставки кислорода к тканям, оксигенотерапия и респираторная поддержка;
- проведение инфузионной терапии системных расстройств микроциркуляции, устраняющей спазм периферических сосудов, восполнение объема циркулирующей крови, реологическая, трансфузионная терапия путем введения биологических жидкостей, коррекция водноэлектролитного баланса с использованием коллоидных и кристаллоидных растворов. Показано введение альбумина, который способен восстанавливать объем циркулирующей крови, связывать свободные жирные кислоты и снижать степень повреждения легочных функций;
- при высоком внутричерепном давлении – дегидратационная терапия с использованием осмотических диуретиков;
- терапия гипоксии мозга с применением антигипоксантов, барбитуратов и опиатов;
- метаболическая терапия – курсовое введение ноотропных препаратов;
- седативная терапия;
- коррекция системы коагуляции и фибринолиза с применением антикоагулянтов, в частности, гепарина, который, наряду с антикоагулянтными свойствами, обладает способностью к активизации липопротеидов и ускорению ферментативных реакции гидролиза триглицеридов, способствуя очищению легких от жировых глобул;
- интенсивная гормонотерапия, применение кортикостероидов – обеспечивают защиту от свободных кислородных радикалов и ферментов;
- применение препаратов, действие которых направлено на снижение концентрации жировых глобул в крови, восстановление физиологического растворения дезэмульгированного жира и для профилактики дезэмульгирования (Липостабил, Эссенциале);
- детоксикационная и дезинтоксикационная терапия – форсированный диурез, обменный плазмаферез. Операции плазмафереза нормализуют реологические свойства крови, ее электролитный, морфологический, биохимический состав и гемодинамические показатели;
- хирургическое лечение, своевременная оперативная стабилизация переломов (чрескостный спицевой остеосинтез спицестержневыми аппаратами, интрамедуллярный остеосинтез штифтом);
- коррекция иммунного статуса под контролем данных иммунологических исследований.
Клиническая картина жировой эмболии не имеет четко очерченной симптоматики и проявляется разнообразными симптомами, позволяющими лишь заподозрить ее.
Возможные осложнения и последствия
К возможным последствиям жировой эмболии относят развитие пневмонии, дыхательной недостаточности, острой легочной недостаточности, почечной недостаточности, ишемического инсульта.
Прогноз
3–13 % всех случаев жировой эмболии заканчиваются летальным исходом. Однако неблагоприятность прогноза заключается в том, что жировая эмболия возникает на фоне тяжелых состояний, ранняя диагностика и адекватная терапия жировой эмболии улучшает прогноз.
Профилактика
Профилактика жировой эмболии включает: предупреждение травматизма у больных высокой группы риска, своевременную и правильную иммобилизацию конечности в случае травмы, раннюю хирургическую стабилизацию переломов таза и трубчатых костей, стабилизацию костных отломков, соблюдение техники инфузионной терапии.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
